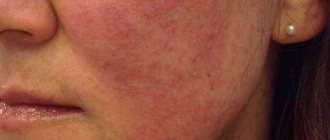
Главная / Статьи / Почему появляются мелкие пигментные пятна на ногах?
Любые изменения пигментации кожи требуют консультации со специалистом. Появление темных образований на теле может быть признаком онкологического заболевания, нарушений обмена веществ, аллергии. В зависимости от причин лечением могут заниматься дерматолог, косметолог, онколог, эндокринолог и другие врачи. Но начать обследование при появлении мелких пигментных пятен на ногах и руках нужно с обращения к терапевту. Он осмотрит образования, разработает программу диагностики, по показаниям направит к другим специалистам.
Белые пятна на ногах и руках: 5 причин
Часто женщины и не только замечают появление небольших белых пятен на ногах и руках (гипопигментация). Соответственно, напрашивается вопрос: Что это может быть и какие предпринимать действия?
Подобное явление провоцируется рядом факторов, но стоит обозначить наиболее распространенные:
- Витилиго – кожное заболевание, этиология которого до сих пор неизвестна, а потому оно не поддается излечению. Единственное, что возможно сделать, это максимально улучшить состояние кожных покровов.
- Отрубевидный лишай – грибковая инфекция, которая присутствует на дерме любого человека и активизируется в благоприятной среде: длительное нахождение под воздействием ультрафиолета, повышенное потоотделение, влажный климат. Лечат грибок специальными препаратами (Клотримазол, Тербинафин и другие).
- Каплевидный гипомеланоз – еще одно заболевание, но оно обусловлено генетической природой и обычно передается по наследству. Точные причины его происхождения тоже не выявлены, но поскольку оно встречается чаще после 40 лет, то еще связывают его со старением. Небольшие пятнышки порой чешутся и шелушатся.
- Белый лишай – дерматологическая патология, характеризующаяся изменением цвета кожи. Чаще возникает у детей дошкольного и подросткового возраста, проживающих в регионах с теплым и влажным климатом (наглядно с этим проявлением можно ознакомиться по фото ниже). Кожа становится сухой и сильно шелушится. Чтобы точно быть уверенным, что это именно лишай и выяснить, как его лечить, следует обратиться к врачу.
- Побочная реакция на отдельные фармацевтические препараты – в случае их продолжительного приема клетки кожи начинают плохо вырабатывать пигмент (меланин), в результате чего загар получается неравномерным. Одним из таких препаратов являются противозачаточные таблетки.
Обесцвечивание отдельных участков на коже часто происходит из-за нехватки в организме меланина. Тогда белые пятна на ногах и прочих частях тела возникают после загара естественным путем или в солярии. Они не вызывают особого дискомфорта.
Косметолог Рита Ракус
Такому недугу больше подвержены представительницы прекрасного пола с чрезвычайно чувствительной и бледной кожей и дети до 13 лет, у которых еще полноценно не сформировалась иммунная система.
А также с подобной проблемой сталкиваются женщины при беременности, после 40 лет и во время климакса. Но это не означает, что остальные застрахованы от появления таких пятен на теле.
Можно ли избавиться от мелких пигментных пятен на ногах?
Только врач может определить причину гиперпигментации и оценить риски для здоровья пациента. В большинстве случаев потемнение эпидермиса является безопасным процессом. Замедлить его помогут:
- отказ от походов в солярий,
- использование солнцезащитных средств,
- прием витаминов, минералов и антиоксидантов.
После консультации с врачом неэстетичные пигментные пятна можно осветлить или удалить. Специалист выбирает подходящий метод с учетом причины появления и типа новообразования.
Чтобы исключить опасные патологии, при изменении цвета кожи записывайтесь на прием к терапевту в клинике у метро Марьино. Врач проведет комплексное обследование и расскажет, как сохранить естественный цвет кожи.
Все статьи
5% скидка Распечатайте купон с нашего сайта
Задайте свой вопрос на сайте Получите профессиональную консультацию!
Другие причины
Если исключить общие причины, то появление белых пятен на коже может быть связано со следующими ситуациями:
- использование низкопробной косметики (кремы, тоники, лосьоны);
- после бритья кожных покровов;
- ведение малоподвижного образа жизни (к примеру, когда долго стоишь на ногах или сидишь), что ведет к нарушению кровообращения в нижней части тела;
- ношение тесной одежды, что вызывает сильную потливость;
- несбалансированное питание, где недостает витаминов и микроэлементов.
Любой из перечисленных факторов может привести к снижению синтеза меланина, что неминуемо вызывает гипопигментацию.
Не стоит сразу впадать в панику при обнаружении белых пятен на ногах и руках. Первым делом надо посетить врача-дерматолога, чтобы после обследования исключить любые серьезные заболевания.
Только после выяснения причины можно приступать к лечению, которое пропишет специалист.
Отдельно стоит выделить информацию о появлении белых пятен на ногах и других частях тела у детей. В большинстве случаев это вызвано следующими заболеваниями:
- Гипомеланоз. Дает о себе знать в первые годы жизни после перенесенных инфекционных болезней.
- Туморозный склероз. Является сигналом о более серьезных сбоях в организме (эпилепсии, отставании в умственном развитии, поражении каких-то внутренних органов).
Можно ли вылечить белую пигментацию на коже и как?
Если вы заметили после загара появление белых пятен на ногах, то нельзя самостоятельно ставить себе диагноз и начинать от них избавляться всеми возможными способами.
Что это в действительности и как лечиться, нужно выяснять исключительно у врача-дерматолога после обследования. Последующая терапия будет зависеть от диагноза.
Медикаментозное вмешательство
При установлении определенного кожного заболевания врач обычно прописывает следующие мероприятия:
- использование мазей, имеющих в составе мелатонин и прием его в виде таблеток;
- облучение ультрафиолетом;
- нивелирование пятен лазером;
- гормональная терапия;
- восстановление работы эндокринной системы с помощью приема соответствующих медикаментов.
Если у детей обнаруживается гипомеланоз (очень часто можно встретить на фото в сети), он часто становится причиной появления белых пятен на коже, то врачи обычно назначают препараты, тормозящие развитие этого заболевания. Еще помогают сеансы пилинга эпидермиса.
Косметолог Кристина Брехт
В случае поражения кожи грибком лечиться можно самостоятельно, используя противогрибковые мази и спреи. Они продаются в аптеке. Наиболее эффективными считаются Клотримазол и Ламикон.
Косметологические процедуры (3 варианта)
С белой пятнистостью на ногах и руках можно справиться, прибегнув к определенным косметологическим процедурам. Но это при условии, что это явление не вызвано какими-либо кожными заболеваниями.
После диагностики, профессиональный косметолог может предложить следующие методы решения проблемы:
- Поверхностный пилинг – подразумевает использование фруктовых кислот, за счет чего бережно удаляются отмершие клетки с эпидермиса. Этот способ эффективен относительно свежих пятен.
- Глубокий пилинг – для данной процедуры берется более сильная кислота, поэтому ее нельзя делать людям с особо чувствительными кожными покровами. После нее возможны незначительные повреждения, которые будут заживать около недели.
- Озонотерапия – к ней прибегают, когда требуется более тщательная очистка кожи от загрязнения и патогенных микроорганизмов.
Перечисленные процедуры лучше не проводить в летнее время, так как после них нежелательно солнечное воздействие на дерму.
Народные средства
Полностью вылечить белые пятна на ногах и руках народными средствами не выйдет, но сделать их менее заметными возможно. Вот несколько продуктивных рецептов, собранных из отзывов и на форумах:
- Выжимают сок из одного лимона и соединяют его с настойкой из чайного гриба (1:2). Смачивают в полученном растворе ватный тампон и обрабатывают белые пятна на коже. Делают так каждые 3-4 часа, пока пигментация не станет менее заметной.
- Еще один действенный метод: отделяют белок от куриного яйца, взбивают миксером и постепенно к нему подмешивают лимонный сок (2 ст. л.). Затем эту смесь нагревают до тех пор, пока не загустеет, не забывая постоянно помешивать. После этого отключают и добавляют лавандовое масло. После остывания средство наносят на проблемные участки. Смывают, когда оно застынет.
- Смешивают натуральный мед, рисовую муку, порошок сандала и куркуму (все компоненты берут в равных пропорциях). Должен получиться состав однородной консистенции, который равномерным слоем распределяют по пятнам.
- Перемалывают в кофемолке кунжутные семечки и принимают их внутрь по 1 ч. л. дважды в день. Через 2 недели пигментация будет не так явно выражена.
В случае появления белых пятнышек после загара косметологи рекомендуют протирать кожу свежими капустными листьями или имбирем.
Правильный уход
Уход за лицом, где также велик риск появления белых пятнышек после загара, заключается в использовании масок и кремов с отбеливающим воздействием.
Несколько весьма результативных рецептов:
- Комбинируют свежевыжатый лимонный сок и перекись водорода, взятых поровну. Затем смачивают в растворе отрез марли или хлопчатобумажной ткани и накладывают на лицо. Через четверть часа ее убирают и умываются чуть теплой водой. Такой компресс делают 2 раза в неделю.
- Перекручивают в кофемолке или блендере геркулесовые хлопья и смешивают молотым кофе (каждого ингредиента надо взять по 1 ст. л.). Добавляют 10 мл лимонного или клюквенного сока. Такую смесь накладывают на проблемные зоны и через 10 минут смывают водой. После этого смазывают кожу питательным кремом.
Избавиться от белых пигментных пятен можно с помощью аптечных средств. К примеру, препарат Ахромин, обладает лечебным эффектом и быстро возвращает коже здоровый вид. Им обрабатывают пятна каждый раз при выходе на улицу и перед сном.
Болезни кожи при сахарном диабете
Тяжелые метаболические нарушения, лежащие в основе патогенеза сахарного диабета (СД), приводят к изменениям почти во всех органах и тканях организма, в том числе и в коже. Этиология кожных поражений при СД, безусловно, связана с нарушением углеводного обмена и накоплением соответствующих продуктов нарушенного метаболизма, что приводит к структурным изменениям в дерме, эпидермисе, фолликулах и потовых железах. В сочетании с диабетической полинейропатией, микро- и макроангиопатиями, нарушением местного и общего иммунитета это приводит к появлению различных видов сыпи, пигментных пятен, изъязвлений, а также к гнойно-септическим осложнениям.
Кожа больных СД подвергается своеобразным изменениям общего характера. При тяжелом течении болезни она становится грубой на ощупь, тургор ее снижается, развивается значительное шелушение, особенно волосистой части головы. Волосы теряют свой блеск. На подошвах и ладонях возникают омозолелости, трещины. Нередко развивается выраженное желтоватое окрашивание кожных покровов. Ногти деформируются и утолщаются за счет подногтевого гиперкератоза. Диффузное выпадение волос может быть симптомом плохо контролируемого диабета.
Часто дерматологические проявления могут выступать в качестве «сигнальных признаков» СД: зуд кожи, сухость слизистых и кожи, рецидивирующие кожные инфекции (кандидоз, пиодермии).
В настоящее время описано более 30 видов дерматозов, которые либо предшествуют СД, либо развиваются на фоне манифестного заболевания. Условно их можно разделить на 3 группы:
- Первичные — обусловленные диабетическими ангиопатиями и нарушением метаболических процессов (диабетические дерматопатии, липоидный некробиоз, диабетический ксантоматоз, диабетические пузыри и др.).
- Вторичные — грибковые и бактериальные инфекции.
- Дерматозы, вызываемые препаратами, применяющимися при лечении СД (экзематозные реакции, крапивница, токсидермия, постинъекционные липодистрофии).
Как правило, диабетические поражения кожи имеют длительное и упорное течение с частыми обострениями и трудно поддаются лечению.
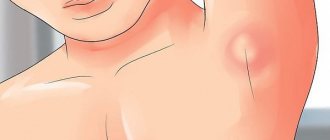
Диабетическая дерматопатия. Наиболее частое поражение при диабете выражается в появлении на передней поверхности голеней симметричных красновато-коричневых папул диаметром 5–12 мм, которые затем превращаются в пигментированные атрофические пятна (чаще выявляется у мужчин с большой длительностью СД). Субъективные симптомы отсутствуют, течение длительное, могут исчезать самостоятельно в течение 1–2 лет. Патогенез связан с диабетической микроангиопатией. Специфическое лечение дерматопатии не проводится.
Диабетический пузырь. Относится к редким поражениям кожи при СД. Пузыри возникают внезапно, без покраснения, на пальцах рук и ног, а также на стопе. Размеры варьируют от нескольких миллиметров до нескольких сантиметров. Пузырная жидкость прозрачна, иногда геморрагична и всегда стерильна. В большинстве случаев пузыри заживают без рубцевания через 2–4 нед симптоматического лечения.
Рубеоз. В детском и юношеском возрасте у больных инсулинозависимым СД на коже лба, щек (реже — подбородка) наблюдается гиперемия в виде небольшого румянца, что иногда сочетается с поредением бровей.
Диабетическая эритема. Протекает по типу эфемерных эритематозных пятен, которые наблюдаются в основном у мужчин старше 40 лет, страдающих диабетом в течение непродолжительного времени. Эти пятна характеризуются крупными размерами, резкими границами, округлыми очертаниями и насыщенной розово-красной окраской. Локализуются в основном на открытых кожных покровах — лице, шее, тыле кисти. Субъективные ощущения либо отсутствуют, либо больные жалуются на легкое покалывание. Пятна отличаются весьма непродолжительным сроком существования (2–3 дня), исчезают самопроизвольно.
Acanthosis nigricans. Характеризуется ворсинчатыми гиперпигментированными разрастаниями, преимущественно в складках шеи и подмышечной впадине. Больные жалуются на «грязную кожу», которую невозможно отмыть. На самых выступающих точках суставов пальцев иногда также имеются мелкие папулы. В основе патогенеза лежит выработка печенью инсулиноподобных факторов роста, которые вступают в связь с эпидермальными рецепторами и вызывают утолщение эпидермиса и гиперкератоз.
Диабетическая ксантома. Развивается на фоне гиперлипидемии, причем основную роль играет увеличение содержания в крови триглицеридов. Желтоватые бляшки локализуются преимущественно на сгибательных поверхностях конечностей, на груди, лице, шее и состоят из скопления триглицеридов и гистиоцитов.
Липоидный некробиоз. Относительно редкий хронический дерматоз, характеризующийся очаговой дезорганизацией и липидной дистрофией коллагена.
Инсулинозависимый СД является наиболее частой причиной липоидного некробиоза и встречается у 1–4% таких больных. Кожные проявления могут быть первыми — и долгое время единственными — проявлениями диабета. Полагают, что у 18–20% больных липоидный некробиоз может возникнуть за 1–10 лет до развития типичных симптомов диабета, у 25–32% больных развивается одновременно с этим заболеванием, однако у большинства (55–60%) СД предшествует поражению кожи. Прямой зависимости выраженности клинических проявлений липоидного некробиоза от тяжести течения диабета не существует.
Заболевание может возникнуть в любом возрасте, однако чаще ему подвержены лица от 15 до 40 лет (преимущественно женщины). Протекает на фоне инсулинзависимого диабета и характеризуется крупными единичными очагами поражения на коже голеней. Заболевание обычно начинается с появления небольших синюшно-розовых пятен или гладких плоских узелков округлых или неправильных очертаний, склонных к периферическому росту с последующим формированием четко отграниченных, вытянутых по длине овальных или полициклических индуративно-атрофических бляшек. Их центральная часть (желтовато-коричневого цвета) слегка западает, а краевая часть (синюшно-красная) несколько возвышается. Бляшки имеют гладкую поверхность, иногда шелушащуюся по периферии. Постепенно центральная часть бляшек атрофируется, на ней появляются телеангиоэктазии, легкая гиперпигментация, иногда изъязвления. Субъективных ощущений, как правило, нет. Боль возникает при изъязвлении.
Внешний вид очагов настолько характерен, что обычно дополнительных исследований не требуется. При атипичных формах проводят дифференциальный диагноз с кольцевидной гранулемой, саркоидозом, ксантоматозом.
Эффективного лечения в настоящее время нет. Применяются средства, нормализующие липидный обмен (Липостабил, Клофибрат, Бензафлавин); улучшающие микроциркуляцию (Курантил, Трентал, Теоникол). Показаны такие препараты, как Аевит, Дипромоний, Никотинамид, Ангиотрофин. Эффективно внутриочаговое введение кортикостероидов, инсулина, Гепарина. Наружно: аппликации 25–30% раствора Димексида, нанесение Троксевазиновой, Гепариновой мазей, наложение окклюзивных повязок с фторсодержащими кортикостероидными мазями. Физиотерапия: фонофорез гидрокортизона, электрофорез Аевита, Трентала. Лазеротерапия: при изъязвлении иногда прибегают к оперативному вмешательству (удалению очагов с последующей кожной пластикой).
Зудящие дерматозы (зуд кожи, нейродермит). Часто являются первыми признаками диабета. Не наблюдается прямой зависимости между тяжестью СД и интенсивностью зуда. Наоборот: замечено, что наиболее сильный и упорный зуд наблюдается при скрытой и легкой формах диабета. У большинства пациентов кожный зуд предшествует развитию не только поражения кожи при СД, но и самому установлению диагноза (от 2 мес до 7 лет). Реже зуд развивается уже на фоне установленного и леченого СД.
Преимущественной локализацией являются складки живота, паховые, межъягодичная, локтевые. Поражения часто односторонние.
Грибковые поражения кожи. Наиболее часто развивается кандидоз, обычно вызываемый Candida albicans. Чаще встречается в пожилом возрасте и у тучных пациентов с преимущественной локализацией очагов в области гениталий и крупных складок кожи, межпальцевых складок, слизистых оболочек (вульвовагинит, баланопастит, ангулярный хейлит). Кандидомикоз может играет роль «сигнального симптома» СД.
Кандидоз любой локализации начинается с сильного и упорного зуда, в дальнейшем к нему присоединяются объективные признаки заболевания. Сначала в глубине складки появляется белесоватая полоска мацерированного рогового слоя, формируются поверхностные трещины и эрозии. Поверхность эрозий — влажная, блестящая, синюшно-красного цвета, окаймленная белым ободком. Вокруг основного очага появляются «отсевы», представленные мелкими поверхностными пузырьками и пустулами. Вскрываясь, эти элементы превращаются в эрозии, также склонные к росту и слиянию. Диагноз подтверждается при микроскопическом или культуральном исследовании.
Для местного лечения применяются проверенные временем, простые и доступные средства — спиртовые или водные (последние лучше для крупных складок) растворы анилиновых красителей: метиленовой синьки (2–3%), бриллиантовой зелени (1%), а также жидкость Кастеллани, мази и пасты, содержащие 10% борной кислоты. Из местных антимикотиков можно использовать практически любые в виде 1–2% кремов, мазей, растворов. Наружные средства применяют до полного разрешения кожных очагов, а затем еще в течение одной недели. Из системных антимикотиков применяются флуконазол, итраконазол или кетоконазол. Флуконазол назначают по 150 мг/сут однократно, при торпидном течении, по 150 мг/сут 1 раз в неделю в течение 2–3 нед. Итраконазол назначают по 100 мг/сут в течение 2 нед или по 400 мг/сут в течение 7 дней. Кетоконазол назначают по 200 мг/сут в течение 1–2 нед. Целесообразность назначения системных антимикотиков определяется эффективностью, предшествующей терапии, мотивацией пациента, желающего как можно скорее избавиться от проявлений болезни, а также доступностью препаратов.
Инфекционные заболевания. Бактериальные поражения кожи встречаются у больных СД значительно чаще, чем в популяции и трудно поддаются лечению. Диабетические язвы стопы являются наиболее грозным осложнением и могут приводить к ампутации конечности и даже летальному исходу.
Пиодермии, фурункулы, карбункулы, флегмоны, рожа, паронихии и панариции чаще всего вызываются стафилококковой и стрептококковой флорой. Присоединение инфекционно-воспалительных заболеваний кожи, как правило, приводит к тяжелым и длительным декомпенсациям диабета и увеличивает потребность организма в инсулине. Диагноз должен быть подтвержден получением культуры с определением чувствительности к антибиотикам. Больному назначают перорально диклоксациллин или эритромицин (при наличии аллергии к пенициллину). Прием диклоксациллина — основной метод лечения амбулаторных больных, поскольку к нему чувствительны 97% микроорганизмов. Не нагноившиеся поражения можно также лечить с помощью применения тепла местно. При флюктуации фурункул необходимо вскрыть и дренировать. Крупные абсцессы иногда требуют рассечения и дренирования.
В заключение следует отметить, что поражения кожи при диабете являются на сегодняшний день распространенными состояниями, достаточно часто встречающимися в клинической практике. Лечение их имеет определенные трудности и должно начинаться с эффективного контроля за уровнем сахара в крови и отработкой адекватной схемы приема антидиабетических препаратов. Без коррекции углеводного обмена у этой группы пациентов все лечебные мероприятия малоэффективны.
Литература
- С. Г. Лыкова, О. Б. Немчанинова. Поражения кожи при сахарном диабете (патогенез, патоморфология, клиника, терапия). Новосибирск: Новосибирский медицинский институт. 1997. 44 с.
- А. С. Машкиллейсон, Ю. Н. Перламутров. Кожные изменения при сахарном диабете // Вестник дерматологии и венерологии. 1989. № 5. С. 29–31.
- А. Ю. Сергеев, Ю. В. Сергеев. Грибковые инфекции. Руководство для врачей. М., 2003.
- И. И. Дедов, В. В. Фадеев. Введение в диабетологию: Руководство для врачей. М., 1998. 404 с.
- М. И. Мартынова, Е. Е. Петряйкина, В. Ф. Пилютик. Особенности нарушения кожных покровов при инсулинзависимом сахарном диабете. «Лечащий Врач».
И. Б. Мерцалова, кандидат медицинских наук РМАПО, Москва
Правила загара (рекомендации)
Как быть, если после тщательного медицинского обследования никаких дерматологических проблем не выявлено, а загар все равно не ложится ровно.
Рекомендуется сменить подход к уходу за кожными покровами и сеансам загара. Вот несколько полезных рекомендаций:
- Откажитесь от некачественных и дешевых косметических средств. Лучше купить один крем либо лосьон, но такой, чтобы он полноценно обеспечивал дерму всеми необходимыми компонентами. Особенно важно, чтобы в составе присутствовали витамины (А, Е) и минералы, а также натуральные масла.
- Пейте побольше воды. Обезвоживание организма негативно сказывается на коже, повышая ее чувствительность к УФ-излучению. Желательно исключить из повседневного рациона соления и копчености, которые удерживают воду в организме.
- Регулярно проводите чистку кожных покровов. Ороговевшие клетки эпидермиса, закупоренные поры, кожное сало и прочие загрязнения становятся причиной неравномерного загара. Поэтому на пляж прихватите влажные салфетки и еще почаще делайте пилинг.
- Придерживайтесь элементарных правил гигиены. В солярии проследите, чтобы кабину предварительно обработали дезинфицирующими средствами. Во время сеанса пользуйтесь личными предметами обихода: коврик, следки для ног, очки. Так можно защитить себя от заражения какой-либо инфекцией.
- Пользуйтесь специальными SPF-кремами с показателем защиты более 30. Рекомендуется слой крема обновлять несколько раз за день и каждый раз, после выхода из воды. Такие крема используйте и в городских условиях с наступлением лета.
- Придерживайтесь правильного рациона питания. Если кожа здорова, то и загар на нее ложится ровно и минимален риск ее пигментирования.
Не загорайте более 2 часов, особенно во время наибольшей активности солнца (с 11 до 16 часов). Если же пятна не исчезают, а наоборот, их количество и размер увеличивается, то полностью откажитесь от солнечных ванн и посещений солярия.
Дерматологический хирург Карин Литани