Состояние, когда у девушки зудит в интимном зоне и сильно хочется без конца расчесывать между ног, знакомо практически всем. Но особенно невыносимы жжение и зуд в области промежности и половых органов. И дело не только в правилах приличия, которые не позволяют человеку хоть на время облегчить положение. Часть тела «ниже пояса» очень богата нервными окончаниями, и зуд в паху приносит ни с чем не сравнимые страдания. Женщины, столкнувшись с этими ощущениями впервые, почти всегда испытывают стресс, так как они ассоциируется с чем-то неприличным, прежде всего — с половыми инфекциями…
До сих пор медицинская наука не может однозначно объяснить, что такое интимный зуд. У женщин, по-видимому, это ощущение появляется из-за очень слабого раздражения нервных окончаний, которые не могут вызвать «полноценной» боли. И, как ни странно, за этим «пустячным» недомоганием могут скрываться довольно серьезные недуги.
Причины интимного зуда у женщин
1. Зуд в паху в районе половых органов — только симптом, и причин у него может быть множество, причем далеко не всегда виноваты «нехорошие болезни». За ним могут стоять патологические состояния не только мочевых и половых путей, но и, к примеру, кишечника. Дискомфорт в интимных органах у девушек зачастую появляется как первый симптом таких заболеваний, как сахарный диабет, нарушений функции печени (вплоть до гепатита или цирроза), аллергических реакций.
2. Иногда зуд в промежности появляется из-за пренебрежения самыми элементарными гигиеническими правилами. Увы, но врачам-гинекологам нередко приходится напоминать женщинам, что белье необходимо менять каждый день и отдавать предпочтение изделиям из натуральных материалов, которые хорошо впитывают все выделения.
3. Что касается ежедневных подмываний. Вовсе не обязательно кипятить для этой цели воду или добавлять в нее дезинфицирующие растворы. Вполне подойдет и обычная вода из крана. Средства для интимной гигиены (гели, мыло и прочее), как и традиционное мыло, использовать тоже не обязательно — это дело привычки, существенно не влияющее на чистоту. Не стоит пытаться с помощью мыла или других гигиенических средств «перебить» жжение и зуд в интимной зоне из-за «плохих» выделений из влагалища: они только высушивают кожу и слизистые, и проблема от этого может только усилиться. Сейчас в продаже появились влагалищные дезодоранты в виде пены или спрея. Гигиеническими средствами их считать нельзя, слишком сильно они нарушают нормальную микрофлору влагалища, повышая риск развития воспалительных заболеваний. Дезодорирующий же их эффект мимолетен и опять же не устраняет причину беспокоящих вас симптомов и зуда между ног.
4. Достаточно часто раздражение и половой зуд без жжения и выделений возникают на фоне диареи (поноса) или учащенного мочеиспускания. Если у девушки внутренние половые губы немаленькие и ткани возле клитора (капюшон и кожные складки) излишне развиты, то походы в туалет «по малой нужде» всегда сопровождаются разбрызгиванием и попаданием мочи в эти структуры и скоплением ее остатков в глубинах кожных складок. Даже минимальные погрешности в соблюдении гигиены приводят к появлению у женщины стойкого «мочевого» запаха от наружных гениталий, раздражения и зуда в интимной зоне, а анализы на инфекции ничего не покажут.
5. Во время менструации прокладки женщине рекомендуется менять каждые четыре — шесть часов, вне зависимости от количества выделений. Менструальные выделения — весьма подходящая среда для размножения болезнетворных бактерий, а иммунная защита организма в эти дни ослаблена. Применять прокладки или тампоны — дело личное, но в некоторых случаях (при воспалительных заболеваниях половых органов и мочевых путей, после родов) тампоны находятся «под запретом».
Что вызывает зуд и запах в интимной зоне
Раздражение, выделения, покраснения и зуд в промежности у девушек бывает чаще при следующих заболеваниях:
- Кандидоз;
- Трихомониаз (трихомоноз);
- Герпес генитальный 2 типа;
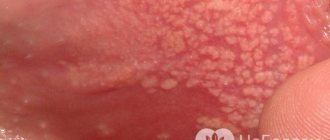
- Распространяющийся ВПЧ;
- Грибковые заболевания кожи;
- Кожные заболевания (нейродермит);
- Лобковый педикулез и чесотка;
- Нарушение интимной гигиены и т.д.
Очень часто зуд между ног сопровождается нарушением нормального состава влагалищной микрофлоры. Среди прочих неприятностей помимо кандидоза (молочницы), гинекологи находят бактериальный вагиноз (гарднереллез). Оба эти заболевания протекают на фоне угнетения «хорошей» микрофлоры половых путей.
Существует еще один диагноз, который может вызывать зуд в промежности, — крауроз вульвы. Коварство этого недуга в том, что внешне все выглядит благополучно — никаких местных и общих поражений не обнаруживается, но даже при тщательном соблюдении гигиены чесаться в интимном месте может настолько сильно сильно и так изматывать, что нередко приводит к нервным расстройствам. Присоединение инфекции к кожным расчесам может приводить к появлению специфического запаха. Обычно встречается у женщин пред- и климактерического возраста.
Почему чешутся половые губы?
Почему у женщин часто бывает зуд половых губ (малых и больших), в т.ч. с покраснением и выделениями. Что может провоцировать сильное или не очень желание чесать наружные гениталии или область между ними и что с этим делать? Узнайте подробности по ссылкам ниже!
assignment_ind
Узнайте больше по ссылке выше
Отчего мне хочется чесать вагину?
Основные причины вагинального зуда и сильного раздражения на входе во влагалище? Узнайте про основные 11 факторов риска получить эту неприятность. Как лечиться при наличии симптомов и постоянного сильного желания чесать в паху — нажмите на ссылку!
assignment_ind
Подробнее про зуд во влагалище
Причины зуда и жжения в аногенитальной области
Причины дискомфорта в области вульвы могут быть спровоцированы как гинекологической патологией, так и другими факторами.
Гинекологическая патология:
- инфицирование грибами рода Кандида (молочница);
- специфические вульвовагиниты (гонорея, трихомоноз);
- инфекции, передающиеся половым путем (хламидии, микоплазмы);
- дисбактериоз влагалища или гарднереллез;
- беременность;
- генитальный герпес;
- аборты и выскабливания;
- атрофические вульвовагиниты.
Возможно, зуд и жжение спровоцированы средствами, которые вы используете для интимной гигиены. Без выявления причин и их устранения в области гениталий могут развиться язвы, которые довольно сложно поддаются лечению. Запишитесь к врачу и верните себе жизнь без дискомфорта.
Другие причины:
- аллергические реакции (на моющие средства, ароматизаторы, свечи и лубриканты);
- гипотиреоз, сахарный диабет;
- психоэмоциональное напряжение (стрессы, неврозы, депрессии);
- гельминтозы (как правило, острицы);
- нарушение гигиены;
- травмы вульвы (грубый коитус, разрывы во время родов, ношение узкого синтетического белья);
- лечение онкологических заболеваний (химио- и лучевая терапия);
- заболевания пищеварительного тракта;
- лечение антибиотиками и гормонами.
Зуд и жжение в области гениталий всегда являются признаками развития болезни. Даже если проблема исчезла самостоятельно, это не означает, что вы выздоровели. Неприятные симптомы вернутся, а болезнь перейдет в более тяжелую форму. Если вы когда-либо испытывали зуд и жжение к области гениталий, срочно запишитесь к врачу для выяснения причины дискомфорта.
Лечение интимного зуда
Если у Вас есть выделения, зудит и чешется в интимном месте внутри или снаружи, есть прочий дискомфорт, не откладывайте решение проблемы! Для установления причины и избавления от недуга необходимо не так уж и много ⇨ это записаться на консультацию к гинекологу и пройти полноценную диагностику. Наш врач проведет осмотр и необходимое обследование, по результатам которого будет назначено эффективное лечение.
Анализы при зуде в интимной зоне
Узнать, отчего чешется интимное место у женщины, молодой девушки, в том числе девственницы, а также у подростков и девочек младшего возраста, помогут анализы. В зависимости от возраста пациентки, предъявляемых жалоб и результата осмотра гениталий на кресле, для уточнения причины зуда гинеколог может назначить сдать что-то их следующего списка исследований:
- Мазок на флору
- ПЦР на скрытые инфекции
- Бакпосев отделяемого
- Анализ на флороценоз
- Кровь на гормоны
- Кровь на некоторые инфекции
- Биохимический анализ крови
- Соскоб на онкоцитологию
Когда может появиться раздражение в интимной зоне
Причиной раздражения в интимной зоне могут стать самые разные обстоятельства. Даже привычные действия, которые на первый взгляд не несут в себе никакого риска, способны привести к появлению чувства дискомфорта. Наиболее распространенные случаи, когда женщина может испытывать раздражение в самой деликатной зоне:
- после бритья
. Удаление нежелательных волос с помощью бритвы часто приводит к микротравмам. Такие ранки становятся входными воротами для болезнетворных возбудителей, и в результате инфицирования развивается раздражение. Особенную опасность в этом плане представляет станок с затупленными лезвиями. В этом случае вероятность возникновения порезов и инфицирования существенно возрастает. Еще один фактор риска, относящийся к бритью, – использование неподходящего средства, облегчающего удаление нежелательных волос (например, мыла или геля для душа); - после интимной близости.
Интимная близость в некоторых случаях сама по себе становится причиной раздражения вследствие травмирования слизистой оболочки этой деликатной зоны. Но наиболее часто раздражение развивается при недостаточном выделении смазки и сухости слизистой, при использовании лубрикантов с ароматизаторами или если применяются средства контрацепции (свечи, вагинальные таблетки, презервативы с ароматизированным лубрикантом и пр.), к которым у женщины повышенная индивидуальная чувствительность или есть аллергия; - после приема антибиотиков
. Во многих случаях невозможно обойтись без антибактериальной терапии. Но эти препараты не умеют различать вредные и полезные бактерии и с одинаковой силой наносят удар и по первым, и по вторым. Однако для женского здоровья очень важную роль играет микрофлора интимной зоны, которая состоит из множества видов полезных бактерий. При снижении их количества в составе микрофлоры начинают преобладать другие микроорганизмы, в частности грибы кандида, которые способны спровоцировать воспаление и сильный дискомфорт в интимной зоне.
Вульвит — симптомы и лечение
Успех в лечении вульвовагинита зависит от точной постановки диагноза, основанной на тщательном анализе анамнеза, данных клинического и лабораторного методов исcледования. Только после получения результатов бактериологического, вирусологического и гистологического исследований, подтверждающих диагноз, можно начинать терапию.
В первую очередь назначается противоинфекционный препарат с учётом чувствительности и вида микроорганизма.
- При кандидозах — антимикотические препараты, такие как «Дифлюкан», флуконазол, нистатин, леворин, клотримазол, кетоконазол и др.
- При герпесе — противовирусные препараты: ацикловир, «Валтрекс», «Фамвир».
- При ЗППП — антибактериальные препараты в зависимости от типа возбудителя.
- При бактериальном вагинозе — местные антисептики, «Клиндацин».
- При аэробном вульвовагините — местные антисептики, антибиотики с учётом показателей посевов.
Лечение пациенток с длительными вульвитами проводится совместно с дерматологами. В таких случаях можно назначить комбинированный местный препарат «Тетрадерм». В его состав входят:
- Мометазон — наиболее сильный глюкокортикостероид (ГКС) безопасный для локального применения. Имеет противовоспалительный, противозудный и антиэкссудативный эффект.
- Эконазол — современный эффективный противогрибковый компонент с бактерицидным действием. Снижает синтез эргостерола, который регулирует проницаемость клеточной стенки микроорганизмов.
- Гентамицин — антибактериальный компонент широкого спектра действия, используется для местного лечения первичных и вторичных бактериальных инфекций кожи.
- Декспантенол (витамин В5) — регенерирующий компонент с метаболическим действием. Оказывает местное противовоспалительное и иммунное действие, включается в метаболизм клеток кожи и восстанавливает повреждённый роговой слой.
«Макмирор комплекс»— противомикробное комбинированное средство,содержащее нифурател, нистатин. Препарат не подавляет рост лактобацилл, поэтому после курса терапии нормальная флора влагалища быстро восстанавливается.
Противомикробная терапия уничтожает не только патогенную, но и полезную микрофлору. В результате этого происходит заселение и колонизация влагалища более вирулентными инфекциями, что вновь проявляется патологическими выделениями из влагалища и раздражением вульвы. Чтобы прервать этот замкнутый круг, после противомикробной терапии необходимо восстановить флору эубиотиками — препаратами, содержащими живые культуры полезных микроорганизмов. Например, можно использовать «Лактожиналь». Этот препарат способствует нормализации рН микрофлоры влагалища за счёт продукции молочной кислоты. В его состав входят:
- Лактобактерии LCR 35 — образуют защитную плёнку, нормализуют рН влагалища, препятствуют прикреплению патогенов. В результате восстанавливается устойчивость микрофлоры до того момента, когда биотоп будет заполнен собственными лактобактериями.
- Лактозы моногидрат — питательная среда для лактобактерий LCR 35. Секретируемые LCR 35 метаболиты усиливают антибактериальное действие.
Применение:
- 1 капля в день (№21) при кандидозном вульвовагините;
- 2 капли в день (№7) при бактериальном вагинозе;
- 1 капля в день (№14) в качестве альтернативной терапии [10].
К эубиотикам относятся также свечи «Ацилакт», «Лактонорм», «Триожиналь» и др.
Усиливают действие антибиотиков протеолитические ферменты. Они способствуют ускорению пролиферативных процессов в тканях, активизируют клеточные реакции, усиливают фагоцитарную активность лейкоцитов, уменьшают рецидивы заболевания. Протеолитические ферменты содержатся в препарате «Вобэнзим». Он устойчив к действию желудочного сока. В состав данного средства входят: бромелаин, папаин, панкреатин, химотрипсин, амилаз, липаза, рутин. Назначают по 3 таблетки 3 раза в день на протяжении 1-2 месяцев [6]. (Препарат стоит расценивать как биологически активную добавку, эффективность которой в полном объёме не доказана. — Прим. ред.)
В комплексной терапии вульвитов используют также витаминотерапию, иммуностимуляторы, индукторы интерферона [7].
В связи с тем, что продолжительный зуд связан с избыточной выработкой гистамина, рекомендуется назначать антигистаминные препараты:»Супрастин», «Тавегил», «Диазолин», «Зодак» и др. [7]. Некоторые пациентки с длительным зудом долго не обращаются к врачам и пытаются лечиться самостоятельно. Как правило, это не помогает, и женщины попадают к врачу с уже сформированным «замкнутым кругом». Таким пациенткам рекомендуется назначать седативные средства, которые имеют успокаивающий эффект [2].
Местное применение эстрогенов восстанавливает кислотность влагалища и нивелирует микробиологические изменения, особенно в период менопаузы, когда уровень женских половых гормонов падает. Также помогает предотвратить рецидивы инфекций мочевыводящих путей.
Вагинальное применение препаратов эстриола уменьшает сухость влагалища, зуд и диспареунию (болезненность при половом акте), существенно улучшает цитологические данные. Эстриол является натуральным эстрогеном. Он — самый безопасный. Не оказывает влияния на эндометрий и молочные железы. Эстриол содержат такие препараты, как «Овестин» (крем и свечи), «Орниона» (крем) и др. Для лечения дистрофии вульвы используется эстриол в разовой дозе 2-3 недели ежедневно, затем рекомендована поддерживающая доза 1-2 раза в неделю. Причём непосредственно на вульву наносится только малая часть разовой дозы, а остальную часть необходимо ввести во влагалище.
Важно понимать, что дефицит локальных эстрогенов возможен не только у женщин постменопаузального возраста, но и у молодых пациенток с регулярной менструацией, поэтому при диспареунии и рецидивирующих вульвовагинитах важно обратить внимание на цитологическое заключение, результаты кольпоскопии и иметь в виду возможный эстрогеновый дефицит.
Местное применение глюкокортикостероидов особенно показано при аутоиммунном воспалительном дерматозе. Кортикостероиды обладают противовоспалительным действием, антигиперпластическим эффектом на пролиферирующие поверхностные слои кожи. Оказывают антиаллергическое, местноанальгезирующее, противозудное действие. Из-за риска образования рубцовой ткани кортикостероиды не применяются в течение длительного времени, они могут быть назначены на короткий период с целью быстрого устранения сильного зуда и боли в области вульвы. Кортикостероиды особенно эффективны при выраженной воспалительной реакции и в основном у пациенток со склерозирующим лихеном [5].
Местное применение андрогенов. Является перспективным методом лечения вульвитов на фоне склерозирующего лихена. 2 % тестостерона пропионат в небольшом количестве нужно втирать в кожу 2-3 раза в день на протяжении 6-8 недель. Поддерживающий курс — 1 раз через день. Однако препарат может вызывать побочные эффекты, пациентку необходимо об этом предупредить. Длительное применение тестостерона может привести к клиторомегалии (патологическому увеличению наружной части клитора), усилению полового влечения и росту волос на лице [5].
В качестве хирургического лечения используются: криодеструкция, радиочастотная и лазерная коагуляция, вульвэктомия. Однако из-за частых послеоперационных осложнений и рецидивов, неудовлетворительных косметических и функциональных результатов от этих методов отказываются в пользу менее травматичных.
Фотодинамическая терапия — высокотехнологичный метод лечения вульварной дистрофии [11]. ФДТ является органосохраняющим методом лечения. В организм пациента предварительно вводится фотосенсибилизатор, который в дальнейшем скапливается в патологических тканях (злокачественных, воспалительных, инфицированных вирусами). Далее под воздействием излучения определённой длины волны происходит разрушение этих изменённых тканей. При этом отмечается минимальное поражение здоровой ткани, противовирусное действие, быстрое заживление тканей и хорошие косметические результаты.
Если результат не устраивает, процедуру можно провести повторно. По окончании лечения врачу виден хороший косметический эффект, улучшение цитологической и морфологической картины. Сама женщина, как правило, отмечает уменьшение зуда, жжения, болезненности, сухости, повышение эластичности ткани, улучшение качества половой жизни.
При выполнении фотодинамической терапии пациенту обязательно:
- В течение суток соблюдать световой режим — избегать воздействия прямого солнечного света.
- Обрабатывать наружные половые органы раствором антисептика после каждого акта мочеиспускания.
- При возникновении боли наносить на ткани вульвы местноанестезирующее средство (например «Акриол Про»).
- Наносить крем «Тетрадерм» тонким слоем на вульву со второго дня до полной эпителизации тканей.
- Наносить крем «Орниона» ежедневно на ночь в течение длительного времени.
- Наблюдаться у специалиста [11].