Экссудативным средним отитом (ЭСО) называется хроническая форма среднего отита, при которой в среднем ухе происходит накопление патологической жидкости (экссудата) в результате поражения его слизистой оболочки. При ЭСО целостность барабанной перепонки не нарушена и при отсутствии воспалительного процесса в полости носа, носоглотки и ротоглотки инфицирование среднего уха не возникает, несмотря на то, что образованный экссудат является благоприятной средой для развития вирусов и бактерий, так как представляет собой белковую среду.
Именно потому, что экссудат содержит большое количество белка, со временем он меняет свои физические свойства (густеет, становиться вязким), что приводит к длительному и тяжёлому течению болезни.
Боль – это один из признаков воспаления. Отсутствие воспалительных изменений в среднем ухе объясняет то, что ЭСО протекает безболезненно. В этом-то и заключается коварство данной патологии.
В медицинской литературе можно встретить другие названия этого распространенного заболевания, а именно: «экссудативный средний отит», «секреторный», «мукозный отит», «эффузионнный средний отит», «gleu ear» — «клейкое ухо».
Причины экссудативного среднего отита у детей
Основными причинами, способствующими развитию ЭСО, считают:
— изменения слизистой оболочки слуховой трубы на фоне острых и хронических воспалительных заболеваний носа, околоносовых пазух и носоглотки в результате снижения иммунитета,
— дисфункцию слуховой трубы, из-за нарушения функции мышц открывающих её,
— обтурацию устья слуховой трубы аденоидными вегетациями (разрастаниями), гиперплазированной (увеличеной) трубной миндалиной, рубцовыми изменениями, доброкачественными и злокачественными новообразованиями носоглотки,
— неэффективную терапию острого среднего отита,
— анатомические и физиологические особенности развития слуховой трубы в детском возрасте.
Следует отметить, что одним из предрасполагающих факторов к возникновению ЭСО является посещение детского дневного учреждения. В возрасте от 2-х до 7-и лет, развитию данной патологии могут предшествовать острая вирусная инфекция, хронический аденоидит, острый катаральный средний отит. У детей от 8-и до 15-и лет развитие экссудативного среднего отита происходит на фоне вазомоторного ринита или хронического риносинусита.
Что такое слуховая труба?
Слуховая труба — это орган, который относится к системе среднего уха, соединяющий его с носоглоткой. В литературе выделяют его три основные функции:
- Регуляция или выравнивание давления в среднем ухе.
- Выделение и эвакуация жидкости, постоянно образующейся в среднем ухе.
- Защита среднего уха от содержимого (вирусы и бактерии, аллергические вещества, продукты питания) в носоглотке.
К сожалению, эти функции очень плохо работают у детей.
Виды экссудативного среднего отита у детей
По своей продолжительности ЭСО делят на три формы течения: острая (до 3 недель), подострая (от 3 до 8 недель) и хроническая (более 8 недель).
По характеру изменений, происходящих в слизистой оболочке среднего уха, выделяют четыре формы ЭСО: начальная экссудативная, секреторная, продуктивно секреторная, дегенеративно-секреторная (с преобладанием фиброзно-склеротического процесса).
Существует ещё одна классификация ЭСО, в основу которой положены аналогичные принципы (физические параметры содержимого барабанной полости: вязкость, прозрачность, цвет, плотность и длительность патологического процесса). В ней выделяют четыре стадии течения ЭСО: катаральную (до 1 месяца), секреторную (от 1 до 12 месяцев), мукозную (от 12 до 24 месяцев), фиброзную (более 24 месяцев).
Лечение
Чем лечить пузырчатку у ребенка? Основными препаратами сегодня являются гормоны из группы глюкостероидов. При этом системная терапия проводится без возрастных ограничений.
Лечение пузырчатки имеет несколько основных направлений:
- предупреждение появления новых пузырей и эрозий;
- заживление пораженных участков кожного покрова.
Введение глюкостероидов производится в увеличенных дозировках. За счет такого приема происходит снижение интенсивности формирования новых очагов и начинается восстановительный процесс в уже имеющихся эрозиях. Данный процесс занимает около 2 недель. В последующем пациента переводят на гормональную терапию поддерживающего характера. Препарат не меняется, но дозировки значительно снижаются.
Вирусная пузырчатка у детей лечение имеет направленное на подавление вируса. Вульгарная пузырчатка требует введения большего объема препаратов, чем листовидная. Переход к поддерживающей терапии осуществляется постепенно. При этом подавляющее большинство пациентов вынуждено ежедневно принимать инъекции поддерживающих доз глюкостероидных препаратов на протяжении всей жизни.
Гормональные препараты дети должны принимать одновременно с кальцием и витамином D. Эффективность лечения повышается в связи с приемом иммуносупрессивных средств с первых дней лечения. Данные препараты оказывают угнетающее действие на активность иммунной системы организма.
Ранние этапы лечения зачастую предполагают использование процедур, направленных на очищение крови от агрессивных антител. Среди таких процедур можно назвать гемодиализ и плазмаферез. Кожные покровы требуется обрабатывать антисептиками и специальными мазями для снижения риска инфицирования.
Лечение патологии является ежедневным и пожизненным. Иногда могут случаться перерывы между рецидивами болезни.
Уход за ребенком
Диагноз пузырчатка требует особого ухода за ребенком внимательного и ежедневного. Организация жизни малыша напрямую влияет на продолжительность его жизни. Первоначальный этап лечения проходит в стенах стационара. После выписки ребенок должен получать все необходимые препараты в назначенном объеме и времени приема. Родители должны научиться делать инъекции, потому что ежедневные услуги наемной медсестры отрицательно скажутся на семейном бюджете.
Ежедневно ребенку необходимо обрабатывать волдыри и экземы на кожном покрове. Обработка осуществляется при помощи анилиновых красителей. Эта группа средств имеет наиболее широкий спектр действия на различных микробов, в том числе стафилококк. Эрозии и образовавшиеся корки обрабатываются мазями на основе кортикостероидов.
Наличие инфекционных признаков в виде гноя, воспаления, отечности означает начало использования мазей с антибиотиками. Обширные площади поражения требуют использования стерильных повязок, которые помогут избежать дальнейшего травматизма. Перевязки меняются не реже 2 раз в день. При малых площадях поражения актуальность повязок связана с высокой двигательной активность ребенка.
Появление болевого синдрома требует приема обезболивающих препаратов и консультации со специалистом. Наличие поврежденных участков в ротовой полости связано с обязательным полосканием полости рта антисептическими средствами. Полезным и эффективным средством ухода является прием ванн с антисептическими средствами. Обязательным является прием комплексов витаминов и минералов в составе витамина Е, кальция, магния и фолиевой кислоты.
Рацион питания также требует обогащения витаминами и минералами. Питание организовывается на дробной и частой основе, не менее 6 раз в сутки. Особенно важна такая схема питания при поражении пищевода и слизистых оболочек во рту. Диетотерапия основана на полном исключении соли и увеличении количества белков. Обязательна постановка на диспансерный учет и систематичность посещений дерматолога – не реже двух раз в год и экстренно в случае рецидива. Использование иммуноподавляющей терапии накладывает ограничение на вакцинации.
Экссудативный средний отит у детей.
Экссудативным средним отитом болеют как взрослые, так и маленькие пациенты. Но у ребенка диагностировать экссудативный отит бывает сложнее, чем у взрослых не только в связи с недостаточно яркой симптоматикой, но и с трудностями, возникающими во время сбора жалоб и анамнеза (маленькие пациенты не предъявляют жалоб). Жалобы и клиническая картина напрямую зависят от стадии заболевания. Начальная стадия ЭСО характеризуется скудными жалобами и клиническими проявлениями.
В большинстве случаев родители обращаются за оказанием медицинской помощи ребенку лишь тогда, когда заметили у него снижение слуха, то есть ребёнок начинает громко говорить, не сразу откликается на зов, просит увеличить громкость при просмотре детских телепередач, что уже соответствует продуктивно секреторной форме заболевания. Именно отсутствие болевого синдрома и приводит к позднему выявлению ЭСО. Но иногда маленькие пациенты способны описать свои ощущения. Взрослые люди обращаются к врачу с жалобами на ощущение жидкости в ухе («бульканья»), чувство полноты, аутофонию, изменение слуха в зависимости от наклона головы.
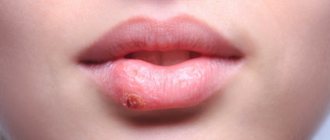
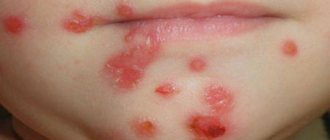
Причины появления волдырей на ухе и за ним
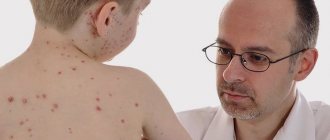
Волдыри на ушах могут быть как самостоятельными образованиями на коже, так и симптомами серьезных заболеваний. Причинами появления волдырей (единичных или множественных) могут выступить:
- аллергическая реакция организма;
- укусы насекомых;
- ожоги ( в том числе и солнечные);
- прием индивидуально не подходящих лекарственных препаратов или несоблюдение их дозировки;
- несоблюдение правил личной гигиены;
- грибок кожи;
- вирусная инфекция;
- воспалительные процессы в организме.
Волдыри от солнечных ожогов или укусов насекомых не несут в себе особой угрозы, кроме того, что в редких случаях могут привести к кожным инфекциям.
Пузыри, появляющиеся вследствие заражения вирусами или образования очага воспаления в организме, несут в себе куда большую опасность и нуждаются в особом внимании со стороны заболевшего.
Появление волдырей так же, как и любого другого новообразования на теле, – это повод обратиться за медицинской помощью, особенно в тех случаях, когда определить причину их возникновения самостоятельно невозможно.
Если вы точно знаете, что вас не могло укусить какое-либо насекомое или вы не съели ничего из того, что могло бы вызвать аллергию,
Можно ли чесать волдыри
При желании почесать зудящий волдырь стоит помнить о том, что такое механическое воздействие на пузырь, может привести к его разрыву. В этом случае может остаться шрам после исцеления, а в худшем – можно занести в образовавшуюся рану инфекцию или запустить процесс гноения.
Что делать при обнаружении волдыря на ухе
Первым делом стоит обратиться к квалифицированному врачу-дерматологу для выяснения причин появления образования и назначения лечения. Заниматься самолечением, особенно, если дело касается ребенка, не рекомендуются.
Если возможности сходить к врачу нет, а болевые ощущения от волдыря не дают покоя, можно облегчить состояние, выполнив следующие шаги:
- Промыть пораженный участок кожи теплой водой с использованием мыла.
- Дезинфицировать область с волдырем спиртом или йодом.
- Используя простерилизованную иглу, сделать проколы по краям пузыря и таким образом вскрыть его.
- Полностью удалить жидкость из волдыря.
- Наложить повязку с антибактериальной мазью.
Что нельзя делать с волдырями на ухе и за ним
Какова бы ни была первопричина появления волдыря, его ни в коем случае нельзя:
- давить;
- растирать;
- позволять влаге (поту) скапливаться за ухом, тем самым создавая там благоприятные условия для развития патогенных бактерий.
Профилактика – лучшее лечение
Чтобы избежать повторного появления волдырей на ухе, необходимо:
- следить за своим питанием;
- соблюдать здоровый образ жизни;
- соблюдать температурный режим (не перегреваться и не переохлаждаться);
- избегать незащищенных половых контактов (в случае герпеса);
- своевременно и полностью лечить вирусные заболевания.
Как избавиться от грибка, чтобы не появились волдыри, расскажет это видео:
И не стоит забывать про соблюдение правил личной гигиены
- мыть уши каждый день;
- при принятии душа или мытье головы не забывать промывать и уши, зону за ушами;
- избавиться от привычки ковыряться в ушах грязными руками и предметами, для этого не предназначенных (спички, шпильки, булавки);
- при использовании ватных палочек для прочистки уха соблюдать осторожность, чтобы не повредить барабанную перепонку и стенки уха.
Конечно, соблюдение гигиены не предупредит появление волдырей, являющихся симптомами аллергии или вирусных и инфекционных заболеваний, таких как ветряная оспа, рожа, опоясывающий лишай или герпес и другие
Предотвратить появление прыщей на ушных раковинах, в ушах и за ними гигиена вполне способна.
Диагностика экссудативного среднего отита у детей
Для диагностики ЭСО в ФГБУ НМИЦО ФМБА России в отделении детской ЛОР патологии проводят аудиологическое обследование, которое состоит из акустической импедансометрии и тональной пороговой аудиометрии. Для пациентов с данной патологией при акустической импедансометрии характерна тимпанометрическая кривая типа «В» и отсутствие ipsi-рефлексов, что отражает нарушение передачи звукового сигнала по цепи слуховых косточек за счет патологического содержимого среднего уха (экссудата), на аудиограмме – повышение порогов по воздушной проводимости до 30-40 дБ, преимущественно на низких частотах, костная проводимость не изменена. При рецидивирующем течении экссудативного среднего отита специалисты отделения детской ЛОР патологии в обязательном порядке назначают пациенту проведение компьютерной томографии (КТ) височных костей для получения достоверной картины воздушности полости среднего уха, состояния её слизистой оболочки, цепи слуховых косточек, окон лабиринта и костного отдела слуховой трубы, плотности и локализации патологического содержимого.
Для выявления причин, способствующих возникновению ЭСО, пациенту в отделении детской ЛОР патологии НМИЦО ФМБА России проводят эндоскопическое исследование полости носа и носоглотки или рентгенологическое исследование носоглотки (у маленьких детей при невозможности проведения эндоскопии) и околоносовых пазух.
Профилактика и прогнозы
Какие-либо специфические меры профилактики пузырчатки медициной не предложены ввиду того, что не установлены истинные причины ее появления. Комплекс профилактических мероприятий направлен на укрепление здоровья маленького человека:
- формирование сильного иммунитета;
- закаливания и прогулки на свежем воздухе с момент рождения;
- правильное питание;
- отказ от чрезмерного употребления лекарственных средств и медикаментов.
Прогнозы зависят от скорости обращения к врачу – при симптомах пузырчатки у детей лечение должно начаться как можно раньше. Поэтому заниматься самолечением нельзя ни при каких обстоятельствах. Чтобы не пропустить появление признаков патологии, необходимо обследовать любые кожные проблемы у врача-дерматолога.
Прогноз истинной пузырчатки априори условно-неблагоприятный. Даже при наличии адекватного и своевременного лечения не отменяется вероятность летального исхода. Любая форма патологии считается хронической.
При этом введение в терапию гормональных средств позволило снизить процент смертности с 65% до 7%. Заболевание требует постоянной поддерживающей терапии. В противном случае 91% случаев сталкивается с острыми обострениями и резким прогрессированием, а следственно ростом вероятности наступления летального исхода.