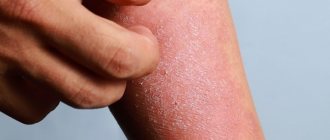
Зуд кожи
Зуд кожи:
Возникает у 2% беременных в IIIтриместре беременности.
Патогенез:
Предположительно зуд обусловлен усилением экскреции желчных кислот под влиянием эндогенных гормонов (эстрогена и прогестерона). Его развитие также связывают с рецидивирующим холестазом.
Клиническаяя картина:
Обычно зуд локализуется в области живота, но может быть и генерализованным. У части пациенток выражены иктеричность склер и отмечается увеличение содержания алкилинфосфатазы в печеночных пробах. После родов зуд исчезает, но может возникнуть вновь при следующей беременности или использовании оральных контрацептивов.
Дифференциальный диагноз:
- Чесотка.
- Токсикодермия.
- Гепатит.
Пруриго беременных возникает в более ранние сроки (от 25-й до 30-й недели) и не имеет уртикарного характера в отличие от полиморфного дерматоза. Клиническая картина характеризуется диссеминированными зудящими пруригинозными высыпаниями в виде экскориированных узелков с геморрагической корочкой на вершине. Сыпь сохраняется на протяжении всей беременности, плохо поддается лечению (см. Почесуха); после родов самостоятельно регрессирует.
Запись на консультацию по тел. +7 ( 495 ) 589-85-42, +7 ( 495 ) 589-85-43.
Введение
Существуют зудящие высыпания, характерные для беременности и послеродового периода. В 1983 году Holmes и Black предложили классификацию заболеваний кожи при беременности, в которую вошли пемфигоид беременных, полиморфный дерматоз беременных, почесуха беременных и зудящий фолликулит беременных. В 1998 году Shornick предложила добавить к этому перечню холестаз беременных.
Последняя классификация была предложена Ambros-Rudolph с соавторами в 2006 году на основе большого ретроспективного исследования 505 пациентов, и включает в себя четыре дерматоза: пемфигоид беременных, полиморфный дерматоз беременных, атопический дерматит беременных (включающий пруриго беременных и зудящий фолликулит беременных) и внутрипеченочный холестаз беременных.
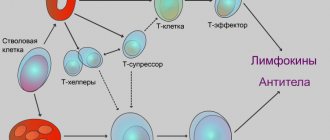
Основной причиной изменений кожи во время беременности считают изменения в иммунной системе беременной. Для предотвращения отторжения плода развивается дисбаланс между клеточным и гуморальным звеном иммунитета. Преобладает продукция цитокинов Т-хелперами 2 типа (Th2) над Th1, наблюдается повышение гуморального иммунитета и задержка роста клеточного иммунитета. Предполагают влияние изменения уровня материнских гормонов, т.к. многие кожные заболевания развиваются в течение третьего триместра. Эта статья посвящена кожным заболеваниям, характерным для беременности, с акцентом на клинические проявления, возможные осложнения для плода, патогенез, диагностику и лечение.
Обсуждение
Пемфигоид беременных (PG)
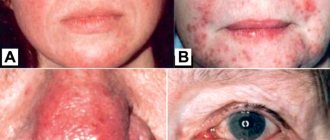
Пемфигоид беременных , ранее известный как герпес беременных, является самым редким из кожных нарушений при беременности, с частотой 1: 2000 до 1: 60000. PG изначально проявляется в виде папул и бляшек, трансформирующихся в везикулобуллезные элементы. Для PG характерно появление высыпаний в области пупка с распространением на грудь, спину и конечности. Могут вовлекаться ладони и подошвы, но как правило, не лицо, а слизистые оболочки. Высыпания развиваются чаще всего в третьем триместре. Дерматоз существует в течение всей беременности и у 75% пациентов обострение происходит при родах. PG обычно проходит спонтанно в течение нескольких месяцев после родов. Как правило, наблюдается рецидив дерматоза в течение последующих беременностей с более ранним появлением дерматоза и большей тяжестью по сравнению с предыдущей беременностью. Имеются также сообщения об обострениях во время менструации или при использовании оральных контрацептивов. Существует увеличение случаев недоношенности, особенно при более тяжелом течении, образовании пузырей и при начале дерматоза до третьего триместра.
Приблизительно у 10% детей развивается временная, буллезная сыпь в связи с передачей антител через плаценту. PG представляет собой аутоиммунное заболевание, при котором имеются антитела против области NC16A коллагена XVII (BPAG2, BP180), который присутствует в амниотической, плацентарный, и пупочной ткани, в дополнение к базальной мембране кожи. Антитела активируют каскад комплемента с воспалением и образованием пузырей.
Выявляются антитела IgG4. Женщины с этим расстройством имеют высокий риск аутоиммунных заболеваний, особенно болезни Грейвса. Наблюдается ассоциация с HLA-DR3 и HLA-DR4. Гистологически буллезный PG характеризуется кожным отеком и периваскулярным воспалением с лимфоцитами, гистиоцитами и эозинофилами. Субэпидермальные пузыри наблюдаются при везикулобуллезных поражениях с преобладанием эозинофильных инфильтратов.
Прямая иммунофлюоресценция показывает линейное отложение комплемента 3 (C3) вдоль зоны базальной мембраны у всех пациентов. Некоторые пациенты также имеют отложения IgG вдоль базальной мембраны. Иммуноферментный анализ (ИФА) позволяет обнаружить специфические антитела против коллагена XVII, что коррелирует с активностью заболевания и может использоваться в качестве контроля за эффективностью лечения. Лечение PG должно быть направлено на уменьшение зуда и образования пузырей. В легких случаях эффективны топические кортикостероиды и антигистаминные препараты. При тяжелом течении буллезного PG целесообразно использовать системные кортикостероиды. Доза может быть снижена после достижения адекватного контроля, однако, ее часто не снижают из-за высокого риска обострения. Использование системных кортикостероидов не приводит к увеличению риска для плода.
Полиморфный дерматоз беременных (PEP)
PEP является доброкачественным, зудящим воспалительным заболеванием с частотой 1 на 160 беременностей. Он обычно наблюдается в конце третьего триместра или непосредственно после родов при первой беременности с возрастанием риска при многоплодной беременности и быстром увеличении веса. Уртикарные папулы и бляшки появляются сначала на животе, и в отличие от PG, не поражают область пупка. Сыпь обычно распространяется на бедра и ягодицы, и редко можно иметь генерализованный характер. Могут развиваться пузырьки диаметром 1-2мм, но в отличие от PG пузыри не наблюдаются. Высыпания с четкими границами, регрессируют спонтанно в течение 4-6 недель без связи с лечением.
Опасности для плода PEP не представляет. Гистологическая картина сходна с PG. В начале PEP наблюдаются поверхностные до средних слоев кожи периваскулярные инфильтраты из лимфоцитов, гистиоцитов и эозинофилов с отеком дермы. Поздние стадии PEP характеризуются эпидермальным спонгиозом. В отличие от PG иммунофлуоресцентный анализ отрицательный. Лечение PEP базируется на облегчении симптомов с использованием топических кортикостероидов и антигистаминных препаратов. Если сыпь становится генерализованной, может быть использован короткий курс системных кортикостероидов.
Атопический дерматит беременных (AEP)
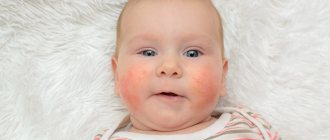
АЕР является наиболее распространенным заболеванием кожи у беременных, на который приходится почти 50% случаев всех дерматозов. Он также назывался другими именами, включая почесуху беременных, пруриго беременных, папулезный дерматит Спенглера беременных, зудящий фолликулит беременных и экзема беременных. AEP это доброкачественное заболевание, характеризующееся зудящей экзематозной или папулезной сыпью. Развивается до третьего триместра в отличие от других дерматозов беременных. Две трети случаев AEP характеризуются экзематозными изменениями кожи с локализацией в атопических областях тела, таких как шея и сгибательные поверхности конечностей. Остальные случаи характеризуются папулезной сыпью в области живота и конечностей. Поражения обычно хорошо поддаются лечению и спонтанно разрешаются после родов. Однако, AEP, скорее всего, повторится при последующих беременностях. На плод дерматоз существенно не влияет, но имеется повышенный риск развития атопического дерматита у младенца.
Считается, что развитие АЕР инициируется связанной с беременностью иммунной перестройкой организма. При этом имеет место сдвиг в сторону гуморального иммунитета с повышенной активацией Th2. У беременных с AEP имеется предрасположенность к атопическому дерматиту, но у 80% таких беременных эти изменения кожи развиваются в первый раз во время беременности. Часто прослеживается семейный анамнез с атопическим дерматитом у родственников.
AEP обычно диагноз исключения, т.к. диагностическое тестирование является неспецифическим. Уровни сыворотки IgE повышен у 20-70% больных. Дифференцируют АЕР с ICP, чесоткой и лекарственной аллергией. Основой лечения являются топические кортикостероиды. В тяжелых случаях может быть использован короткий курс системных кортикостероидов и антигистаминные препараты. Также может быть применена фототерапия.
Внутрипеченочный холестаз беременных (ICP)
ICP, известный ранее как акушерский холестаз, холестаз беременных и желтуха беременных, является обратимым холестазом, что, вероятно, связано с гормональной перестройкой в конце беременности у предрасположенных женщин. ICP характеризуется зудом с острым началом, который часто начинается на ладонях и подошвах, а затем генерализуется. На коже имеются в основном вторичные поражения, такие как экскориации, но могут быть и папулы. В 10% развивается желтуха вследствие сопутствующего внепеченочного холестаза. После родов зуд проходит в течение нескольких недель. Существует риск рецидива при последующих беременностях и при использовании оральных контрацептивов.
Диагностика ICP важна, т.к. может быть связана с серьезными последствиями. Возможные осложнения плода включают преждевременные роды, внутриутробный дистресс плода и внутриутробную гибель плода. Частота осложнений у плода коррелирует с общим уровнем желчных кислот в сыворотке крови матери. В случаях тяжелого ICP, осложненного желтухой, существует риск кровотечений у матери или плода в связи с нарушением всасывания витамина К. Сильный зуд при ICP связан с повышенным уровнем желчных кислот в крови, вызванным нарушением секреции, многофакторным процессом в результате генетических нарушений, влиянием факторов окружающей среды и эндогенных гормонов. Отмечается высокая частота ICP при многоплодной беременности. ICP диагностируется на основе обнаружения повышенного уровня желчных кислот. Гипербилирубинемия отмечается только в самых тяжелых случаях, около 10-20%, и печеночные пробы могут быть нормальным у 30%. Гистология является неспецифической и иммунофлюоресценция бывает отрицательной.
Лечение направлено на нормализацию уровня желчных кислот в сыворотке крови с целью уменьшить риск для плода и на контроль симптомов у матери. Рекомендуется лечение урсодезоксихолевой кислотой (УДХК). Могут использоваться другие препараты, уменьшающие зуд, такие как антигистаминные препараты, S-аденозил-L-метионин, дексаметазон. Анионообменные смолы, такие как холестирамин, могут вызвать дефицит витамина К независимо от наличия ICP, и, следовательно, их следует избегать.
Заключение
Четыре кожных заболевания, характерные для беременности, пемфигоид беременных, полиморфный дерматоз беременных, атопический дерматит беременных, и холестаз беременных можно отличить по клинической картине, гистопатологии, патогенезу и риску осложнений у плода. Только пузырчатка беременных и внутрипеченочный холестаз беременных связаны с существенным риском для плода. Поскольку для всех этих дерматозов характерен зуд, необходима тщательная оценка любой беременности, сопровождающейся зудом. Обязательно адекватное лечение беременной и предотвращение любого потенциального риска для плода.
Полиморфный дерматоз
Полиморфный дерматоз беременных:
Развивающийся в IIIтриместре беременности, в среднем на 36-й неделе беременности, обычно за 1—2 нед. до родов; самостоятельно регрессирует в течение нескольких дней после родов.
Частота:
Один случай на 120—240 беременностей.
Патогенез:
Заболевание связывают с аномальным увеличением массы тела беременной и плода, перерастяжением кожи живота.
Клиническая картина:
На коже живота, ягодиц, бедер, изредка лица, ладоней и подошв появляются красные папулы, размером 1—3 мм, которые быстро сливаются в бляшки, напоминающие крупные волдыри, местами образующие сливные полициклические очаги. Высыпания сопровождаются сильным зудом. Слизистые не поражаются.
Диагностика:
Обычно основывается на клинической картине.
Дифференциальный диагноз
- Герпес беременных.
- Лекарственная токсикодермия.
- Диффузный нейродермит.
Течение и прогноз:
Все симптомы обычно исчезают через 7— 10 дней после родов. У большинства женщин рецидивов при последующих беременностях не бывает. Каких-либо неблагоприятных влияний на беременную и плод не отмечено.
Синонимы:
- Зудящий уртикарно-папулезный и бляшечный дерматоз беременных.
- Токсическая эритема беременных.
Запись на консультацию по тел. +7 ( 495 ) 589-85-42, +7 ( 495 ) 589-85-43.
Герпес беременных
Герпес беременных:
Дерматоз, проявляющийся полиморфной сыпью и сильным зудом, возникающий во время беременности и послеродовом периоде.
Частота:
Один случай на 4000—50 000 беременностей.
Факторы риска:
- Эпизоды заболевания во время предыдущей беременности.
- Применение пероральных контрацептивов.
- Опухоли из трофобласта.
Этиология и патогенез:
Аутоиммунное заболевание, протекающее с участием комплементсвязываюших IgG-антител. У больных с большой частотой обнаруживают аллели HLA-B8, HLA-DR3и HLA-DR4.
Клиническая картина:
Заболевание обычно начинается на 4— 7-м месяце беременности, однако может возникнуть и первом триместре и в послеродовом периоде. Проявляется в виде папул и везикул. Встречаются также мелкие и крупные красные волдыри, крупные напряженные пузыри, эрозии и корки. Элементы располагаются группами, что обусловливает и название «герпес беременных». Процесс чаще всего начинается с области пупка, а затем распространяется на кожу живота, бедер, ладоней и подошв, редко — на слизистую оболочку рта.
Дифференциальный диагноз:
- Полиморфный дерматоз беременных.
- Полиморфная экссудативная эритема.
- Герпетифорный дерматит Дюринга.
- Лекарственная токсикодермия.
Лечение:
При легком течении местно применяют кортикостероидные мази в сочетании с приемом внутрь антигистаминных препаратов. При буллезных высыпаниях назначают преднизолон внутрь 40 мг/сут. с последующим снижением до поддерживающей дозы. В родах иногда необходимо значительное повышение дозы из-за резкого увеличения высыпаний и зуда.
Запись на консультацию по тел. +7 ( 495 ) 589-85-42, +7 ( 495 ) 589-85-43.
Атопический дерматит у беременных
Принципиально важным для беременных. Страдающих Атопическим Дерматитом (далее по тексту «АД»), представляется строгое соблюдение режима сна, отдыха, приема пищи. Необходимо полностью исключить контакт со средствами для мытья посуды. предметами бытовой химии. Обстановка в комнате, где беременная проводит основное время, должна быть «спартанской», т.е минимум мебели, ежедневно проводиться влажная уборка проветривание.
Рекомендуется воздержаться от применения антигистаминных препаратов, особенно на ранних сроках. В особо тяжелых случаях возможно использование лоратодина, но под контролем врача.
Питание беременной должно быть полноценным, поэтому назначение очень жесткой диеты не требуется, однако давать полную пищевую свободу тоже нельзя. Обычно бывает достаточно элиминационной диеты (т.е. устранение из пищевого рациона продуктов, на которые пациентка отмечает аллергические реакции) и ограничение агрессивной для ЖКТ пищи.
Для коррекции состояния ЖКТ применяют обычно желчегонные и гепатопротективные препараты («Хофитол», «Гепабене Эссенциале»), пробиотики т.к. длительное применение беременной женщиной пробиотиков снижает риск развития у ребенка АД. Нормализация деятельности желчевыводящих путей благоприятно влияет на кожу, поэтому целесообразно использование препаратов из артишоков («Хофитол»). Но только после консультации врача.
Беременным с АД необходимо придерживаться охранительного режима для кожи, регулярно использовать эмоленты (при обострении АД желательно, чтобы препарат сдержал противозудные и заживляющие компоненты). Предпочтение следует отдавать линиям аптечной косметики по причине отсутствия в них красителей и отдушек, сбалансированного состава. Препараты базового ухода: «Эмолиум», «Сенсадерм», «Ля Рош Позе», «Урьяж Топи» крем, «Биодерма». Для очищения кожи применяются моющие средства с кислым pH и кремовой добавкой / «мыло без мыла».
При АД существуют несколько механизмов нарушения кожного барьера, поэтому средство базового ухода должно содержать натуральный увлажняющий фактор, липиды, обладать противозудным действием. Всем этим требованиям удовлетворяют указанные выше, линии ухода.
Кремы предназначены для нанесения на небольшие участки кожи и имеют более насыщенную структуру, а эмульсии удобны для нанесения на распространенные поражения.
Кроме увлажняюще-ожиряющих препаратов, все косметические линии включают средства гигиены: кремовые гели для умывания, эмульсию для ванн, очищающие масла для ванн. Они применяются как в период обострения, так и в период ремиссии заболевания.
В случаях выраженного обострения допустимо, с осторожностью, короткие курсы топических стероидов: «Элоком», «Адвантан», «Локоид», только после консультации врача! При легких обострениях применяется крем «Локобейз Рипеа» лучше на ночь, 1 раз в сутки.
Во всех случаях АД, как при обострении, так и ремиссии, необходимо регулярное использование средств базового ухода. Это позволит не только улучшить физиологическое состояние кожи, но и уменьшить риск развития как бактериальных, так и грибковых осложнений заболевания.
Барзеева Н.Д.
Полосы атрофические
Полосы атрофические:
Появляются у большинства беременных на коже живота, ягодиц, молочных желез.
Патогенез:
По-видимому кроме механического фактора (растяжение) определенное значение имеет дистрофия дермы, обусловленная эндокринопатией, вегетативными нарушениями и др.
Клиническая картина. Атрофические полосы кожи шириной до 4—6 мм, располагаются симметрично. Участки полосовидной атрофии резко очерченные, с морщинистой поверхностью белесовато-сиреневого оттенка, слегка запавшие.
Лечение:
Применение после родов кремов «Медерма» или «Контратубекс».
Синоним:
Стрии беременных.
Кроме того, во время беременности отмечается более выраженная общая пигментация кожи, особенно у брюнеток, развивается в области сосков молочных желез, гениталий, срединной линии живота. У многих женщин увеличиваются количество и размеры мела-ноцитарных невусов. Волосы несколько редеют, возможна даже диффузная алопеция, однако после родов, с течением времени свойства волос восстанавливаются. Иногда отмечается некоторый гипертрихоз в сочетании с акне, обычно во второй половине беременности. Это может быть результатом андрогенсекретируемой опухоли, лютеомы, лютеиновых кист или поликистоза яичников, в связи с чем необходимо тщательное обследование. Сосудистые изменения связывают с действием эстрогенов, они проявляются у 70% беременных эритемой ладоней, которая в отдельных случаях может быть выражена лишь в области тенара и гипотенара. Могут возникать мелкие гемангиомы, чаще на коже головы и шеи. Часто наблюдаются варикозное расширение вен конечностей, геморрой, реже тромбофлебит глубоких вен. Возможен также отек лица, век, стоп, кистей, который возникает в утренние часы и исчезает к вечеру. У 80% беременных развиваются гингивиты (отек и покраснение десен), иногда сопровождающиеся болезненностью и изъязвлением. В 2% случаев изменения десен сопровождаются появлением маленьких сосудистых образований типа пиогенной гранулемы, кровоточащих при дотрагивании (гранулема беременных). Такая симптоматика несколько ослабевает при приеме витамина С.
В период беременности возможно увеличение частоты инфекционных поражений, особенно кандидоза, остроконечных кондилом, простого герпеса, бовеноидного папулеза. Во время беременности обостряются аутоиммунные заболевания (особенно красная волчанка), лимфомы, атопический дерматит. Эффект беременности на псориаз может быть различным, у ряда больных может развиться острая пустулезная форма.
II. Болезни кожи, относительно часто регистрируемые при беременности:
К этой группе относятся разнообразные изменения и заболевания кожи, часто сопровождающие беременность, а также некоторые распространенные дерматозы, течение которых в период гестации обычно усугубляется. Главным механизмом является изменение гормональных соотношений в организме беременной. Это, в свою очередь, влияет на функциональные возможности иммунной и нервной систем, состояние желудочно-кишечного тракта, почек, сердечно-сосудистую деятельность, водно-солевой обмен и др.
К этой группе относятся: гипергидроз
- гипертрихоз
- ладонно-подошвенные телеангиэктазии
- эритема ладоней
- алопеция – выпадение волос
- ониходистрофии – изменения ногтевых пластинок
Большинство этих и других состояний, как правило, после родов исчезает. Лечение их при необходимости симптоматическое.
Течение и выраженность симптомов других кожных заболеваний также изменяется во время беременности. К ним в первую очередь относятся экзема, атопический дерматит, псориаз, красный плоский лишай, акне, герпетиформный дерматит Дюринга. Во время беременности они часто обостряются, причем обострения, как правило, более выражены, протекают тяжелее, чем до гестации. Иногда, наоборот, в ходе беременности наступает ремиссия, которая продолжается вплоть до родов, после чего возникает очередное обострение. Коррекция обострений данных дерматозов во время беременности очень затруднительна. Многие медикаменты, применяемые в обычных условиях, влияют на развитие плода. Поэтому ведущим методом становится наружная симптоматическая терапия