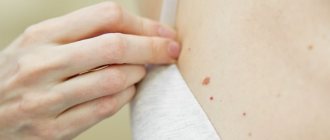
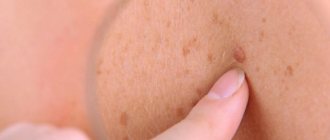
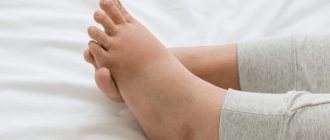
Начнем с того, что такое бородавки вообще. Бородавки, или папилломы — это плотные узловатые, круглые или плоские наросты, которые образуются чаще всего в 5 областях тела:
- Ладони
- Стопы
- Подмышки
- Половые органы
- Лицо
Вы, наверняка, слышали много мифов о бородавках. Например, что они возникают от контакта кожи рук с лягушками и жабами или что это просто поверхностное кожное заболевание. В действительности папилломы любого типа у детей и взрослых имеют лишь одну причину — вирус папилломы человека (ВПЧ). Бородавки — это лишь внешнее проявление данного заболевания.
Опасны ли бородавки во время беременности?
Около 90% людей во всем мире заражены ВПЧ уже по умолчанию. Но, как и возбудитель герпеса, этот вирус может годами находиться в спящем состоянии. Следовательно, появление бородавок во время беременности не стоит воспринимать как нечто экстраординарное. Но есть резон задуматься, достаточно ли вы делаете для укрепления иммунитета.
Поэтому в подавляющем большинстве случаев будущим мамам можно не беспокоиться на этот счет и отложить поход к дерматологу на ближайшие 9 месяцев. Исключения составляют генитальные бородавки (кондиломы). Если они располагаются во влагалище или в области шейки матки, то возникает реальная угроза заражения малыша ВПЧ в ходе беременности или родов. В таких случаях обратиться к врачу все же придется. Также не стоит откладывать решение проблемы на потом, если новообразование выглядит нетипично и больше похоже на опухоль.
Можно ли удалить бородавки при беременности самостоятельно?
Очень многих интересует, можно ли удалять бородавки беременным в домашних условиях? Действительно, некоторые народные средства в решении этой проблемы зарекомендовали себя очень хорошо. Но как они отразятся на здоровье малыша доподлинно неизвестно. Поэтому без предварительной консультации с врачом в любом случае не обойтись. А при наличии новообразований в интимной области самолечение категорически запрещено!
Надо ли удалять бородавки и как это можно сделать в «Семейной клинике»?
Бородавки – заболевание кожного покрова, которое характерно возникновением доброкачественных новообразований в верхнем слое кожи. Эти своеобразные опухоли возникают вследствие инфекции вируса папилломы человека. Известно более 150 видов этого вируса, многие их которых являются очень опасными.
Многие люди считают, что такого? Бородавкой больше, бородавкой меньше – какая разница, если они не доставляют беспокойства? Абсолютно ошибочное суждение. Во-первых, кроме не эстетичности, бородавки могут вызывать болезненные ощущения, а во-вторых, всегда существует риск перерождения доброкачественного образования в злокачественное. Причём чем дольше бородавки не лечатся, тем больше их становится, и вероятность негативных последствий увеличивается.
Можно ли удалять бородавки азотом при беременности?
Можно ли беременным удалять бородавки азотом в клинических условиях? Строгих противопоказаний на этот счет нет, однако следует учитывать некоторые нюансы таких процедур. С одной стороны, криодеструкция является самым дешевым и, что самое важное, безболезненным методом удаления злополучных образований. Однако далеко не от всех кожных наростов можно избавиться с ее помощью. Так, подошвенные бородавки при обработке жидким азотом уничтожаются наиболее эффективно. Однако воздействовать на слизистые оболочки органов (в частности, матки) таким способом нельзя.
К тому же метод криодеструкции предполагает проведение нескольких процедур. А учитывая, что анестезия на любом сроке беременности противопоказана, это лишь создает дополнительный стресс организму будущей мамы.
Можно ли беременным удалять бородавки лазером?
Вопрос, можно ли удалять бородавки во время беременности с помощью лазера, второй по популярности. Однако и на него нет однозначного ответа. Лазеротерапия считается более эффективным и надежным методом избавления от большинства кожных образований. Существенными плюсами такой процедуры является ускоренное восстановление после операции, по сравнению с криодеструкцией, а также низкая вероятность рецидивов и образования рубцов на месте удаления бородавки. Минус − долгое заживление тканей после сведения подошвенных наростов.
Способы удаления бородавок
Часто пациент оказывается на приеме дерматолога после использования народных средств, которые не дали результатов. На самом деле не стоит даже начинать такую терапию, потому что она может привести к активному размножению и озлокачествлению образований. В нашем центре применяются следующие способы профессионального удаления бородавок, папиллом, а также родинок:
- Криотерапия (жидким азотом);
- Радиоволновой метод (с помощью аппаратов «Сургитрон» или «Фотек»).
Как еще можно удалить бородавки у беременных?
К числу методик, хорошо зарекомендовавших себя в деле удаления кожных образований у беременных, также относятся радиоволновая терапия и электрокоагуляция.
Первая представляет собой точечное воздействие на бородавку так называемым радионожом. В результате происходит ее разрушение с сохранением целостности здоровых тканей. Вероятность рецидивов незначительна. Существенный минус − риск появления рубца после удаления крупного новообразования. Поэтому радиоволновой метод обычно применяется для избавления от папиллом, которые имеют характерное нитевидное основание.
Вторая работает по схожему принципу. С той лишь разницей, что иссечение бородавки осуществляется электрическим скальпелем, который буквально испаряет ее до самого корня. При этом микрососуды спаиваются, не вызывая кровотечений. Электрокоагуляция не просто удаляет бородавку, но и сводит к нулю вероятность ее повторного появления или дальнейшего разрастания. А при избавлении от доброкачественных опухолей не позволяет им перейти в злокачественную форму.
В последнее время в России отмечается рост заболеваемости раком шейки матки (РШМ) у молодых женщин репродуктивного возраста, особенно в группе женщин моложе 29 лет. Как причина смерти женщин моложе 30 лет, рак шейки матки составляет 8,5% [4]. Среди онкологических заболеваний у беременных он составляет 45%. По данным С.И. Роговской [10], среди 1000 беременных в 1,3 случаев выявляют тяжелую дисплазию и рак in situ
, в 0,45 случаев — инвазивный РШМ.
Основным этиологическим фактором РШМ является вирус папилломы человека (ВПЧ), что было подтверждено результатами как эпидемиологических, так и молекулярно-биологических исследований [2, 5, 8, 11, 14]. ВПЧ является также причиной дистрофических и злокачественных заболеваний вульвы и влагалища у женщин и полового члена у мужчин [6]. Вероятность самопроизвольной элиминации ВПЧ при носительстве и возможность спонтанной регрессии как субклинических, так и клинических форм папилломавирусной инфекции (ПВИ), склоняет ряд исследователей к наблюдательной тактике [1, 3, 12]. Однако ВПЧ не считается нормальным представителем влагалищного биотопа [7, 9].
В настоящее время нет единого мнения о влиянии ВПЧ на течение и исход беременности. Известно, что беременность является фактором риска развития ПВИ и способствует активной репликации и персистенции вируса папилломы человека. Исследования A. Schneider и соавт. (1987) показали, что частота развития ПВИ у беременных в 2,3 раза превышает таковую у небеременных женщин, при этом количество вирусной ДНК у беременных в среднем в 10 раз больше того же количества у небеременных. Число случаев передачи ВПЧ от матери плоду, по данным разных исследователей, составляет от 4 до 87%, что зависит от чувствительности использованных методов диагностики [10, 13].
Имеются сведения о том, что ВПЧ-инфекция гениталий приводит к учащению самопроизвольных абортов, при этом ДНК ВПЧ находят в клетках синцитиотрофобласта [12]. Как происходит передача вируса от матери плоду, неясно. Маловероятна передача через кровь, так как ВПЧ лишь иногда обнаруживается в лейкоцитах крови. Наиболее вероятна восходящая ВПЧ-инфекция околоплодных вод и плаценты. Настораживают сообщения об обнаружении ВПЧ в амниотической жидкости беременных, о возрастании частоты папилломавирусных поражений гортани и бронхов у детей, что свидетельствует об инфицировании их во время беременности. Так, ДНК ВПЧ обнаруживается у 33% новорожденных в аспирате из носоглотки, а также в амниотической жидкости у ВПЧ-позитивных женщин [13, 15]. Возможна передача и при непосредственном соприкосновении (кожный контакт), а также при родах — заражение новорожденного от инфицированной матери. Третий возможный путь — инфицирование во время зачатия через сперму.
Папилломатоз респираторного тракта, наиболее часто вызываемый 6-м и 11-м типами ВПЧ, имеет тяжелое течение у маленьких детей с наклонностью к рецидивированию. В 75-87% случаев признаки ювенильного респираторного папилломатоза регистрируются в первые 5 лет жизни, что, вероятно, связано с функциональной незрелостью иммунной системы [16].
Особенности течения ПВИ во время беременности.
Эстрогены и прогестерон увеличивают экспрессию ВПЧ в цервикальном эпителии и способствуют клеточной пролиферации и канцерогенезу, а во время беременности отмечается чрезвычайно высокий выброс половых гормонов. Из-за усиления васкуляризации, активного метаболизма в тканях, изменения микробиоценоза влагалища, снижения компенсаторных возможностей систем иммунитета повышаются риск заражения и заболеваемость различными инфекциями. При этом латентная ПВИ может перейти в суб- и клинические формы [10].
Беременность может являться фактором риска развития ПВИ и способствовать активной репликации и персистенции ВПЧ. Во время беременности видимые кондиломы часто рецидивируют, имеют тенденцию к разрастанию, становятся рыхлыми, могут достигать гигантских размеров.
Распространенность ПВИ среди беременных.
В Московском областном НИИ акушерства и гинекологии было проведено обследование 700 последовательно поступивших на специализированный прием по заболеваниям шейки матки беременных с целью выявления ПВИ. При скриннинговом обследовании этих беременных с использованием метода полимеразной цепной реакции клинико-лабораторные проявления ПВИ были выявлены у 46 (67%) беременных.
Результаты обследования беременных с различными заболеваниями шейки матки показали, что ПВИ чаще обнаруживается у пациенток с цервикальными интраэпителиальными неоплазиями (CIN) (95,5%), у беременных с осложненной эктопией (32,4%), с лейкоплакией (56%), после хирургического лечения CIN (42%), с полипами цервикального канала (38,8%). Следует отметить, что даже при неизмененной шейке матки ВПЧ выявляли у каждой третьей беременной (34%). Цитологические признаки папилломавирусного поражения шейки матки отмечались у 12% беременных с неизмененной шейкой матки только во II и III триместрах беременности. У беременных с осложненной эктопией койлоцитоз в сочетании с дискератозом многослойного плоского эпителия шейки матки был выявлен в I триместре у 7,4%, во II триместре — у 25,9% и в III триместре — у 31,5%. У беременных с полипами цервикального канала цитологические признаки папилломавирусного поражения шейки матки были обнаружены в 20,8% случаев.
Несмотря на хирургическое лечение CIN на этапе прегравидарной подготовки и последующее наблюдение за этими пациентками, число случаев рецидивов CIN у них во время беременности составило 4% на фоне ПВИ (наличие койлоцитов).
У беременных с лейкоплакией шейки матки койлоциты при цитологическом исследовании определялись в 56% случаев. Чаще всего признаки папилломавирусного поражения шейки матки были обнаружены у беременных с диагностированной CIN — в 73,3 и 77,7% случаев в I и II триместрах соответственно.
Представленные данные еще раз подтверждают, что цитологический метод исследования в настоящее время остается ведущим в диагностике заболеваний шейки матки. К сожалению, до сих пор среди гинекологов существует ошибочное мнение об опасности углубленного цитологического исследования шейки матки у беременных из-за возможных осложнений. В то же время высокая выявляемость заболеваний шейки матки во время беременности диктует необходимость обязательного цитологического исследования экто- и эндоцервикса у беременных при постановке их на учет.
Остроконечные кондиломы вульвы и влагалища были выявлены при кольпоскопическом исследовании у 62% беременных. Они представляли собой возвышающиеся над поверхностью слизистой оболочки фиброэпителиальные образования неправильной формы с пальцеобразными или конусовидными выступами на тонкой ножке, реже — на широком основании в виде одиночного узелка либо в форме множественных выростов, напоминающих цветную капусту или петушиные гребни. Поверхность кондилом была покрыта многослойным плоским эпителием и нередко кератинизирована. В подлежащей строме располагались сосуды. Возникающие в ряде случаев в строме воспалительные реакции, расстройство микроциркуляции и отек способствовали присоединению вторичной инфекции. У 5,3% беременных были выявлены кондиломы шейки матки в виде опухоли с почковидными сосочками, равномерно располагающимися по ее поверхности и образующими повторяющийся рисунок. У 9% беременных имелись гигантские кондиломы наружных половых органов и влагалища, величиной до 7 см.
Состояние местного иммунитета.
Наличие доброкачественных заболеваний шейки матки и ПВИ сопровождалось резким снижением местного иммунитета, наиболее выраженным у беременных с CIN. Оно проявлялось уменьшением продукции секреторного иммуноглобулина А (sIgA), который является основным показателем иммунной защиты, и увеличением продукции иммуноглобулинов А, M и G (IgA, М, G). Наиболее выраженные изменения в содержании иммуноглобулинов всех изотипов были у беременных с CIN. Характерными для них являлись крайне низкая продукция sIgA (2,2±0,5 мкг/мл) и высокий уровень IgМ (24,8±0,9 мкг/мл), который рассматривают как маркер воспаления. Средние уровни IgA составили 24,2±1,6 мкг/мл, IgG — 1248,6±46,5 мкг/мл. У здоровых беременных уровень sIgA составил 12,2±0,5 мкг/мл, IgA — 36,5±0,5 мкг/мл, IgM — 2,6±0,5 мкг/мл, IgG — 456,5±35,5 мкг/мл.
Полученные результаты подтверждают связь между заболеваниями шейки матки и нарушением местного иммунитета, что имеет большое значение для выбора адекватной иммунокорригирующей терапии, и свидетельствуют о том, что степень нарушения местного иммунитета прямо пропорциональна тяжести заболевания шейки матки.
Алгоритм ведения беременных с ПВИ
I этап — обследование
— Диагностика и лечение других инфекций половых органов и дисбиоза влагалища.
— Расширенная кольпоскопия.
— Обнаружение ДНК ВПЧ с типированием.
— Цитологическое исследование (РАР-тест).
II этап — определение тактики ведения
— Показания к наблюдению: латентная форма ПВИ, вестибулярный папилломатоз.
— Показания к лечению: остроконечные кондиломы вульвы, влагалища, шейки матки.
— Тактика ведения беременных с CIN I должна быть контролирующе-выжидательная с динамическим кольпоскопическим наблюдением и цитологическим контролем, с окончательным лечением шейки матки после родов.
— При наличии признаков ПВИ и CIN I-III проводится противовоспалительное лечение, коррекция микробиоценоза влагалища, после чего необходимо повторить РАР-тест.
— При наличии после лечения признаков ПВИ, CIN II-III у беременных или при ухудшении результатов кольпоскопического или цитологического исследования показаны биопсия шейки матки с гистологическим исследованием и консультация онколога.
— При выявлении CIN III необходима обязательная консультация онколога, в случае выявления CIN III во II-III триместрах возможно пролонгирование беременности при динамическом цитологическом и кольпоскопическом контроле 1 раз в 3 нед с последующим лечением после родоразрешения.
— Показаниями к биопсии шейки матки при беременности являются атипические цитологические и кольпоскопические картины, подозрительные на рак (неоднородная поверхность, экзофит, эрозия или изъязвления и атипичная васкуляризация).
III этап — комплексное обследование и определение тактики ведения в послеродовом периоде
на основании данных кольпоскопии, цитогистологической переоценке предшествующих данных.
Лечение заболеваний, ассоциированных с ВПЧ, во время беременности необходимо проводить дифференцированно по показаниям в любые сроки, но предпочтительно в I триместре [10]. Перед использованием деструктивных методов лечения рекомендуется провести комплексное обследование, лечение сопутствующих воспалительных заболеваний гениталий.
Методами выбора для лечения остроконечных кондилом у беременных являются радиоволновая терапия и применение химических коагулянтов — солкодерма, трихлоруксусной кислоты. Возможно применение лазерной терапии, электрокоагуляции, хирургического метода.
Наиболее приемлемым с позиции онкогинекологии является радиоволновый метод, так как весь удаленный материал доступен гистологическому исследованию. Это принципиально отличает его от лазерной и криодеструкции, при использовании которых материал полностью отсутствует, и от электроножевого лечения, при котором происходит обугливание тканей. Удаление крупных остроконечных кондилом вульвы, влагалища и шейки матки проводится под местным обезболиванием радиохирургическим методом («Surgitron») с использованием радиопетли в режиме «разрез и коагуляции» (мощность 2-4 ед), применение высокочастотных волн (3,8 МГц) обеспечивает более щадящий разрез ткани и позволяет удалять экзофитные образования бескровно, безболезненно, без травматизации окружающих тканей и получить полноценный материал для гистологического исследования.
В связи с риском неблагоприятного воздействия на плод во время беременности противопоказан прием цитостатических препаратов, которые, обладая антипролиферативной активностью, способствуют разрушению клеток, воздействуя как на поврежденные, так и на здоровые клетки.
Обязательным методом лечения ПВИ у беременных является иммунокорригирующая терапия. Перспективно применение интерферонов (ИФН) и их индукторов. ИФН — эндогенные цитокины, обладающие противовирусными, антипролиферативными и иммуномодулирующими свойствами. Имеются данные об отличиях иммунного ответа при инфицировании высоко- и низкоонкогенными типами ВПЧ. При наличии ВПЧ 16-го – 18-го типов отмечается снижение продукции α- и γ-ИФН, увеличение концентрации сывороточного ИФН, спонтанной продукции ИФН, приводящее к дисбалансу в клеточном иммунитете и, как следствие, к тяжелому течению заболевания.
Во время беременности применяются внутривлагалищные, ректальные и наружные средства, системные препараты. Интерферонотерапия проводится со второй половины беременности. Виферон является оптимальным препаратом для иммунокоррекции при беременности. Он содержит рекомбинантный α2-интерферон, а также мембраностабилизирующие компоненты — α-токоферола ацетат и аскорбиновую кислоту. Виферон является иммуномодулятором, влияющим на процессы дифференцировки, рекрутирования, функциональную активность эффекторных клеток иммунной системы, а также эффективность иммунного распознавания антигена и усиление фагоцитарной и цитолитической активности. Чтобы исключить развитие явлений рефрактерности эффекторных клеток к действию ИФН, системное введение препарата должно быть прерывистым. Кроме того, доказана протективная эффективность ИФН при заболеваниях, вызванных внутриклеточными микроорганизмами-паразитами (хламидии, микоплазмы и др.). Очевидно, эффект в данном случае также связан с подавлением синтеза белков и активацией фагоцитоза.
Виферон выпускается в виде суппозиториев 150 000 МЕ, 500 000 МЕ, 1 000 000 МЕ и 3 000 000 МЕ для ректального применения. Беременным назначаются обычно свечи по 150 000 или 500 000 МЕ 2 раза в день в течение 10 дней. При применении виферона создается высокая концентрация интерферона в очаге инфекции, что способствует быстрому купированию субъективных симптомов, снижению доз и длительности курса антибиотикотерапии. Применение виферона в комплексном лечении ИППП у беременных оказывает положительное влияние на состояние иммунитета и повышает эффективность противомикробной терапии.
У больных с ПВИ часто наблюдается нарушение микробиоценоза влагалища — резкий дефицит лактобацилл, избыток условно-патогенной микрофлоры. Отмечается значительная обсемененность дрожжеподобными грибами. В большом проценте случаев имеется инфицированность микроорганизмами, передающимися половым путем — хламидиями, генитальными микоплазмами и др. При наличии урогенитальной инфекции антибиотикотерапия проводится после 12 нед гестации. Коррекция микробиоценоза влагалища у беременных проводится с применением местных разрешенных препаратов. Во время беременности возможна терапия глицирризиновой кислотой, обладающей противовирусной активностью. Необходима также коррекция микробиоценоза влагалища с помощью эубиотиков.
Вопрос о родоразрешении у женщин с ПВИ решается индивидуально. Проведенные исследования свидетельствуют о том, что абдоминальное родоразрешение не снижает риск инфицирования плода (N. Sedlacek, S. Lindheim и соавт., 1989), описаны случаи рождения детей путем кесарева сечения с папилломатозом гортани.
Ввиду высокой частоты ПВИ у беременных, участия ВПЧ в процессах канцерогенеза, необходима оптимизация прегравидарной подготовки женщин, включающая комплексное обследование с целью выявления ВПЧ, проведение его типирования, а также лечение ВПЧ-ассоциированных заболеваний на этапе планирования беременности.
При планировании беременности субклинические формы инфекции, так же, как и CIN, должны быть вылечены еще до беременности.
Носительство ВПЧ не является противопоказанием к беременности.
Полностью излечить женщину от вирусоносительства не представляется возможным, поэтому адекватная прегравидарная подготовка является достаточной мерой профилактики обострения ПВИ при беременности.
Безопасное удаление бородавок и папиллом в МЦ «Столетник»
С вопросом, можно ли удалять бородавки во время беременности, мы разобрались. Если ищете, где можно это сделать в Пензе, приглашаем в медицинский по адресу: ул. Чаадаева, 95.
К вашим услугам высококвалифицированные специалисты и современное оборудование. Процедура иссечения бородавок проводится хирургически или методом электрокоагуляции. Большой опыт наших врачей и индивидуальный подход к каждому пациенту гарантируют положительный результат при удалении новообразований любой сложности, без рисков для здоровья матери и малыша.
Запись на прием и консультации по телефону: +7 (8412) 999-395, 76-44-20.
Уход после удаления
После воздействия жидкого азота рубцы заживают от одной до двух недель. Это зависит от индивидуальных особенностей организма и степени поражения. Если врач назначит Вам принятие каких-либо лекарственных препаратов, стоит пропить курс. Пузырек, который появится на коже в месте проведения сеанса, нельзя мочить, прокалывать и нежелательно трогать вообще. Иногда требуется обработка марганцовкой некоторое время после процедуры. Специалист расскажет Вам об этом более подробно на приеме.
Литература
- Адлер Й. Что скрывает кожа. 2 квадратных метра, которые диктуют, как нам жить. – М.: Бомбора, 2022. – 352 с.
- Гомберг М. А., Соловьев А. М. Лечение бородавок и остроконечных кондилом − просто и эффективно // Медицинский совет. − 2011.− №5. − С. 60−65.
- Молочков А. В., Хлебникова А. Н., Лавров Д. В., Гуреева М. А. Генитальная папилломавирусная инфекция. Учебное пособие. − 2010. − 10 с.
- Роговская С. И. Папилломавирусная инфекция у женщин и патология шейки матки. − М.: ГЭОТАР-Медиа, 2005. − С. 15–17.
- Юнусова Е. И., Юсупова Л. А., Мавлютова Г. И., Гараева З. Ш. Плоские бородавки: особенности и возможности терапии// Лечащий врач (электронное издание). − 2016.− №5.