Пигментация после удаления пигментных пятен лазером — достаточно часто встречаемая проблема. Обычно, лазеротерапия выполняет специально обученный специалист, работающий только на аппарате, а проблему пигментации после лазера приходится решать косметологу.
Почему возникает и как этого избежать в статье ниже.
Чтобы понять почему появляются пигментные пятна после их удаления лазером, необходимо разобраться в том, что происходит в коже в ответ на воздействие лазера.
Уход после удаления пигментных пятен лазером
После процедуры пациент может сразу идти домой. Но необходимо соблюдать правила реабилитации:
- В течение первых суток после лазера недопустимо, чтобы на обработанные участки попадала вода. Нельзя краситься и умываться.
- В течение 2 недель запрещено пользоваться косметикой с добавлением спирта, делать пилинг, использовать жесткую мочалку и подвергать пигментированные участки воздействию УФ-излучения.
- Участок кожи, покрытый корочкой, обрабатывают обеззараживающими и заживляющими препаратами, которые выписал врач. Против сухости мажутся увлажняющим кремом с неагрессивным составом. Окончательно кожа заживет спустя 1 месяц. Корочка в идеале отпадает сама и не оставляет после себя шрамов и рубцов.
- Обязательно использование крема с солнцезащитным фактором от 30 и выше. Нельзя посещать баню, солярий, сауну и бассейн. В летнее время на улице нужно носить головной убор с широкими полями. Лето в целом более неподходящий период для лазерных процедур именно из-за солнца. Лучше записываться на сеансы осенью и зимой.
Уход после удаления пигментных пятен лазером обязателен.
Коррекция посттравматической пигментации после агрессивных лазерных процедур
Брагина Ирина Юрьевна, к.м.н., врач — дерматолог, косметолог, физиотерапевт, геронтолог. Эксперт-инструктор Европейской Лазерной Академии Здоровья LA&HA, вице-президент Медицинской Лазерной Академии России (МЛАР), член Американского общества лазерной медицины и хирургии (ASLMS), член Общества эстетической медицины России (ОЭМ) специалист в области лазерных технологий и реабилитации. Научный руководитель лазерного направления и куратор бренда Fotona ГК «СпортМедИмпорт».
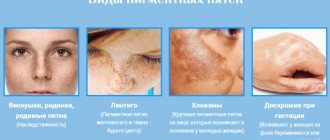
Поствоспалительная гиперпигментация (PIH)
– наиболее часто встречающееся приобретенное нарушение пигментации. Распространенность и интенсивность данной эстетической проблемы связаны с причиной, длительностью и интенсивностью предшествующего пигментации воспаления.
Поствоспалительная гиперпигментация – потемнение кожи, происходящее после воспалительного высыпания или кожной травмы. Данное состояние является результатом ответа меланоцитов на повреждение кожи, что вызывает увеличение производства меланина и/или его перераспределение.
Патогенез PIH
Гиперпигментация имеет следующий механизм развития. Воспалительные процессы в дерме и эпидермисе приводят к выделению и окислению арахидоновой кислоты с образованием простагландинов, лейкотриенов и др. Эти факторы воспаления повреждают работу иммунных клеток и меланоцитов. В зависимости от глубины поражения развивается эпидермальный или дермальный меланоз.
Эпидермальная форма поствоспалительной пигментации характеризуется увеличением производства и переноса меланина в окружающие кератиноциты. Клинически отложение гранул меланина реализуется в потемнении кожи. Внутридермальная форма ПВГ является следствием вызванного воспалением повреждения базальных кератиноцитов, которые выделяют большое количество меланина. Свободный пигмент фагоцитируется в верхней дерме макрофагами, которые теперь называются меланофагами, и придает коже сине-серый вид в месте повреждения.
Другие факторы формирования PIH:
- влияние УФ-излучения, провоцирующее тирозиназозависимый меланогенез. Происходит перенос меланом в кератиноциты;
- генетика, прием медикаментов, антибиотиков. В данных случаях происходит выброс меланостимулирующего гормона, что приводит к повышению чувствительности кожи к УФ;
- эндокринопатии, КОК (эстроген), беременность. Активируется выработка тирозиназы, вследствие чего повышается синтез меланина.
У женщин предрасположенность к развитию PIH в разы выше, чем у мужчин. Роль эндокринной и иммунной систем в развитии посттравматической пигментации
Формирование PIH в значительной мере зависит от работы иммунной и эндокринной систем. Весомую роль в образовании посттравматической пигментации играют гормоны стресса. Кортикотропин стимулирует секрецию адренокортикотропного гормона гипофиза и кортизола. Кроме того, под его влиянием из нервных ганглиев и нервных окончаний высвобождаются гормоны симпатической нервной системы. При стрессе в крови повышается концентрация андрогенных гормонов. Тестостерон вызывает спазм сосудов кожи в зонах с повышенным содержанием рецепторов. Наблюдается ухудшение местной реактивности тканей. Данные процессы даже при незначительной травматизации или воспалении кожи могут привести к хронизации воспаления и появлению келоидных рубцов.
Стресс оказывает на иммунитет подавляющее действие, главным образом, за счет повышенияконцентрации глюкокортикоидов. Они угнетают выработку ряда провоспалительных цитокинов (ИЛ1, ИЛ6, ФНОа и др.), снижают количество циркулирующих лимфоцитов, макрофагов и базофилов, при длительной экспозиции вызывают апоптоз лимфоцитов и атрофию тимуса.
При депрессии наблюдается переизбыток секреции кортизола в коре надпочечников. Этот гормон не может повлиять на гипоталамус и гипофиз и прекратить выработку гормонов стресса. Иммунитет оказывается ослабленным, поскольку длительное время все силы организма были брошены на преодоление стрессовой ситуации, пренебрегая интересами иммунной системы.
Влияние гормонов на процессы в коже
| Кортикостероиды и адренокортикотропный гормон гипофиза | Ингибируют митотическую активность фибробластов, но ускоряют их дифференцировку |
| Минералокортикоиды | Усиливают воспалительную реакцию, стимулируют развитие всех элементов соединительной ткани, ускоряют эпителизацию |
| Соматотропный гормон гипофиза | Усиливает пролиферацию клеток, образование коллагена, формирование грануляционной ткани |
| Гормоны щитовидной железы | Стимулируют метаболизм соединительнотканных клеток и их пролиферацию, развитие грануляционной ткани, коллагенообразование и ранозаживление |
| Половые гормоны (эстрогены) | Недостаток гормонов замедляет репаративные процессы |
| Половые гормоны (андрогены) | Активизируют деятельность фибробластов |
Нарушение гормонального баланса приводит к ухудшению микроциркуляции и снижению способности кожи к регенерации.
Последствия данных процессов:
- снижение эластичности стенок сосудов и увеличение их проницаемости. Это продлевает период отечного синдрома после процедуры;
- дисфункция нейрогуморальной регуляции, которая вызывает стойкое расширение сосудов. Данные процессы приводят к стазу крови;
- расширение капилляров поверхностной сосудистой сети, которое запускает развитие эритемы, сосудистой сеточки, телеангиэктазий;
- увеличение периода эпителизации раны.
Профилактика образования PIH:
- Тщательный сбор анамнеза (и его запись в карту пациента)
- Избегание активной работы высокими параметрами у пациентов III – IV фототипов
- Обязательное применение солнцезащитных средств после любых процедур, связанных с травмой кожи
- Контроль назначения медикаментов с фотосенсибилизирующими свойствами
Для профилактики PIH применяют вещества, выполняющие следующие функции:
- предотвращение поствоспалительной гиперпигментации (противовоспалительное, антисептическое, вяжущее действие). Применяют транексамовую кислоту, экстракт папоротника (Fernblok);
- защита от УФ-излучения, стимулирующего развитие пигментации (солнцезащитные средства);
- антиоксидантное действие. Его обеспечивают: экстракт папоротника (Fernblok),
- процианидин (витамин Р, катехины);
- вмешательство в гормональную регуляцию меланогенеза.
- Применение аппаратных технологий (НИЛИ, LED, МКТ, УЗТ) позволяет предотвратить поствоспалительную гиперпигментацию, а также оказывает антиоксидантное действие на кожу.
Подготовка к работе с посттравматической пигментацией
Подготовительный период перед коррекцией PIH особенно важен при работе с пациентами, находящимися в группе риска:
- курильщики;
- пациенты в состоянии гормонального, витаминного, микроэлементного дефицита;
- лица, испытывающие хронический стресс;
- пациенты с симптомокомплексом нарушения микроциркуляции (отеки).
Задачи подготовительного периода:
1. Сокращение времени реабилитации пациента:
- восстановление микроциркуляции;
- усиление антиоксидантного статуса;
- контроль воспаления.
2. Уменьшение риска побочных эффектов и осложнений после лазерных процедур:
- повышение иммунитета;
- улучшение микроциркуляции;
- повышение антиоксидантного статуса;
- нормализация меланогенеза.
3. Повышение эффективности процедур:
- увеличение количества «адресного» хромофора;
- уменьшение количества конкурентных хромофоров;
- введение профильных сенсибилизаторов.
В процессе подготовки к коррекции PIH применяют наружные средства, фармакотерапию, физические факторы, инъекционные методы. Их задачи:
- повышение антиоксидантного статуса;
- активация коллаген-синтетической функции;
- снижение реактивности кожи;
- профилактика пигментации.
Ведение пациента: выбор технологий с учетом фазы раневого процессаВедение пациента на острой стадии
| Технология | АФТ (теплый и горячий режимы) | Пилинг (теплый и горячий режимы) |
| Фаза раневого процесса | Остарая фаза |
| Задачи реабилитационного периода | Контроль воспалительного процесса, формирование корочек, поддержание влажной среды в ране, защита от попадания инфекции |
| Форма лекарственного средства | Аэрозоли, спреи, гели, эмульсии, бальзамы, повязки |
| Средства по механизму действия | — Репаративные и ранозаживляющие препараты. — Обезболивающие препараты. — Противовоспалительные препараты. — Противовирусные препараты. — Антиоксиданты. | — Репаративные и ранозаживляющие препараты. — Противовирусные препараты. — Антибактериальные препараты. — Противовоспалительные средства. — Антиоксиданты. |
Ведение пациента на острой стадии раневого процесса осуществляется открытым, закрытым и условно закрытым способами. При инфицировании поверхности раны применяют препараты: Актовегин, Диоксизоль, Левосин, Левомеколь, Мефенат, Ацербин, Олазоль. Использование низкоинтенсивного терапевтического лазера инфракрасного диапазона позволяет добиться следующих результатов:
- уменьшение интенсивного отека и напряжения в тканях;
- сокращение длительности фаз воспаления;
- повышение скорости кровотока и увеличение поглощения тканями кислорода;
- понижение рецепторной чувствительности;
- увеличение количества новых сосудистых коллатералей;
- активация транспортных веществ через сосудистую стенку;
- аналгезия и снятие воспаления;
- активизация микроциркуляции крови, повышение уровня трофического обеспечения тканей;
- стимуляция иммунитета и репаративных процессов;
- рефлексогенное действие на функциональную активность различных органов и систем;
- активизация метаболизма клеток, повышение их функциональной активности.
- Эффекты от применения НИЛИ
| Повреждение ДНК | Активируются протеинкиназы, принимающие участие в образовании мРНК, а также синтез белка (РНК, ДНК) |
| Воспаление | Активизируются накопление и высвобождение АТФ. Снижаются уровни мРНК IL-6, модуляция PDGF, TGF-β, интерлейкинов (IL-13 и IL-15, MMP), которые также являются связанными с аномальным заживлением ран |
| Иммуносупрессия | Оказывается косвенный эффект на клеточные и гуморальные компоненты иммунной системы, участвующие в противовирусных реакциях, а не прямое инактивирующее действие вируса. Возможно системное ингибирующее действие на реакции замедленной гиперчувствительности. Активация и пролиферация лимфоцитов и макрофагах, а также синтез и экспрессия цитокинов |
| Повреждение внеклеточного матрикса | Увеличение производства коллагена происходит за счет возрастающего влияния на продукцию PDGF и фибробластов, которая происходит благодаря уменьшению апоптоза, увеличению сосудистой перфузии, bFGF и TGF-β. Снижение IL-6 и увеличение ТИМП, которые, в свою очередь, уменьшают ММР всю помощь в снижении деградации коллагена. Активация накопления и высвобождения АТФ |
Ведение пациента на пролиферативной стадии
| Требования к препарату | АФТ | Плоскость |
| Пенные препараты, мазевые формы |
Ведение пациента на реконструктивной стадии
| Требования к препарату | АФТ | Плоскость |
| Фаза воспалительного процесса | 3-я, фаза ремоделирования |
| Форма лекарственного средства | Эмульсии, крема |
| Задачи реабилитационного периода | — Качественное восстановление эпидермиса — Активизация обменных и репаративных процессов в дерме — Профилактика гиперпигментации — Уменьшение выраженности посттравматической эритемы — Восстановление ТЭПВ |
| Средства по механизму действия | — Репаративные — Антиоксидант — Блокирующие синтез меланина — Комплексные препараты |
Классификация методов коррекции пигментации по механизму действия:
- методы, уменьшающие выработку меланина (депигментирующие препараты, мезотерапия, средства для приема внутрь);
- отшелушивающие процедуры (пилинги, микродермабразия);
- разрушающие меланин (лазеротерапия, терапия IPL (Intense Pulsed Light).
Для осветления кожи и снятия воспаления применяют растительные антиоксиданты и натуральные экстракты. Ускорению отшелушивания кератиноцитов с накопленным меланином способствует использование ретинола, АНА-кислот, проведение ферментативных пилингов и УЗпилинга. Основная идея данных процедур – естественное отшелушивание кожи без воспаления или подавление данного процесса.
Роль фотозащиты в коррекции посттравматической пигментации
Для предотвращения образования пигментации необходимо обязательное использование пациентами солнцезащитных средств. Без применения фотозащиты любые процедуры будут иметь минимальную эффективность.
Выделяют следующие типы солнцезащитных средств:
- химическая защита: Авобезин (УФА), Оксибензон;
- физическая защита: диоксид титана, оксид цинка;
- комбинированная защита (физическая + химическая): Октилметоксицинамат + окись цинка, Парсол, Мексорил, Тиносорб S, M, Eusolex;
- естественные фильтры: масло ши, кофейная кислота, алоэ и др.;
- антиоксиданты;
- репаранты (алоэ, пантенол, гиалуроновая кислота).
Для защиты кожи с посттравматической пигментацией подойдут солнцезащитные средства со степенью защиты от 30 и выше. Пациентам показано избегание солнечных лучей, а также защиты кожи головными уборами, одеждой, очками.
Депигментирующая терапия: аппаратные методы
Применение лазерных технологий для коррекции PIH позволяет достичь клинических эффектов вследствие поглощения энергии света хромофорами кожи. Во время процедур происходит нагревание и повреждение меланоцитов путем термальной диффузии от нагретых меланосом. Пигментное поражение темнеет и отшелушивается через 1-3 недели.
Аппаратные технологии и особенности их применения
Высокую эффективность в лечении PIH показывает применение Q-Switch-лазеров. Они сочетают короткую (наносекундную) и ультракороткую (пикосекундную) длительности импульса. Особенностями пикосекундных лазеров в сравнении с наносекундными является воздействие на хромофоры с более высокой пиковой мощностью и чрезвычайно короткой длительностью импульса. Длительность лазерных импульсов для удаления наноразмерных мишеней должна располагаться в пикосекундном диапазоне. По этой причине пикосекундная лазерная обработка обеспечивает более эффективную целевую передачу энергии на хромофоры значительно меньшего размера. Пикосекундные импульсы позволяют использовать меньшие флюенсы за счёт усиления фотоакустического эффекта. Это приводит к уменьшению сопутствующего ущерба вследствие меньшего нагрева окружающих тканей и менее активного формирования кавитационных пузырьков.
Поглощение огромного количества энергии в краткий промежуток времени приводит к реализации, преимущественно, фотоакустического эффекта. Мишень «взрывается» с образованием множества мельчайших «обломков». В случае применения наносекундных лазеров результатов достигают также, преимущественно, за счет фотоакустического эффекта. Энергия мишени при этом передается более длительно, благодаря чему чего она дробится на крупные обломки. Вокруг разрушенного целевого хромофора в эпидермисе или дерме образуются высокоинтенсивные зоны микроразрушения, вызванные воздействием «взрывной волны». Предполагается, что эти зоны микротравмирования являются триггером для запуска процессов ремоделирования в дермальном слое и выработки нового коллагена, муцина и эластина. Данные процессы улучшают состояние морщин и атрофических рубцов.
Технология StarWalker, разработанная компанией Fotona, сочетает высокоэнергетические возможности наносекундных лазеров с ультракороткими импульсами пиковых мощностей традиционных пикосекундных лазеров. Данная комбинация позволяет воздействовать на большее число разноразмерных частиц, нежели пико и нано по отдельности. Эта особенность увеличивает эффективность воздействия на ткани-мишени.
Уникальная технология лазерного осциллятора TMD (поперечного режима) StarWalker в сочетании с импульсным управлением ASP обеспечивает передачу очень коротких (5 нсек) импульсов Q-коммутации, состоящих из высокоэнергетического потока сверхкоротких импульсов энергии, за триллионные секунды. Это обеспечивает фотомеханическое воздействие для разрушения крошечных объектов кожи без повреждения окружающей кожи. При использовании данного аппарата применяют манипулы как с полным, так и с фракционным лучом.
Высокоэнергетические возможности наносекундных лазеров с ультракороткими импульсами пиковых мощностей традиционных пикосекундных лазеров
При выборе длины волны руководствуются принципом субклеточного избирательного фототермолиза. В соответствии с данным принципом, необходимо использовать высокую пиковую мощность и длительность ультракороткого импульса [5 нс]. Это приводит к разрушению только меланина в клетке-мишени и оставляет клетку живой. Данная технология кардинально отличается от традиционных методов лечения. Они были основаны на принципе селективного фототермолиза, который приводит к разрушению и гибели пигментсодержащих клеток.
Выбор длины волны лазерного излучения зависит от глубины залегания меланина
| Глубина залегания меланина | Клинические особенности |
| Эпидермальный | меланин в базальном и надбазальном слоях эпидермиса; четкие границы; светлый или темно-коричневый цвет; в лампе Вуда четкий контраст; хорошо поддается лечению |
| Дермальный | гранулы меланина в дерме; нечеткие границы; серо-голубой оттенок; в лампе Вуда границы не очевидны; плохо поддается лечению |
| Смешанный | наиболее распространенный тип; сочетание голубых, светло-коричневых и темных пятен; смешанная картина в лампе Вуда; лечение с высокой степенью вариабельности |
Технология StarWalker позволяет работать всеми возможными длинами волн для коррекции посттравматической пигментации.
Преимущества неаблятивных Q-s-лазеров StarWalker:
- возможность выполнения мягких процедур, не требующих применения анестезии;
- очень короткое время восстановления кожи;
- отсутствие побочных эффектов.
Использующиеся фракционные манипулы:
FS20A (Nd:YAG);
- размер «пятна»: 10 x 10 мм;
- размер пикселя: 200 мкм;
количество пикселей: 81 (9 x 9 пикселей). FS50 (KTP):
- размер «пятна»: 10 x 10 мм;
- размер пикселя: 200 мкм;
- количество пикселей: 25 (5 x 5 пикселей).
FS50B (KTP):
- размер «пятна»: 5 x 5 мм;
- размер пикселя: 200 мкм;
- количество пикселей: 25 (5 x 5 пикселей).
Принципы применения лазеров Q-Switch
| Лазеры с модуляцией добротности (QSwitch) | Глубина воздействия в соответствие с уровнем залегания пигмента | Особые показания к применению (виды гиперпигментации) | Примечания |
| KTP Nd:Yag лазер 532 нм (неодимовый лазер (Nd:YAG) с удвоением частоты и длиной волны 532 нм) | Эпидермальный слой кожи — до базальной мембраны | Эпидермальные пигментации: эпидермальная мелазма; пятна по типу «кофе с молоком»; лентиго | Излучение с длиной волны 532 нм хорошо поглощается оксигемоглобино/ После процедуры могут появиться кровоподтеки и пурпура, которые через 1—2 недели полностью исчезают |
| Рубиновый лазер 694 нм с QSW (только для светлой кожи) | Верхние отделы дермы | Эпидермальные, дермальные пигментации: хлоазма; лентиго; пятна по типу «кофе с молоком» | I-II ФОТОТИП Оксигемоглобин не выступает в роли конкурирующего хромофора, после облучения не бывает пурпуры и кровоподтеков |
| Александритовый лазер (755 нм) с QSW (для очень светлой кожи) | Средние отделы | Эпидермальные, дермальные пигментации: мелазма; хлоазма; лентиго; пятна по типу «кофе с молоком»; невус Ота; невус Беккера | I-II –III ФОТОТИП |
| Неодимовый Nd:Yag лазер 1064 нм с QSW (для всех фототипов кожи) | Глубокие слои дермы | Эпидермальные, дермальные пигментации: мелазма; хлоазма; лентиго; пятна по типу «кофе с молоком»; невус Ота; невус Беккера | I-IV-VI ФОТОТИП |
Комбинированная терапия в лечении PIH
Комбинированная терапия показывает более высокую эффективность при коррекции PIH, чем одиночное применение отдельных препаратов. Для лечения мелазмы наиболее широко используется формула Клигмана (HQ 5%, третиноин 0,1% и Дексаметазон 0,1%) Сочетание азелаиновой кислоты с 0,05% третиноином или 15-20% гликолевой кислотой может привести к более раннему и выраженному осветлению кожи. Койевая кислота 2% в сочетании с HQ 2% превосходит по эффективности гликолевую кислоту 10% и HQ 2%. Гликолевая кислота 10% плюс HQ 4% в составе крема из витаминов С и Е и солнцезащитного крема была эффективна у 75% пациентов.
Новая комбинация HQ 4%, tretinoin 0,05% и fluocinolone acetonide 0,01% (Tri-Luma ®) показала эффективность у 77% пациентов.
Меры предотвращения образования PIH:
- выбор адекватных параметров работы (обработка кожи без перекрытий; грамотно выбранная площадь покрытия; подбор параметров, соответствующих зоне воздействия);
- учет общего состояния пациенты;
- правильный выбор анатомической зоны.
Грамотная подготовка к лазерным процедурам с учетом индивидуального состояния кожи пациента, а также использование подходящих параметров работы позволяет эффективно устранить PIH и предотвратить ее формирование.
Лечение осложнений
Часто осложнения возникают по причине несоблюдения рекомендаций врача после процедуры и нарушения мер безопасности. Диапазон проблем следующий:
- Если самостоятельно удалять корочки, то образуются микротрещины и рубцы. Иногда появляется сильное раздражение и инфицирование. Также бывает так, что обработанное пигментное пятно воспаляется, повышается температура и увеличиваются лимфоузлы.
- При ненадлежащем уходе могут появиться: нагноения, некрозы, эритема, повреждения здоровой кожи.
- Длительное нахождение на солнце может спровоцировать ожоги и повторную пигментацию.
При таких и любых других осложнениях необходимо обращаться к врачу. Он подберет лечение и препараты. В помощь терапии (но не вместо нее) пойдут народные средства.
Побочные эффекты лазерной эпиляции
Теперь перейдем к побочным эффектам процедуры лазерной и IPL-эпиляции и ее осложнениям. К побочным эффектам лазерной эпиляции относятся боль, перифолликулярный отек и эритема кожи обрабатываемой области. Перифолликулярный отек и эритема возникают через несколько минут после воздействия, проходят в течение нескольких часов и не требуют лечения.
Выраженность данных реакций зависит от цвета, толщины и густоты волос, а также от плотности потока энергии. Темные, толстые волосы во время процедуры поглощают много энергии и сильно нагреваются, в результате могут развиться перифолликулярный отек и эритема. При воздействии на тонкие волосы перифолликулярный отек обычно менее выражен. Сильный отек возникает также у пациентов с чувствительной реактивной кожей. Для уменьшения данных побочных эффектов важно использовать эффективные системы охлаждения кожи до, во время и, если требуется, после процедуры.
Необходимо правильно подбирать плотность потока энергии и при необходимости постепенно ее увеличивать до достижения клинического эффекта. Если отек и гиперемия ярко выражены, то после процедуры можно назначить крем с глюкокортикоидами или декспантенолом. При умеренно и слабо выраженных явлениях перифолликуляного отека достаточно использовать в домашних условиях успокаивающие гели и кремы, например те, что применяются после загара для снятия отека и эритемы.
В качестве средства, способствующего регенерации, можно порекомендовать восстанавливающий ALOE GEL (MedicControlPeel, Россия) с поливитаминным комплексом и экстрактами кипрея и ромашки, а также гидрорегулирующий гель для чувствительной и раздраженной кожи с декспантенолом и гиалуроновой кислотой Hydractive Mesaltera.
Для скорейшего устранения признаков воспаления идеально подходит сверхрегенерирующий питательный крем Cytobi GERnetic (Франция). Эксклюзивная рецептура препарата состоит из пяти биологических комплексов, содержащих аминокислоты, пептиды, протеины, витамины и олигоэлементы. Данные компоненты необходимы для запуска важнейших биохимических реакций регенерации, увлажнения и питания кожи.
Сразу после процедуры лазерной эпиляции не рекомендуется проводить тепловые и физиотерапевтические процедуры, массаж обработанных зон, не следует также загорать.
Лазерное удаление волос — не безболезненная процедура; большинство пациентов испытывают во время нее (или сразу после) болевые ощущения. Для уменьшения боли важно использовать адекватный метод охлаждения кожи и, если требуется, местную наружную или инфильтрационную анестезию.
Возвращаются ли пигментные пятна после лазера
При соблюдении всех правил безопасности, противопоказаний и рекомендаций по уходу пятна не должны возвращаться. Обычно повторная пигментация после лазерных процедур возникает вследствие постоянного пребывания на солнце в период реабилитации. Пациент появляется на улице без солнцезащитного крема, и УФ-лучи действуют на кожу. Лазер разрушил волоски, и теперь поверхность лица абсолютно гладкая и уязвимая для перегрева, поэтому за ней нужно ухаживать особенно тщательно.
Новые пятна удаляют повторными косметическими процедурами по истечении определенного времени. Также используются отбеливающие препараты. Полезны следующие меры профилактики:
- тщательный подбор косметики, изучение побочных эффектов перед использованием;
- добавление в рацион овсянки, настоя шиповника, меда, талой воды и свежих соков.
После лазера от пигментных пятен возможны последствия по причине неправильно проведенной процедуры или нарушения ухода за кожей. Нужно тщательно подходить к вопросу: изучить клиники и убедиться в том, что косметолог ― профессионал, а также строго следить за пятнами после сеанса, не выполнять запрещенные действия.
Если отрицательные последствия проявились, например, после лазера осталось красное пятно, необходимо посетить врача.
Как подготовиться к лазерной процедуре
Общее правило, которое применяется к процедурам с использованием лазера, – избегать загара перед ними. Пациенты должны воздерживаться от посещения пляжа и солярия в течение как минимум четырех недель до сеанса.
Лазерный луч, как и солнечный свет, представляет собой световую энергию. Поэтому сочетание загара и лазера перегрузит кожу, что может привести к воспалению, раздражению, удлинению периода восстановления и прогрессированию процессов старения.
Наличие в коже большого количества пигмента меланина, появляющегося при загаре, может снизить эффективность воздействия лазера, привести к появлению темных или светлых пятен, образовавшихся из-за нарушения пигментации.
Нарушение пигментации
Этапы обработки лазером
Врач проводит первичную обработку лучом лазера, снимая поверхностный слой эпидермиса
. После обработки кожа лица становится беловатой. Это означает, что лазерный луч затронул базальную мембрану. Если проводилось местное обезболивание, то повторно наносится крем-анестетик. Через 5-10 минут процедура повторяется.
Процедуру проводят до удаления поврежденных зон кожи лица или до выступания капелек крови. Это будет говорить о том, что лазерный луч проник в папиллярный или сосочковый слой дермы, который находится под базальной мембраной и содержит большое количество кровеносных сосудов и капилляров. Именно на этом уровне достигается отличный эффект, а риск развития осложнений минимален.
После процедуры выполняется успокаивающая маска
, состоящая из абсорбирующих, базальмирующих и эпителизирующих компонентов. С ней процессы по восстановлению пройдут заметно быстрее. Если проводится классическая глубокая шлифовка лица, то пациент может быть оставлен в стационаре на 2-3 дня под контроль врача.
Особенно осторожно следует относиться к проведению процедуры людям со смуглой кожей, аллергией, склонности к плохому заживлению шрамов. При наличии противопоказаний или аллергии стоит проконсультироваться с врачом. После приема ретиноидов перед проведением шлифовки стоит выждать 2-3 месяца.
Результаты лазерного воздействия
После шлифовки выравниваются глубокие морщины, а мелкие полностью исчезают. Кожа подтягивается, уходят возрастные неровности. Уже после первой процедуры заметно уменьшаются следы, оставшиеся от акне, пропадают прыщики. Активизируется выработка коллагена, поэтому кожа становится более упругой.
Процедуру делают несколько раз в год, это обеспечивает максимальный эффект.
Если дефекты ярко выражены, для их полного устранения потребуется пройти курс из 3 и более процедур. Цена на лазерную шлифовку зависит от финансовой политики косметологического центра, она колеблется от 7 до 12 тысяч рублей. В столице лазерная шлифовка будет стоить дороже. Восстановительный период после процедуры длится от 2 до 4 недель.
Что нужно делать в день проведения лазерной процедуры
На коже не должно быть макияжа и средств ухода, поскольку они могут помешать. Косметолог дополнительно очищает место процедуры специальными средствами, чтобы убрать препятствия на пути лазерного луча.
После подготовки специалист с помощью специальной насадки воздействует на лицо лазером. В зависимости от типа процедуры, воздействие может быть глубоким или поверхностным. Как правило, чем серьезнее имеющиеся проблемы, тем глубже приходится воздействовать лазером.
Воздействие лазера на кожу
Процедура не вызывает боли, поскольку, при глубоком воздействии на обрабатываемую поверхность наносится анестезирующий гель. Могут ощущаться только тепло, прикосновение и световые вспышки лазера.
Лазерные процедуры не требуют нахождения в клинике, поэтому после их завершения можно сразу идти домой.
Фраксель: три типа процедур
Первый вопрос, на который мы должны ответить, это какую процедуру Фраксель вы собираетесь пройти? Fraxel re:store, Fraxel re:pair или Fraxel re:fine? Несмотря на кажущуюся схожесть в названиях, между методиками существует заметная разница.
Fraxel re:fine — максимально бережное омоложение. Процедура идеально подходит молодым девушкам для решения локальных проблем эстетического характера и профилактики возрастных изменений. Если в двух словах, Fraxel re:fine — это максимальная безопасность.
Fraxel re:pair — на противоположном полюсе. Глубокое воздействие на кожу позволяет решать сложные косметические проблемы, но реабилитация после Фракселя re:pair сопровождается ощутимым дискомфортом. Fraxel re:pair — это бескомпромиссная эффективность по принципу «красота требует жертв».
Fraxel re:store DUAL — золотая середина. На сегодняшний день методика считается эталоном лазерного фракционного омоложения. Неаблятивный фототермолиз проходит без нарушения барьерных свойств кожи. Fraxel re:store DUAL дает великолепный результат при минимальных трудностях реабилитационного периода.
Секрет эффективности фракционного лазера re:store DUAL в комбинации двух типов излучения. Эрбиевый лазер (Er:fiber) генерирует волны длиной 1550 нм. Они проникают на глубину до полутора миллиметров и запускают процессы регенерации дермы на клеточном и молекулярном уровне. Тулиевый лазер Tm:fiber 1927 нм действует на глубине до 200 микрон. Он обновляет эпидермис и отлично справляется с пигментными пятнами.
В материале о фракционном омоложении мы подробно рассказывали об особенностях процедуры, а потому сейчас переходим к теме данного материала — восстановление после процедуры Фраксель.
Что делать, если после лазерной шлифовки появились прыщи
После лазерной шлифовки лоб, щеки и шею может обсыпать прыщами. Негативная реакция появляется из-за воспаления, усиленной работы сальных желез и особенностей ухода после процедуры. Лицо приходится постоянно мазать заживляющими средствами, а полноценно умываться нельзя. Поэтому появляются высыпания.
Прыщи проходят за неделю, если правильно ухаживать за кожей. 2-3 раза в день обрабатывайте лицо «Мирамистином». Купите средства с антибактериальным эффектом. Хорошо помогают тетрациклиновая, эритромициновая, левомицетиновая мази. Используйте препараты точечно утром и вечером.
Если высыпания чешутся и болят, мажьте их антибактериальным средством с анальгезирующим действием «Левосин». Также он помогает при гнойничковых прыщах. В запущенных случаях дерматологи назначают медикаменты для комплексной терапии.
Лазерная шлифовка после 60 лет
Эффект от шлифовки особенно заметен у женщин в возрасте. После 60 лет замедляется обмен веществ и домашнего ухода становится недостаточно для поддержания кожи в тонусе. Лазер простимулирует выработку коллагена и восстановит дерму.
Щадящая процедура омоложения освежит кожу, сгладит глубокие морщины, уберет отеки под глазами, возрастную пигментацию и другие признаки старения.
Уход за лицом после лазерной шлифовки
Солнце негативно влияет на обработанную кожу. Особенно тщательно защищайте ее от ультрафиолетовых лучей в течение восстановительного периода. Даже зимой перед выходом на улицу всегда наносите солнцезащитные средства c SPF-35. В солнечную погоду прикрывайте лицо палантином.
В первый месяц после лазерной шлифовки исключите из ухода препараты с маслами, кислотами, спиртом, абразивными частицами. После умывания протирайте лицо успокаивающим тоником для чувствительной кожи. Используйте увлажняющие сыворотки и эмульсии с гиалуроновой кислотой, антиоксидантные средства.
Через 2-3 недели после процедуры кожа начинает приходить в норму. Нужно смотреть на ее состояние. Если покраснения и шелушения прошли, разрешается использовать уходовую косметику, наносить макияж и умываться гелем или молочком. Используйте некомедогенные средства с противовоспалительным эффектом. Оставшиеся покраснения маскируйте зелеными корректорами.