Почему возникает мастоцитоз?
Начнём с того, что к мастоцитозу приводит избыточное накопление тучных клеток. Что такое тучные клетки? Тучные клетки – это разновидность лейкоцитов, которые играют важнейшую роль в развитии воспаления и аллергических реакций. Когда есть какая угроза для организма, например, инфекция, аллерген или токсин и подобное, тучными клетками происходит выделение специальных медиаторов – биологически активных веществ, которые включают в организме защитную реакцию. Например, одни из таких «защитников» является гистамин, который запускает аллергическую реакцию немедленного тип: зуд, отёк и покраснения.
Мастоцитоз вызывает избыток тучных клеток, которые патологически размножаются и накапливаются в тканях и органах. Почему это происходит до сих пор до конца неизвестно.
Триггерными факторами развития мастоцитоза могут быть любые причины, которые в состоянии вызвать аллергическую реакцию, в том числе стресс, холод, жара, избыток ультрафиолета. Чрезмерное количество тучных клеток приводит к выбросу большого количества медиаторов, гистамина в том числе.
Мастоцитоз у взрослых — симптомы и лечение
Многие системные и кожные формы, как правило, лечатся одинаково. Терапия складывается из двух больших частей: симптоматической и цитостатической (химиотерапевтической). Выбор терапии мастоцитоза зависит от агрессивности процесса:
- Больные с вялотекущими формами мастоцитоза, а также с синдромом активации тучных клеток нуждаются в симптоматической терапии [18]. Основные меры предпринимаются для того, чтобы улучшить качество жизни больного.
- При агрессивном мастоцитозе вместе с симптоматическим проводят и противоопухолевое лечение.
Симптоматическая терапия
Симптоматическое лечение направлено на профилактику приступов и уменьшение симптомов мастоцитоза. Как правило, пациенты сами знают, какие факторы вызывают приступы болезни, и избегают их.
Чтобы снизить негативное влияние медиаторов на организм и уменьшить частоту и тяжесть приступов, необходим постоянный приём антигистаминных препаратов и стабилизаторов мембран тучных клеток:
- Антигистаминные препараты блокируют рецепторы гистамина. Оптимально применение «дневных» антигистаминных средств с длительным действием. Это эбастин, цетиризин, фексофенадин, лоратадин и др. [19]
- Стабилизаторы мембран тучных клеток— лекарства, блокирующие не только гистамин в крови, но и выброс вообще всех медиаторов. К таким препаратам относятся кромолин натрия и кетотифен [19]. Недостатком кромолина натрия является низкая доступность в РФ таблетированных форм. Кроме этого, приём препарата 3-4 раза в сутки может быть психологически трудным для некоторых больных. К неприятным побочным эффектам кетотифена относится сонливость.
Пациенты обычно хорошо переносят лечение антигистаминными средствами и стабилизаторами мембран тучных клеток, поэтому они подходят для длительного, в том числе многолетнего, приёма.
Применение антигистаминных препаратов у беременных. Большинство антигистаминных препаратов в России не разрешено к применению у беременных. Однако исследования показывают, что такие препараты, как цетиризин и лоратадин, безопасны для плода, поэтому их можно использовать в период беременности [23][24].
Для обезболивания родов можно применять эпидуральную или общую анестезию по протоколам оперативного вмешательства при мастоцитозе. Перед родами крайне важно ввести антигистаминный препарат и глюкокортикостероид, так как сама родовая деятельность и стресс могут привести к высвобождению медиаторов тучных клеток [8].
Чтобы уменьшить зуд, у отдельных групп больных используют мази с глюкокортикостероидами и PUVA-терапию — облучение кожи безопасными ультрафиолетовыми лучами с приёмом фотосенсибилизатора, который повышает чувствительность кожи к ультрафиолетовым лучам [15]. Многие пациенты отмечают улучшение самочувствия после лёгкого загара [22].
Для замедления процесса деминерализации костей и снижения риска переломов необходим постоянный приём антигистаминных средств, стабилизаторов мембран тучных клеток и препаратов кальция. Если развивается остеопороз, то применяют весь спектр препаратов, в том числе бисфосфонаты, блокаторы RANKL-рецепторов и малые дозы интерферона [10][20][21].
Чтобы справиться с изжогой, применяют антигистаминные препараты, действующие в желудочно-кишечном тракте: фамотидин, ранитидин.
В случае анафилактического шока в качестве срочной меры помогает подкожный укол адреналина, поэтому всем пациентам с мастоцитозом необходимо иметь при себе этот препарат. Адреналин поднимает артериальное давление и даёт время больному попросить о помощи. Оптимально использовать специальные шприц-ручки с адреналином (Anakit, Anahelp и др.). Если такого шприца-ручки нет, подойдёт и простой адреналин из ампулы в дозе 0,3 мг [19].
Когда люди с мастоцитозом обращаются за медицинской помощью по другим поводам, врачи должны уделять им особое внимание из-за повышенного риска анафилаксии. Например, в одном исследовании проанализировали частоту осложнений после общего наркоза. Было выявлено, что у пациентов с мастоцитозом частота тяжёлых осложнений общей анестезии в 40 раз выше, чем у пациентов без мастоцитоза [8]. Стандартная лекарственная подготовка, состоящая из комбинации антигистаминного и кортикостероидного препарата, монтелукаста и бензодиазепина, приводило к снижению числа осложнений после анестезии [8].
Как и при других редких заболеваниях, очень важно информировать пациентов и врачей о рисках при мастоцитозе. Для этого проводятся регулярные встречи больных и специалистов и издаются брошюры. Русскоязычное пособие для пациентов с мастоцитозом и их близких, где описываются действия при вакцинации и при общей анестезии, приведено в списке литературы [38][39].
Правильно подобранное симптоматическое лечение позволяет пациенту чувствовать себя лучше и жить полной жизнью.
Цитостатическое лечение
Разработанные варианты лечения направлены на уменьшение опухолевой массы — циторедукцию, которая в данном случае осуществляться с помощью химиотерапии. Химиотерапия показана только пациентам с агрессивным течением мастоцитоза. В крайне редких ситуациях применяют цитостатики и у больных с тяжёлыми медиаторными реакциями, но такой подход поддерживается не всеми специалистами.
Лечение пациентов с мутацией KIT D816V. В выборе терапии важен вариант мутации KIT-гена. Если в гене KIT выявлена мутация D816V, то в качестве основных препаратов применяют кладрибин и интерферон-альфа. Их эффективность примерно одинакова и составляет около 50 % [18].
- Интерферон-альфа — не химиопрепарат. Это иммунопрепарат, который лишён многих побочных действий цитостатиков (выпадения волос, угнетение иммунитета и др.). Чаще всего в дни введения интерферон вызывает симптомы, подобные гриппу: ломоту в суставах и боль в костях, но они быстро проходят. Интерферон был изобретён давно и до сих пор с успехом используется для лечения агрессивных форм мастоцитоза. Его необходимо вводить подкожно. В целом препарат неплохо переносится, поэтому с него часто начинают лечение. Однако результата иногда приходится ждать несколько месяцев.
- Кладрибин используют, когда необходимо быстро удалить максимальное число опухолевых клеток. Риск тяжёлых осложнений у кладрибина немного выше, чем у других препаратов, хотя препарат в целом переносится хорошо. Его эффективность около 55 %, но действует он значительно быстрее, чем другие лекарства [26].
При лечении агрессивного мастоцитоза хорошо действуют ингибиторы тирозинкиназ — группа препаратов с «точечным» воздействием на фермент тирозинкиназу, активность которой имеет весомый вклад в развитие болезни. Препараты точечного воздействия ещё называют «таргетными» (от англ. target — «мишень»). При мастоцитозе пробовали применять дазатиниб, нилотиниб и мазитиниб, однако они оказались малоэффективны и в повседневной практике от них отказались [33]. Самые эффективные препараты этой группы — иматиниба мезилат, мидостаурин и авапритиниб.
- Мидостаурин даёт положительный противоопухолевый эффект у 60 % пациентов, что сопровождается не только уменьшением опухолевой массы и улучшением анализов, но и урежением приступов и улучшением общего самочувствия [27]. Препарат недавно зарегистрирован в России и начинает входить в клиническую практику лечения пациентов с мастоцитозом.
- Авапритиниб появится в ближайшие годы. По результатам клинических исследований, он оказался более действенным, чем мидостаурин, как по противоопухолевому эффекту, так и по уменьшению симптомов [32].
Лечение пациентов без мутации KIT D816V. До 15 % пациентов с системным мастоцитозом не имеют мутации KIT D816V. У таких пациентов эффективен иматиниб [29][30]. Этот препарат способен подавлять некоторые ферменты опухолевых клеток и полностью вылечивать от ряда заболеваний. Препарат достаточно безопасен, но чувствительны к нему только пациенты, у которых не обнаружена мутация KIT D816V [29].
Трансплантация аллогенных гемопоэтических стволовых клеток — единственный метод, который может излечить мастоцитоз. Однако процедура сопряжена с рисками, поэтому её можно применять только в ситуации, когда все остальные способы терапии уже испробованы.
Формы и симптоматика заболевания
Проявляется заболевание чаще всего до 3 лет.
Мастоцитоз появляется по-разному в зависимости от формы заболевания.
Самой распространённой формой кожного мастоцитоза у детей и взрослых является пигментная крапивница, она же макулопапулёзный мастоцитоз.
На макулопапулёзный кожный мастоцитоз приходится 70-90% всех случаев кожного мастоцитоза у детей. При этом, у 80% детей с пигментной крапивницей возникают начальные поражения кожи на первом году жизни, заболевание диагностируется к 2 годам.
Для пигментной крапивницы характерны следующие симптомы:
- наличие жёлто-коричневых или красновато-коричневых пятен, либо немного приподнятыми папулами, которые могут быть сначала приняты за веснушки;
- как правило, происходит поражение верхних и нижних конечностей, грудной клетки и живота;
- для детского мастоцитоза характерно поражение лица и кожи головы;
- у взрослых участки кожи, такие как ладони, подошвы, кожа головы и другие, подверженные воздействию солнца, не имеют высыпаний;
- зуд.
Усугубить течение пигментной крапивницы могут следующие факторы:
- изменения температуры могут провоцировать и усугублять зуд кожи,
- физические нагрузки,
- горячий душ,
- локальным трением,
- употребление горячих напитков,
- острая пища,
- этанол,
- эмоциональный стресс,
- некоторые виды лекарств.
Системный мастоцитоз – ещё одна форма мастоцитоза, поражающая другие органы, встречается сравнительно реже: примерно 10% от всех случаев мастоцитоза у детей.
Симптомы системного мастоцитоза:
- сыпь на коже,
- изменения в клиническом анализе крови,
- увеличение печени и селезёнки,
- увеличение лимфатических узлов,
- анализ крови покажет повышенную общую триптазу в сыворотке, которая является главным маркером активации тучных клеток.
Если же диагностика не показала увеличение печени и селезёнки, а также лимфатических узлов, лабораторные анализы в норме, то требуется наблюдение данного состояния.
В некоторых случаях у маленьких детей увеличение лимфоузлов может быть нормой, ровно, как и тромбоцитоз – эти показатели способны нормализоваться со временем.
Факторы накопления тучных клеток:
- Медикаменты: нестероидные противовоспалительные; йодосодержащие контрастные вещества; ванкомицин и миорелаксанты, которые используют в анестезии; а также опиоиды, наркотики.
- Физические: массаж, трение; физические упражнения; резкие перепады температур, в том числе прикладывание к коже экстремальных температур; острая пища.
- Хирургические вмешательства, в том числе биопсия и эндоскопия.
- Инфекции: вирусные, бактериальные, паразитарные.
- Эмоциональный стресс.
- Укусы перепончатокрылых.
- Токсичные воздействия: укусы медуз, змей.
Также у больных мастоцитозом могут наблюдаться сопутствующие аллергические заболевания:
- аллергический ринит,
- бронхиальная астма,
- пищевая или лекарственная аллергия,
- аллергические реакции на укусы перепончатокрылых.
Для мастоцитоза характерно наличие ежедневных симптомов, значительно снижающих качество жизни ребёнка.
Такими симптомами являются:
- зуд, переходящий в гиперемию, эритему, отёк и дерматографизм;
- при диффузном поражении кожи и мастоцитоме у детей могут возникнуть пузыри и волдыри;
- при системном мастоцитозе к ежедневным симптомам относятся диарея, боль в животе, снижение артериального давления.
Важно! Мастоцитозную сыпь нельзя тереть или царапать, так как это может привести к ещё большему высвобождению тучных клеток и, как следствие, к приведёт к генерализованному покраснению и крапивнице!
Диагноз мастоцитоза часто ставят исходя из анамнеза и видимых кожных очагов. Растирание или травма пораженной кожи вызывают появление волдыря и покраснение кожи (симптом Дарье) более чем у 90% пациентов. Во всех случаях для подтверждения диагноза показана биопсия.
Для подтверждения диагноза можно воспользоваться измерениями уровней высвобождаемых медиаторов (гистамина,проста- гландина D2,триптазы) и их метаболитов (например,N-метил гистамина),хотя ни один из этих тестов не имеет 100% специфичности. Большинство лабораторий измеряют N-метилгистамин в моче (NMH) и триптазу в сыворотке. Подтверждено,что показатели NMH в зависимости от возраста были значительно выше в группе детей с активным масто- цитозом,чем в контрольной группе. Была значительная разница,но также и совпадение в показателях NMH в группах детей с диффузным кожным мастоцитозом,активной ПК и активными мастоцитомами. У взрослых совпадений бывает меньше.Рекомендуется измерять уровень NMH в моче вначале,на время установления диагноза,а затем повторять измерения при последующем контроле только в тех случаях,где уровни изначально были повышены или развились системные признаки.
Дальнейшие диагностические процедуры с целью исключения системного поражения проводят детям с очень обширными кожными очагами и высокими показателями NMH в моче или высокими уровнями триптазы в сыворотке,а также детям с признаками поражения других органов (включая кровавую рвоту,дегтеобразный стул,сильную боль в костях и гематологические отклонения,такие как анемия,лейкопения или наличие тучных клеток в периферической крови). Диагностическое исследование внутренних органов проводится взрослым при наличии аномалий в функциональных тестах или системных признаков.
Полный анализ мазка периферической крови и биохимический анализ крови проводятся рутинно и повторяются для исключения ассоциированных гематологических заболеваний и системного поражения при мастоцитозе. Анемия,лейкопения,лейкоцитоз или тромбоцитопения могут указывать на поражение костного мозга. Новые исследования предполагают измерение а-протриптазы,что может явиться еще более чувствительным скрининговым тестом,чем биопсия костного мозга при подозрении на системный мастоцитоз.
Другие инвазивные диагностические процедуры проводятся ограниченно только пациентам со специфическими симптомами,указывающими на системный мастоцитоз. Боль в животе может вызвать необходимость проведения УЗИ брюшной полости,контрастных исследований и/или эндоскопии. Сканирование костей может потребоваться при подозрении на поражение костей. Полезность исследования скелета следует тщательно взвесить,поскольку скелетные очаги могут быть временными,а корреляции между аномалиями скелета и системным поражением обнаружено не было.
Диагностические критерии кожного мастоцитоза
- Большие критерии:
- характерная клиническая картина высыпаний
- положительный симптом Дарье — Унны
- гистологическое исследование кожи
- ДНК-диагностика мутаций гена с-KIT в коже
Диагностические критерии системного мастоцитоза
- Главный — типичные клинические проявления
- Дополнительные
- Основной — мультифокальные плотные инфильтраты мастоцитов в биоптате костного мозга и/или другого органа(ов) с иммуногистохимическим исследованием.
- Второстепенные:
- более 25% инфильтратов мастоцитов в участках костного мозга или других органах или наличие более 25% атипичных инфильтратов мастоцитов в клетках костного мозга;
- обнаружение точечной мутации с-KIT в кодоне 816 в костном мозге или крови или биоптате органа(ов)
- ген c-KIT + тучные клетки в костном мозге или крови или органе совместно с экспрессией CD117,CD2, CD25
- концентрация триптазы сыворотки крови более 20 нг/мл
Для постановки диагноза необходимо наличие главного критерии и двух дополнительных
Диагностика мастоцитоза и его лечение
Диагностика кожного мастоцитоза включает в себя сбор анамнеза и физикальное обследование, лабораторные анализы, чтобы понять, есть ли поражения других органов.
Диагностика мастоцитоза может включать в себя следующее:
- физикальный осмотр на наличие высыпаний, увеличенных лимфоузлов, увеличенных печени и селезёнки;
- развёрнутый клинический анализ крови;
- при необходимости биопсия кожи;
- возможно назначение УЗИ брюшной полости или КТ.
Как правило, у детей с кожным мастоцитозом благоприятный прогноз, если он проявляется в первые 2 года жизни, потому что самостоятельное разрешения заболевания встречается чаще всего в этой возрастной группе через несколько лет, до наступления половой зрелости.
Проявления на коже начинают исчезать после исполнения ребёнком 5-6 лет, средняя продолжительность заболевания – 10 лет.
Мастоцитомы способны проходить самостоятельно через несколько лет.
Если кожный мастоцитоз развивается после 2 лет и старше, а также в зрелом возрасте, то он, как правило, сохраняется. Несмотря на это, более чем у 80% детей с кожным мастоцитозом данное заболевание разрешается самостоятельно.
Лечением кожного мастоцитоза занимается педиатр, при необходимости подключая более узких специалистов: дерматолога, гематолога, аллерголога и других.
Мастоцитоз: клинические проявления, методы диагностики и тактика ведения пациентов
Мастоцитоз — это группа заболеваний, обусловленных накоплением и пролиферацией тучных клеток в тканях [1]. Впервые его описали E. Nettleship и W. Tay в 1869 г. как хроническую крапивницу, оставлявшую после себя бурые пятна. В 1878 г. A. Sangster предложил для обозначения подобных высыпаний термин «пигментная крапивница». Природа этих высыпаний была выявлена в 1887 г. немецким дерматологом P. Unna в результате гистологических исследований. В 1953 г. R. Degos ввел термин «мастоцитоз».
Мастоцитоз — довольно редкая болезнь. В РФ на 1000 пациентов приходится 0,12–1 случая мастоцитоза [2]. Детские дерматологи видят таких пациентов чаще. Так, в международном руководстве по дерматологии «Andrews’ Diseases of the Skin. Clinical Dermatology» указывают на соотношение 1 случай на 500 пациентов детского возраста [3]. Возможно, в РФ имеет место гиподиагностика мастоцитоза. Оба пола поражаются одинаково часто. На долю мастоцитоза у детей приходится значительная часть, причем у детей мастоцитоз, как правило, ограничивается поражением кожи, а у взрослых чаще развивается системный мастоцитоз (СМ). Знание проявлений СМ и тактики ведения таких пациентов помогает предотвратить возможные серьезные осложнения, которые могут сопровождать не только агрессивный СМ, но и кожный, не системный мастоцитоз, протекающий доброкачественно. К таким осложнениям относятся анафилаксия, крапивница и ангионевротический отек, гастроинтестинальные нарушения и др.
Биология тучных клеток и этиопатогенез мастоцитоза
Этиология болезни неизвестна. Тучные клетки были впервые описаны P. Ehrlich в 1878 г. и названы так из-за особой окраски крупных гранул. Внешний вид этих гранул привел к ошибочному мнению ученого о том, что они существуют, чтобы кормить окружающие ткани (отсюда название клеток «Mastzellen», от немецкого Mast, или «откорм» животных). В настоящее время тучные клетки рассматриваются как очень мощные клетки иммунной системы, участвующие во всех воспалительных процессах и, особенно, IgE-опосредованных механизмах.
Тучные клетки широко распространены почти во всех органах. Они близко расположены к кровеносным и лимфатическим сосудам, периферическим нервам и эпителиальным поверхностям, что позволяет им выполнять различные регуляторные, защитные функции и участвовать в воспалительных реакциях. Тучные клетки развиваются из плюрипотентных клеток-предшественников костного мозга, экспрессирующих на своей поверхности антиген CD34. Отсюда они рассеиваются в виде предшественников и подвергаются пролиферации и созреванию в определенных тканях. Нормальное развитие тучных клеток требует взаимодействия между фактором роста тучных клеток, цитокинов и рецепторов c-KIT, которые экспрессируются на тучных клетках в различных стадиях их развития. Фактор роста тучных клеток связывает белковый продукт протоонкогена c-KIT. В дополнение к стимуляции пролиферации тучных клеток, фактор их роста стимулирует разрастание меланоцитов и синтез меланина. С этим связана гиперпигментация высыпаний на коже при мастоцитозе. Тучные клетки могут быть активированы IgE-опосредованными и не-IgE-зависимыми механизмами, в результате чего высвобождаются различные химические медиаторы, которые накапливаются в секреторных гранулах; одновременно происходит синтез мембранных липидных метаболитов и воспалительных цитокинов (триптаза, гистамин, серотонин; гепарин; тромбоксан, простагландин D2, лейкотриен C4; фактор активации тромбоцитов, фактор хемотаксиса эозинофилов; интерлейкины-1, 2, 3, 4, 5, 6; а также др.) [4]. Эпизодическое высвобождение медиаторов из тучных клеток, которые подверглись чрезмерной пролиферации, приводит к широкому спектру симптомов. Такая гиперпролиферация может представлять собой реактивную гиперплазию или опухолевый процесс. Нарушения рецепторов c-KIT или избыточная продукция их лигандов, возможно, приводят к неупорядоченной клеточной пролиферации. Мутация в локусе гена c-KIT вызывает конституциональную активацию и усиление его экспрессии на тучных клетках. Считается, что именно такая клональная пролиферация играет основную роль в патогенезе мастоцитоза [5].
Известны два типа мутаций, ведущих к развитию мастоцитоза у взрослых: мутация протоонкогена с-KIT (чаще всего) и другие мутации (табл. 1). Белок этого гена — трансмембранный рецептор тирозинкиназы (CD117), лиганд которого является фактором стволовых клеток (фактор роста тучных клеток). Мутация в кодоне 816 названного протоонкогена ведет к опухолевой трансформации тучных клеток. Изредка можно обнаружить и другие мутации c-KIT [1] (табл. 1).
Другая мутация может происходить в хромосоме 4q12 в виде делеции этого участка хромосомы. Это приводит к патологическому сближению (юкстапозиции) гена рецептора альфа фактора роста, продуцируемого тромбоцитами, и гена FIP1L1. В результате слияния этих генов происходит активация гемопоэтических клеток и гиперпролиферация тучных клеток и эозинофилов. Эта же мутация обусловливает развитие гиперэозинофильного синдрома.
У детей редко наблюдаются вышеуказанные генные мутации. Заболевание, как правило, не имеет семейный характер, за исключением редких случаев аутосомно-доминантного типа наследования с пониженной экспрессивностью (табл. 1). Мастоцитоз у детей связан со спонтанными случаями цитокин-обусловленной гиперплазии тучных клеток, мутациями гена c-KIT, отличных от кодона 816, или с другими до сих пор неизвестными мутациями.
Согласно Консенсусу по стандартам и стандартизации мастоцитоза 2005 г. [1], в биоптате следует определить такие маркеры, как:
1) CD2 — T-клеточный поверхностный антиген (в норме содержится на Т-лимфоцитах, естественных киллерах, тучных клетках). Отсутствие этого антигена на тучных клетках говорит о том, что инфильтрация тучными клетками не связана с мастоцитозом;
2) CD34 — маркер адгезивной молекулы, экспрессированный на тучных клетках, эозинофилах, стволовых клетках;
3) CD25 — альфа-цепь интерлейкина-2, экспрессируется на активированных В- и Т-лимфоцитах, на некоторых опухолевых клетках, включая тучные клетки. CD25 является маркером СМ;
4) CD45 — общий лейкоцитарный антиген, присутствующий на поверхности всех представителей кроветворных рядов, кроме зрелых эритроцитов. В норме находится на поверхности тучных клеток;
5) CD117 — трансмембранный рецептор c-KIT, находится на поверхности всех тучных клеток;
6) антитела к триптазе.
Классификация мастоцитоза
Современная классификация мастоцитоза была предложена C. Akin и D. Metcalfe, которая считается классификацией ВОЗ (2001 г.) (табл. 2) [3].
Клиника и диагностика мастоцитоза
Различают кожный и системный мастоцитоз. Кожной формой страдают преимущественно дети и редко — взрослые. Детский мастоцитоз делят по распространенности на следующие три категории: самая частая форма (60–80% случаев) — пигментная крапивница; реже (10–35%) наблюдаются случаи солитарной мастоцитомы; еще более редкие формы — диффузный кожный мастоцитоз или телеангиэктатический тип. Заболевание возникает обычно в течение первых двух лет жизни ребенка (75% случаев). К счастью, кожный мастоцитоз у детей склонен к спонтанному регрессу [2]. Значительная часть взрослых пациентов имеет СМ, так как типично они имеют клональную пролиферацию тучных клеток из костного мозга. Среди взрослых с СМ, не ассоциированным с гематологическим заболеванием, 60% имеют вялотекущее заболевание и 40% — агрессивный мастоцитоз (такие пациенты обычно не имеют кожных проявлений). Симптомы СМ определяются в зависимости от локализации инфильтратов и медиаторов, выбрасываемых тучными клетками, и включают: зуд, флашинг (внезапное покраснение кожи, особенно лица и верхней части туловища), уртикарию и ангионевротический отек, головные боли, тошноту и рвоту, приступообразные боли в животе, диарею, язву 12-перстной кишки и/или желудка, мальабсорбцию, астма-подобные симптомы, предобморочные и обморочные состояния, анафилаксию. Эти симптомы могут возникать спонтанно или быть результатом факторов, способствующих дегрануляции тучных клеток (например, употребление алкоголя, морфина, кодеина или трение больших участков кожи). Нередко у таких больных укусы насекомых могут вызвать анафилаксию. Гиперреактивность на некоторые неспецифические факторы (например, прием Аспирина и других нестероидных противовоспалительных средств, холод, контакт с водой), вызывающие выраженные проявления острой рецидивирующей или хронической уртикарии, могут быть также проявлением СМ. В крови у таких пациентов нет повышения уровня общего IgЕ и редко обнаруживают специфические IgЕ-антитела, поскольку у таких больных аллергия может быть не чаще, чем у общей популяции. В то же время стабильно повышенный уровень триптазы в крови является признаком СМ. Так как тучные клетки продуцируют гепарин, это может приводить к носовым кровотечениям, кровавой рвоте, мелене, экхимозам. У больных с СМ чаще встречаются спонтанные переломы вследствие остеопороза. Вероятно, остеопороз обусловлен нарушением баланса между остеобластами и остеокластами в сторону активизации последних под действием гепарина [6].
Некоторые авторы предлагают включить еще одно заболевание в классификацию мастоцитоза — «мастоцитоз костного мозга». При этом изолированном варианте мастоцитоза наблюдается невысокое содержание тучных клеток в других тканях, низкий уровень триптазы в крови и хороший прогноз. Предположить это заболевание можно в случаях необъяснимых признаков анафилаксии, остеопороза неясной этиологии, необъяснимых неврологических и конституциональных симптомов, необъяснимых язвах кишечника или хронической диарее [1].
Дифференциальный диагноз мастоцитоза очень широк и зависит от проявлений заболевания (табл. 3) [7].
Более подробно остановимся на кожной форме мастоцитоза.
Кожный мастоцитоз
Обычно диагноз кожного мастоцитоза не вызывает затруднений у опытного дерматолога. Однако автор статьи неоднократно встречался с ошибочной диагностикой этого заболевания как у детей, так и у взрослых. Кожный мастоцитоз у детей проявляется в трех формах: солитарная мастоцитома; пигментная крапивница и диффузный кожный мастоцитоз (последний наблюдается крайне редко). Возможно сочетание этих форм у одного и того же ребенка. У детей, как правило, диагноз ставят на основании клинической картины, без гистологического исследования. Это оправдано тем, что у детей кожный мастоцитоз обычно проходит самопроизвольно в течение нескольких лет. Однако, поскольку речь идет о пролиферативном заболевании гематологической природы, всегда лучше провести гистологическое и иммуногистохимическое исследование биоптата. Особенно важно провести такой анализ в тех случаях, когда высыпания появились в возрасте после 15 лет (проявление СМ). P. Valent et al. [1] указывают на следующие критерии диагноза кожного мастоцитоза: типичные клинические проявления (главный критерий) и один или два из следующих малых критериев: 1) мономорфный инфильтрат из тучных клеток, который состоит либо из агрегатов триптаза-позитивных тучных клеток (более 15 клеток в кластере), либо — рассеянных тучных клеток (более 20 в поле зрении при большом (×40) увеличении); 2) обнаружение с-KIT-мутации в кодоне 816 в тканях биоптата из очага поражения.
P. Vaent et al. [1] предложили определять степень тяжести кожных проявлений мастоцитоза. Кроме оценки площади поражения кожи, авторы предлагают распределить тяжесть высыпаний на пять степеней, в зависимости от наличия сопутствующих симптомов, которыми могут сопровождаться проявления на коже — зуд, флашинг и образование пузырей (табл. 4).
| Рис. 1. Пигментная крапивница у ребенка (заметна поверхность, напоминающая апельсиновую кожуру) |
| Рис. 2. Пигментная крапивница у того же ребенка (в области правой лопатки — эрозия после вскрывшегося пузыря) |
Детский тип генерализованных высыпаний (пигментная крапивница)
Эта форма кожного мастоцитоза наблюдается в 60–90% случаев мастоцитоза у детей. В этом случае высыпания появляются в течение первых недель жизни ребенка и представляют собой розовые, зудящие, уртикарные, слегка пигментированные пятна, папулы или узлы. Высыпания имеют овальную или округлую форму, размерами от 5 до 15 мм, иногда сливаются между собой. Цвет варьирует от желто-коричневого до желто-красного (рис. 1, 2). Изредка высыпания могут быть бледно-желтого цвета (их еще называют «ксантелазмоподобные»). Образование везикул и пузырей — раннее и достаточно частое проявление заболевания. Они могут быть первым проявлением пигментной крапивницы, однако никогда не продолжаются более трех лет. В более старшем возрасте везикуляция бывает очень редко.
Обычно в начале заболевания высыпания выглядят как крапивница, с той разницей, что уртикарии более стойкие. Со временем высыпания постепенно становятся бурого цвета. При раздражении кожи в области высыпаний появляются уртикарии на эритематозном фоне или пузырьки (положительный симптом Дарье); у трети пациентов отмечается уртикарный дермографизм. Гиперпигментации остаются в течение несколько лет, пока не начинают бледнеть. Все проявления заболевания обычно проходят к половому созреванию. Редко высыпания остаются и во взрослом возрасте. Несмотря на то, что возможно системное поражение, злокачественное системное заболевание бывает крайне редко при этой форме мастоцитоза [3].
Солитарная мастоцитома
От 10% до 40% детей, больных мастоцитозом, имеют эту форму заболевания. Солитарные (одиночные) высыпания могут присутствовать при рождении или развиваться в течение первых недель жизни ребенка. Как правило, это коричневатые или розово-красные отечные папулы, которые дают образование волдыря при раздражении кожи (положительный симптом Дарье). Нередко встречаются несколько мастоцитом на коже ребенка (рис. 3). Мастоцитомы могут выглядеть также как папулы, возвышающиеся бляшки округлой или овальной формы или как опухоль. Размеры обычно менее 1 см, однако иногда могут достигать 2–3 см в диаметре. Поверхность обычно гладкая, но может иметь вид апельсиновой корки. Локализация мастоцитомы может быть любая, но чаще встречается дорсальная поверхность предплечья, поблизости от лучезапястного сустава. Отек, уртикарии, везикуляции и даже пузыри могут быть обнаружены вместе с мастоцитомой. Единичная мастоцитома может давать системные симптомы. В течение трех месяцев со дня появления первой мастоцитомы подобные высыпания могут распространяться. Мастоцитомы могут сочетаться с пигментной крапивницей у одного и того же ребенка (рис. 4). Большинство мастоцитом регрессируют спонтанно в течение десяти лет. Отдельные образования можно иссекать. Рекомендуется также защищать высыпания от механических воздействий с помощью гидроколлоидных повязок. Прогрессирование в злокачественное заболевание не встречается.
| Рис. 3. Множественные мастоцитомы | Рис. 4. Пигментная крапивница у того же ребенка (с мастоцитомами) |
Диффузный кожный мастоцитоз
Заболевание редкое, проявляется в виде сплошной инфильтрированной поверхности кожи особенного оранжевого цвета, получившей название «home orange» (фр. «оранжевый человек»). При пальпации определяется тестоватая консистенция, иногда — лихенификация. Это обусловлено диффузной инфильтрацией дермы тучными клетками. В грудном возрасте возможны распространенные пузырные высыпания, которые ошибочно диагностируются как врожденный буллезный эпидермолиз или другие первичные пузырные дерматозы. Это явление носит название «буллезного мастоцитоза».
Клинические формы кожного мастоцитоза взрослых
Обычно кожные проявления мастоцитоза у взрослых являются частью вялотекущего (индолентного) СМ [1]. Исключение, пожалуй, составляет макулярная эруптивная персистирующая телеангиэктазия, особенно если она проявилась в детском возрасте, которая чаще всего является дерматозом без системных проявлений. Тем не менее, и в этом случае следует обследовать пациента на предмет СМ. Помимо рутинного обследования, гистологического и иммуногистохимического исследования кожи из очага поражения, следует провести исследование костного мозга, определение уровня триптазы в сыворотке крови, УЗИ органов брюшной полости и рентгеновское исследование органов грудной клетки. При подозрении на вовлечение лимфоузлов желательно использовать позитронно-эмиссионную компьютерную томографию.
Генерализованный кожный мастоцитоз, взрослый тип
Наиболее частая кожная форма мастоцитоза у взрослых. Высыпания генерализованные, симметричные, мономорфные, представлены пятнами, папулами или узлами темно-красного, фиолетового или коричневого цвета (рис. 5, 6). Изредка они могут напоминать обычные приобретенные меланоцитарные невусы. Субъективная симптоматика отсутствует. Возможен положительный симптом Дарье.
| Рис. 5. Генерализованный кожный макулярный мастоцитоз взрослых | Рис. 6. Генерализованный кожный макулярный мастоцитоз взрослых |
Эритродермическая форма мастоцитоза
Эритродермия, имеющая вид «гусиной кожи». В отличие от диффузного кожного мастоцитоза у детей, цвет кожи не имеет характерную оранжевую окраску и менее выражена инфильтрация. Характерны волдыри в самых различных участках тела.
| Рис. 7. Телеангиэктазия макулярная эруптивная персистирующая. Множественные мелкие гиперпигментированные пятна на фоне эритемы без субъективных ощущений |
Телеангиэктазия макулярная эруптивная персистирующая
Высыпания в виде генерализованных или распространенных эритематозных пятен, которые имеют размер менее 0,5 см в диаметре, с легким красно-коричневым оттенком. Несмотря на название, телеангиэктазии при этой форме мастоцитоза почти нет или нет вообще (рис. 7). Высыпания не сопровождаются субъективными ощущениями; симптом Дарье отрицательный. В отличие от других кожных проявлений мастоцитоза у взрослых, это заболевание редко имеет отношение к СМ. Тем не менее, как и при других формах кожного мастоцитоза у взрослых, необходим скрининг с целью исключить системное поражение, включая биопсию костного мозга.
Системный мастоцитоз
Для лабораторной диагностики СМ необходимо иметь, по крайней мере, один главный и один малый критерий или 3 малых критерия из нижеследующих.
Главным критерием является густая инфильтрация тучными клетками (по 15 и более клеток) в костном мозге или другой ткани, помимо кожи.
Малые критерии:
1) атипичные тучные клетки;
2) нетипичный фенотип тучных клеток (CD25+ или CD2+);
3) уровень триптазы в крови выше чем 20 нг/мл;
4) наличие мутации в кодоне 816 c-KIT в клетках периферической крови, костного мозга или пораженных тканях [1].
Несмотря на то, что обычно у детей мастоцитоз ограничивается поражением кожи, следовало бы у каждого ребенка хотя бы однократно исследовать уровень триптазы в крови в связи с возможностью развития у них СМ. При этом следует убедиться, что в течение 4–6 недель у ребенка не было аллергической реакции немедленного типа. Если уровень триптазы в сыворотке крови будет от 20 до 100 нг/мл, без других признаков СМ, следует предположить индолентный СМ и наблюдать ребенка до пубертатного возраста с этим диагнозом. В этом случае биопсия костного мозга ребенку не требуется. Если же уровень триптазы окажется выше 100 нг/мл, необходимо провести исследование костного мозга. В тех случаях, когда нет возможности исследовать уровень триптазы в крови, решающим критерием могут быть данные УЗИ печени и селезенки: наличие увеличения печени и/или селезенки должно служить основанием для проведения исследования костного мозга. Разумеется, исследование уровня триптазы — более объективный показатель, который следует предпочесть для диагностики.
Вялотекущий (индолентный) системный мастоцитоз
Наиболее типичная форма СМ у взрослых — индолентный системный мастоцитоз. Эти пациенты не имеют проявления гематологических заболеваний, ассоциированных с СМ, а также дисфункцию органов (асцит, мальабсорбцию, цитопению, патологические переломы) или лейкемию тучных клеток. Характерны вышеописанные кожные высыпания, и иногда могут наблюдаться системные симптомы, особенно в случае воздействия триггеров, активирующих тучные клетки. Это заболевание диагностируют на основании клинических, гистологических и иммуногистохимических данных пораженной кожи, а также мониторинга уровня триптазы в сыворотке крови. На поражения органов указывают инфильтрация костного мозга, где не менее 30% составляют тучные клетки, уровень триптазы в крови более 200 нг/мл и гепатоспленомегалия [3].
Системный мастоцитоз, ассоциированный с гематологическим заболеванием (не тучных клеток)
Как правило, пациенты с СМ, ассоциированным с гематологической патологией, — пожилые люди, имеющие различную системную симптоматику (~30% случаев заболеваний СМ). Гематологическая патология может включать: истинную полицитемию, гиперэозинофильный синдром, хроническую миело- или моноцитарную лейкемию, лимфоцитарную лейкемию, первичный миелофиброз, лимфогранулематоз.
Наиболее частая сопутствующая патология — хроническая мономиелоидная лейкемия. Реже — лимфоидная неоплазия (обычно — В-клеточная, например, плазмоклеточная миелома). Обычно такие пациенты не имеют высыпаний на коже. Прогноз зависит от сопутствующего заболевания, однако наличие СМ ухудшает прогноз.
В случае СМ с эозинофилией, при которой определяется постоянное повышение количества эозинофилов в периферической крови (более 1500 в одном мкл крови), окончательный диагноз можно ставить только на основании анализа ДНК. Другие признаки имеют вспомогательное значение. Так, например, наличие гена FIP1L1/PDGFRA (два гена, претерпевшие слияние между собой) и/или делеция гена CHIC2 позволяет поставить диагноз «СМ с хронической эозинофильной лейкемией». У пациентов с клиническими признаками хронической эозинофильной лейкемии, у которых не были подтверждены вышеуказанные клональные нарушения, диагноз изменяют на «СМ с гиперэозинофильным синдромом». Оценивая клиническую картину заболевания, следует иметь в виду, что СМ с эозинофилией лишь на самом позднем этапе может дать фиброз легких и миокарда, в отличие от гиперэозинофильного синдрома [1]. Это подтверждает, насколько сложна диагностика СМ, особенно в условиях ограниченных возможностей лабораторной диагностики на периферии.
Агрессивный системный мастоцитоз
Агрессивный СМ взрослых имеет более молниеносное течение, с дисфункцией органов-мишеней вследствие инфильтрации тучными клетками (недостаточность костного мозга, дисфункция печени, гиперспленизм, патологические переломы, вовлечение желудочно-кишечного тракта с синдромом мальабсорбции и потерей веса). Эти пациенты имеют плохой прогноз.
Лейкемия тучных клеток
Лейкемия тучных клеток обнаруживается, когда атипичных тучных клеток (клетки с многодолевыми или множественными ядрами) 10% и более в периферической крови и 20% и более в костном мозге. Прогноз плохой. Продолжительность жизни таких пациентов обычно меньше одного года.
Саркома тучных клеток
Саркома тучных клеток является крайне редкой формой мастоцитоза. На сегодняшний день в мире описаны лишь единичные случаи этого заболевания. Это разрушительная саркома, состоящая из весьма нетипичных тучных клеток. В этих случаях при постановке диагноза не было найдено системное поражение. Тем не менее, была описана вторичная генерализация с вовлечением внутренних органов и кроветворной ткани. В терминальной стадии саркома тучных клеток может быть неотличима от агрессивного СМ или лейкемии тучных клеток. Прогноз у больных саркомой тучных клеток плохой.
Саркому тучных клеток не следует путать с внекожными мастоцитомами, редкими доброкачественными опухолями тучных клеток без разрушительного роста.
Профилактика системных осложнений мастоцитоза
Поскольку системные осложнения, связанные с высвобождением биологически активных веществ из тучных клеток, возможны не только у пациентов с СМ, но и при любой кожной форме, за исключением телеангиэктазии макулярной эруптивной персистирующей (если она не сочетается с СМ), такие пациенты должны придерживаться следующих правил [8]:
- В случае развития анафилаксии желательно иметь два или более автоматических шприца с эпинефрином, особенно если предполагается поход на природу (к сожалению, в России нет таких шприцов).
- Пациентам с IgЕ-опосредованной аллергией по показаниям проводят аллерген-специфическую иммунотерапию для снижения риска развития аллергических реакций.
- Следует избегать употребления продуктов, которые могут вызвать дегрануляцию тучных клеток: морепродукты (кальмары, креветки, лобстеры); сыр, алкоголь, горячие напитки, острые продукты.
- Следует по возможности избегать назначения следующих медикаментов: нестероидные противовоспалительные средства, особенно Аспирин, поскольку они способствуют прямой дегрануляции тучных клеток; антибиотики — ванкомицин, полимиксин (в т. ч. в каплях для наружного лечения), амфотерицин В; декстран (раствор Реополиглюкин для в/в введения, а также — составляющее глазных капель для увлажнения роговицы); хинин (антиаритмический препарат); наркотические анальгетики (в том числе кодеин в таблетках от кашля, морфин и др.); витамин В1 (тиамин); скополамин (в глазных каплях для лечения глаукомы). Нежелательно использование некоторых препаратов при проведении наркоза. В частности, сукцинилхолин и цисатракуриум имеют наименьшую способность к дегрануляции тучных клеток; аминостероиды (векурониум, рокурониум, рапакурониум) — среднюю активность; атракуриум и мивакуриум наиболее активны в этом отношении, и, значит, их использование нежелательно у таких пациентов. Ингаляционные анестетики безопасны для больных мастоцитозом. Среди внутривенных средств для наркоза кетамин незначительно влияет на стабильность мембран тучных клеток, а использование пропофола и тиопентала следует избегать [9]. При проведении местной анестезии не следует назначать бензокаин и тетракаин (можно использовать лидокаин или бупивакаин). Нежелательно использовать в/в рентгеноконтрастные йод-содержащие препараты и препараты галлия; резерпин; бета-адренергические блокаторы (пропранолол, метапролол и др.). Если применение вышеуказанных препаратов неизбежно, для предотвращения нежелательных побочных эффектов следует, как минимум, предварительно дать пациенту антигистаминные средства. В случае необходимости проведения хирургической операции или рентгеновского обследования с использованием йод-содержащих рентгеноконтрастных препаратов дополнительно вводят кортикостероиды (например, преднизолон 1 мг/кг массы тела — за 12 часов до процедуры, с последующим постепенным снижением дозы в течение трех-пяти дней).
- Следует обращать внимание на состав косметических и моющих средств, где может использоваться метилпарабен в качестве консерванта. Это вещество также может вызывать дегрануляцию тучных клеток.
Лечение мастоцитоза
Кожный мастоцитоз у детей, если он не сопровождается системными симптомами, обычно не требует лечения, поскольку имеет тенденцию к самоизлечению. Здесь важны меры профилактики активации тучных клеток. В случае системных симптомов антигистаминные препараты являются основой терапии. Поскольку кожные симптомы (покраснение, зуд, крапивница) опосредованы в основном через H1-рецепторы, их можно контролировать с помощью антигистаминных препаратов. H1-антагонисты могут также облегчить спазмы желудочно-кишечного тракта. Антагонисты H2-рецепторов подавляют чрезмерную секрецию кислоты в желудке, которая является важным фактором в развитии гастрита и язвенной болезни. Хотя нет конкретных данных, какие именно антигистаминные препараты обеспечивают значительные преимущества, сочетание блокаторов Н1- и Н2-рецепторов повышает эффективность подавления эффекта гистамина. H2-антигистаминные препараты часто неэффективны в борьбе с диареей. В этом случае антихолинергические препараты или кромоны могут дать облегчение (табл. 4 и 5). Кромоны, назначенные внутрь, кроме того, снимают кожные симптомы, нарушения со стороны центральной нервной системы, уменьшают боль в животе.
Как и кожный мастоцитоз, вялотекущий СМ лечат с помощью антигистаминных препаратов.
Системные кортикостероиды могут помочь при тяжелых высыпаниях на коже, нарушениях всасывания в кишечнике или асците. Наружные кортикостероиды, особенно в виде окклюзионных повязок в течение ограниченного периода времени, или внутриочаговые инъекции кортикостероидов могут временно уменьшить количество тучных клеток и облегчить симптомы. Такие методы используют при мастоцитомах в некоторых случаях. Фотохимиотерапия (ультрафиолетовое облучение спектра А в комбинации с фотосенсибилизатором, ПУВА-терапия) приводит к снижению зуда и исчезновению высыпаний, однако после прекращения терапии симптомы возобновляются. Ингибиторы лейкотриеновых рецепторов используют для купирования зуда, однако данных об эффективности такой терапии мало. Интерферон альфа может контролировать симптомы агрессивного СМ, особенно в сочетании с системными кортикостероидами. Интерферон альфа используют также для лечения остеопороза, обусловленного СМ [7]. Относительно недавно появился ингибитор рецепторов тирзинкиназы (Иматиниба мезилат), который можно использовать при агрессивном СМ, однако в России это лекарство разрешено использовать только для лечения хронического миелолейкоза. Если имеются гематологические заболевания, пациенты должны получать соответствующее лечение.
Лечение лейкемии тучных клеток соответствует лечению острой миелоидной лейкемии, однако эффективных методов лечения пока не найдено.
Литература
- Valent P., Akin C., Escribano L. et al. Standards and standardization in mastocytosis: Consensus Statements on Diagnostics, Treatment Recommendations and Response Criteria // EJCI, 2007; 37: 435–453.
- Кожные и венерические болезни: Руководство для врачей. В 4-х томах. Т. 3. Под ред. Ю. К. Скрипкина. М.: Медицина, 1996. 117–127.
- James W. D., Berger T. G., Elston D. M. Andrews’ Diseases of the Skin. Clinical Dermatology, 10 th Edition // Saunders/Elsevier, 2006: 615–619.
- Bradding P. Human Mast Cell Cytokines // CEA, 1996; 26 (1): 13–19.
- Golkar L., Bernhard J. D. Biomedical Reference Collection: Comprehensive Seminar for Mastocytosis // Lancet, 1997; 349 (9062): 1379–1385.
- Handschin A. E., Trentz O. A., Hoerstrup S. P. et al. Effect of Low Molecular Weight Heparin (Dalteparin) and Fondaparinux (Arixtra®) on Human Osteoblasts in Vitro // BJS, 2005; 92: 177–183.
- Valent P., Akin C., Sperr W. R. et al. Mastocytosis: Pathology, Genetics, and Current Options for Therapy // Leukemia and Lymphoma. 2005, Jan; 46 (1): 35–48.
- Халиулин Ю. Г., Урбанский А. С. Современные подходы к диагностике и медикаментозной терапии дерматозов (учебное пособие для системы послевузовского и дополнительного профессионального образования врачей). Кемерово: КемГМА, 2011: 130–131.
- Ahmad N., Evans P., Lloyd-Thomas A. R. Anesthesia in Children with Mastocytosis — a Case Based Review // Pediatric Anesthesia. 2009; 19: 97–107.
Ю. Г. Халиулин, кандидат медицинских наук, доцент
ГБОУ ВПО КемГМА Минздравсоцразвития России, Кемерово
Контактная информация об авторе для переписки
Тучные невзгоды
Помимо распространенных болезней, которые у всех на слуху, существует немало заболеваний, которые встречаются редко и проявляются нетипично. И приносят много страданий пациентам и головной боли врачам. К таким заболеваниям относится мастоцитоз — онкологическое поражение костного мозга, которое часто выявляют и лечат, когда время уже упущено. Вместе с разбираемся, что оно собой представляет, как появляется, каким бывает и как его правильно лечить.
При мастоцитозе повышается продукция тучных клеток (мастоцитов, одной из разновидностей лейкоцитов). Они выходят в кровь, накапливаются в соединительной ткани различных органов (диффузно или в виде агрегатов) и активируются. Эти клетки служат важным источником медиаторов воспаления и вазоактивных веществ, а также принимают участие в заживлении ран, образовании новых сосудов и аллергических реакциях.
Мастоцитоз встречается редко — по разным источникам, от одного случая на 8000–20000 жителей Земли, независимо от пола и этнической принадлежности.
Реальная распространенность может быть выше из-за недостаточной или неверной диагностики. Примерно в 65 процентах случаев заболевание развивается у детей, хотя может возникнуть в любом возрасте. Мастоцитоз может проявляться в кожной и системной формах. Кожная встречается значительно чаще, особенно у детей (около 90 процентов всех случаев).
Загрузить анализы крови и узнать, есть ли в них отклонения, которые могут свидетельствовать о системном мастоцитозе, вы можете на портале Гемогид
. Там же вы получите бесплатную информационную консультацию специалиста.
Поделиться
Впервые кожные проявления мастоцитоза описали британские исследователи Эдуард Неттлшип (Edward Nettleship) и Уоррен Тэй (Warren Tay) в 1869 году. Спустя девять лет А. Сэнгстер (А. Sangster) назвал эти проявления пигментной крапивницей.
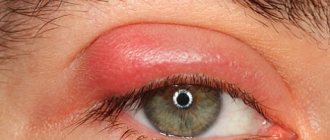
Пример поражения кожи при системном мастоцитозе
Поделиться
Еще через год знаменитый немецкий иммунолог, бактериолог и химик Пауль Эрлих (Paul Ehrlich) открыл тучные клетки. А в 1887 году его соотечественник и тезка Унна (Paul Unna) на основании клинических и гистологических данных представил подробное описание заболевания.
В 1936 году француз Альбер Сезари (Albert Sézary) и соавторы предложили термин «мастоцитоз», популяризированный в 1953 году Робером Дегосом (Robert Degos). Через 13 лет после публикации Сезари Дж. М. Эллис (J. M. Ellis) впервые описал системную форму заболевания. Всемирная организация здравоохранения (ВОЗ) утвердила терминологию, классификацию и диагностические критерии мастоцитоза лишь в 2001 году.
Классификация мастоцитоза по ВОЗ, 2016
Кожный мастоцитоз.
- Макулопапулярный кожный мастоцитоз, или пигментная крапивница.
- Диффузный кожный мастоцитоз.
- Мастоцитома кожи.
Системный мастоцитоз.
- Вялотекущий (индолентный, indolent) системный мастоцитоз.
- Вялотекущий (smoldering) системный мастоцитоз.
- Системный мастоцитоз, ассоциированный с гематологическим заболеванием (не тучных клеток).
- Агрессивный системный мастоцитоз.
- Лейкемия тучных клеток.
Саркома тучных клеток.
Поделиться
В следующем параграфе — подробное описание того, что происходит в организме больного с биологической точки зрения. Если вам интересно узнать, как заметить это заболевание и что, кроме алкоголя и острой пищи, может проявить симптомы, листайте сразу до подзаголовка «Системная диагностика»
.
Что происходит в организме больного
Несмотря на относительно длительную историю исследований мастоцитоза, механизмы его возникновения и развития пока изучены не полностью. Однако с совершенствованием диагностических методик появляются все новые данные по этому вопросу.
Почти всегда причиной развития мастоцитоза становится точечная мутация гена, кодирующего протоонкогенную рецепторную тирозинкиназу c-kit (CD117, SCFR), которая связывается с фактором стволовых клеток (SCF). Говоря простым языком, более активный рецептор на поверхности мастоцитов и их предшественников в костном мозге вызывает бесконтрольный усиленный рост и созревание этого типа клеток.
Наиболее часто (более 80–95 процентов пациентов с системным мастоцитозом) встречается мутация D816V, однако заболевание могут вызвать и другие полиморфизмы c-kit; на данный момент их известно около 20. Свой вклад в развитие различных форм мастоцитоза и их тяжесть могут вносить и сопутствующие мутации других генов, таких как TET2, SRSF2, ASXL1, RUNX1, JAK2, CBL, NRAS, KRAS и другие. В подавляющем большинстве случаев такие генетические дефекты возникают в соматических (неполовых) клетках после зачатия, поэтому отсутствуют у родственников и не передаются потомству
. В единичных случаях заболевание имеет семейную природу и наследуется по аутосомно-доминантному типу, то есть человек с одной дефектной копией гена передаст его ребенку с вероятностью 50 процентов.
Мастоциты с подобными мутациями (перерожденные, неопластические) помимо «родных» мембранных белков — триптазы тучных клеток (MCT) и CD117 — зачастую экспрессируют несвойственные для себя CD25, CD2 и, реже, CD30, CD33, CD52 и/или CD123. Обнаружение этих белков способствует диагностике заболевания. Кроме того, измененные клетки синтезируют поверхностные антигены лекарственной устойчивости, такие как CD47, CD243 и CD274, которые могут стать мишенями для новых препаратов
Иммуногистохимический анализ биоптата костного мозга (увеличение в 400 раз): агрегаты тучных клеток, экспрессирующих мембранный белок CD25
Malisha R Johnson et al. / Modern Pathology, 2009
Поделиться
Мазок аспирата костного мозга (увеличение в 1000 раз, окраска по Райту–Гимзе): атипичная морфология тучных клеток, включая веретенообразные, дегранулированные и гипогранулированные формы
Malisha R Johnson et al. / Modern Pathology, 2009
Поделиться
Иммуногистохимический анализ биоптата костного мозга (увеличение в 40 раз): мультифокальные агрегаты тучных клеток, содержащих триптазу
Malisha R Johnson et al. / Modern Pathology, 2009
Поделиться
Биоптат костного мозга (увеличение в 200 раз, окраска гематоксилином и эозином): крупный агрегат тучных клеток (более 15) с примесью лимфоцитов и эозинофилов
Malisha R Johnson et al. / Modern Pathology, 2009
Поделиться
Дальнейший сценарий, как следует из определения мастоцитоза, очевиден: бесконтрольно размножающиеся клетки выходят в кровь и накапливаются в различных органах. Там они выделяют вазоактивные вещества и медиаторы воспаления: гистамин, гепарин, простагландины, лейкотриены, фактор некроза опухолей α и многие другие, вызывая повреждение тканей. Свой вклад в нарушение функции органов вносит и сдавление накопившимися мастоцитами.
При более распространенной кожной форме их «вторжение» ограничено кожей, что уже достаточно неприятно. При гораздо более редкой, тяжелой и сложной для диагностики системной форме неопластические тучные клетки накапливаются вне кожи, хотя обычно затрагивают и ее. Эта форма часто «маскируется» под кожную или болезни отдельных органов. Поэтому рассмотрим системный мастоцитоз подробнее.
Системная диагностика
Наиболее часто системный мастоцитоз поражает кожу (проявления схожи с кожной формой) и желудочно-кишечный тракт (воспаление; нарушения пищеварения, функции печени и поджелудочной железы). Реже — сердце (тахикардия, сердцебиение, гипотония), легкие (одышка, астмоподобный синдром), нервную систему (когнитивные расстройства, нарушения концентрации внимания и кратковременной памяти, головная боль, депрессия) и кости (остеопороз и переломы). Также может снижаться количество лейкоцитов в периферической крови, что приводит к ослаблению иммунитета и, как следствие, частым инфекциям.
Типичные симптомы системного мастоцитоза неспецифичны и включают:
- покраснение и зуд кожи, пигментные пятна, крапивницу;
- симптом Дарье (возникновение крапивницы в ответ на механическое раздражение кожи);
- дискомфорт, вздутие и боль в животе (в том числе из-за образования язв в желудке вследствие избыточной продукции кислоты);
- расстройства пищеварения;
- тошноту и рвоту;
- диарею;
- увеличение печени, селезенки и лимфоузлов;
- нарушения обоняния;
- воспаление ЛОР-органов;
- боль и дискомфорт в глазах, слезотечение;
- головокружение и обмороки;
- головную боль;
- депрессию;
- когнитивные нарушения;
- боли в опорно-двигательной системе;
- кровотечения;
- анафилаксию.
Поделиться
Эти проявления могут возникать в любом сочетании
в зависимости от поражения конкретных органов и систем. Пусковыми факторами появления симптомов могут служить разные вещи, наиболее часто это раздражение кожи, физические нагрузки, алкоголь или острая пища, укусы насекомых и некоторые лекарства.
Диагностика системного мастоцитоза основывается на подробном опросе.
Он нужен, чтобы выявить симптомы. Здесь крайне важно внимание пациента к своему телу и самочувствию — оно поможет вовремя заподозрить, что что-то идет не так, и содержательно рассказать об этом специалисту.
Схема симптомов
Поделиться
Инструментальные методы чаще всего включают биопсию костного мозга и органов-мишеней
(при подозрении на их поражение) для поиска агломератов мастоцитов и определения морфологии этих клеток. Анализ биоптата может включать иммуногистохимическое исследование для изучения экспрессии специфических поверхностных белков (CD25, CD2 и других).
Также весьма информативны молекулярные методы диагностики
: секвенирование в реальном времени и различные модификации полимеразной цепной реакции. С их помощью определяют мутации, приводящие к развитию заболевания и определяющие тяжесть его течения.
Биохимический анализ крови помогает выявить повышенный уровень триптазы, характерный для системного мастоцитоза, а также маркеры поражения органов
(например, увеличение концентрации печеночных ферментов). При общем анализе крови можно увидеть большое число тучных клеток, в том числе измененной формы, и снижение концентрации других форменных элементов.
Оценить поражение органов-мишеней помогают лучевые методы
(ультразвуковое исследование, рентгенография, компьютерная и магниторезонансная томографии)
и эндоскопия
(с биопсией или без нее)
Диагностические критерии системного мастоцитоза
Основной критерий — мультифокальное накопление и кластеризация тучных клеток (15 и более в кластере) в костном мозге или других тканях, кроме кожи.
Малые критерии:
- нарушенная морфология (например, веретенообразная форма) более чем 25 процентов тучных клеток в биоптате;
- экспрессия CD2 и/или CD25 в тучных клетках костного мозга, крови или внутренних органов;
- экспрессия активирующей мутации кодона 816 гена KIT
в костном мозге или внутренних органах; - базальный уровень триптазы в сыворотке крови более 20 нанограммов на миллилитр (незначимо при сопутствующих гематологических заболеваниях).
Диагноз ставят на основании наличия либо основного и одного малого критериев, либо трех малых критериев.
Поделиться
Усугубляет проблему диагностики то, насколько сильно отличаются разные формы системного мастоцитоза. Подробнее о них читайте в следующем параграфе.
Форма форме рознь
Перечисленные критерии позволяют поставить диагноз, однако отдельные формы системного мастоцитоза имеют свои специфические особенности.
Вялотекущие формы системного мастоцитоза
встречаются чаще всего, протекают относительно легко и прогрессируют медленно. Индолентная отличается лишь сравнительно меньшим поражением органов. Для этих форм характерны кожные симптомы, сопутствующих гематологических заболеваний нет.
Системный мастоцитоз, ассоциированный с гематологическим заболеванием
(примерно 20 процентов всех случаев), в дополнение к общим диагностическим критериям имеет признаки пролиферативного или диспластического поражения костного мозга. Протекает тяжелее и развивается быстрее вялотекущих форм. Поражения кожи встречаются редко.
Агрессивный системный мастоцитоз
наблюдается редко, протекает тяжело с поражением многих органов и систем, прогрессирует быстро. Кожные проявления, как правило, отсутствуют.
Лейкемия тучных клеток
— наиболее редкая и злокачественная форма системного мастоцитоза. Характерно большое содержание незрелых тучных клеток в костном мозге (более 20 процентов) и периферической крови (более 10 процентов при лейкемическом варианте и менее — при алейкемическом).
Лечиться эффективно
Радикального лечения системного мастоцитоза, к сожалению, пока не существует
, однако имеющиеся методы могут значительно улучшить самочувствие и замедлить течение болезни. Терапия разделяется на симптоматическую (устраняет отдельные проявления заболевания) и циторедуктивную (снижает количество неопластических тучных клеток). Выбор отдельных препаратов зависит от конкретной формы заболевания и его тяжести.
Средства для симптоматической терапии включают:
- антигистаминные препараты (блокируют рецепторы к гистамину, уменьшая его эффекты и, как следствие, аллергические проявления);
- стабилизаторы мембран тучных клеток (снижают выброс цитокинов и вазоактивных веществ мастоцитами, применяются при недостаточной эффективности антигистаминов);
- ингибиторы лейкотриенов (блокируют действие соответствующих медиаторов аллергии и воспаления);
- глюкокортикостероиды (противовоспалительные гормональные препараты действуют сильнее антигистаминных и антилейкотриеновых, хотя и с более выраженными побочными эффектами, применяются при агрессивных формах заболевания либо местно, либо системно — в виде таблеток или инъекций);
- адреналин, он же эпинефрин (вводят вместе с глюкокортикоидами, антигистаминными препаратами и инфузионной терапией для экстренной помощи при анафилактическом шоке), при неконтролируемой анафилаксии используют антагонист иммуноглобулина Е омализумаб;
- другие симптоматические средства назначают при поражениях конкретных органов, например, для снижения кислотности желудочного сока и расширения бронхов.
В циторедуктивной терапии используют:
- интерферон-α (иммунотерапевтический препарат, снижающий степень инфильтрации костного мозга тучными клетками и, соответственно, уменьшающий поражение органов);
- кладрибин (химиотерапевтическое средство, эффективнее интерферона, быстро угнетает рост мастоцитов и, что нежелательно, некоторых других типов клеток);
- ингибиторы тирозинкиназ (селективно блокируют соответствующую группу ферментов, необходимых для продукции тучных клеток, применяются при агрессивных формах системного мастоцитоза, в том числе не связанных с мутациями гена С-KIT
).
Поделиться
Редко, в случае неэффективности перечисленных методов терапии, прибегают к трансплантации донорского костного мозга. Для этого подбирают подходящего донора, уничтожают собственный костный мозг пациента химиотерапевтическими препаратами (иногда с добавлением лучевой терапии) и замещают его нормально функционирующими донорскими клетками, не содержащими мутаций.
Лечением всех форм мастоцитоза занимаются гематологи, а в идеале — онкогематологи. Именно к ним следует обращаться при подозрительных симптомах, описанных выше. При этом большинство людей с системным мастоцитозом идут к терапевтам и долго и безуспешно борются с отдельными проявлениями
, так и не получив правильный диагноз.
Найти хорошего специалиста проще всего в крупных гематологических центрах и клиниках; помочь в этом могут люди, уже прошедшие лечение, и пациентские организации. Нелишним будет и узнать «второе мнение» — посетить нескольких специалистов и выслушать их рекомендации.
Найти подходящую клинику с привязкой к карте, а также получить информацию о пациентских организациях можно на сайте Гемогид
.
Поделиться
При правильном лечении пациенты с вялотекущими формами системного мастоцитоза обычно живут не меньше тех, кто не страдает этим заболеванием. При более агрессивных формах заболевания продолжительность жизни и ее качество зависят от степени поражения органов; того, как быстро человек обратился к врачу и получил правильный диагноз; эффективности лечения и компетентности лечащего врача.
Если все сложится лучшим образом, «тучные невзгоды» не помешают прожить долгую и полноценную жизнь. Но тут важно упомянуть, что главный фактор, который позволяет спасти жизнь и повысить ее качество, — внимание самого пациента к своему телу и небоязнь выяснить, что с ним происходит, если назначенное лечение не помогает.
Олег Лищук
198535/HEMA/media/04.21/1 N+1
Мастоцитоз (тучноклеточный лейкоз)
Выделяют 4 формы мастоцитоза
:
- кожный мастоцитоз
младенческого или раннего детского возраста, при котором кожные очаги разрешаются в пубертате, системные изменения, как правило, отсутствуют, а прогрессирование с развитием системной формы наступает крайне редко. - кожный мастоцитоз
подростков и взрослых с частыми системными поражениями, который часто сопровождается системными нарушениями, но они, как правило, не прогрессируют. Спонтанный регресс у взрослых, в отличие от детей, не описан. Иногда эта форма прогрессирует, переходит в системный мастоцитоз с прогрессирующим поражением внутренних органов; - системный мастоцитоз
; - злокачественный мастоцитоз
(тучноклеточная лейкемия) — очень редкая форма, характеризуется наличием цитологически злокачественных тучных клеток во многих органах и тканях, особенно в костях и периферической крови, с быстрым летальным исходом; обычно не сопровождается кожными проявлениями.
Более чем у половины больных мастоцитозом
жалобы ограничиваются поражением кожи. Около 1/3 пациентов жалуются на зуд, приступы покраснения кожи, пароксизмальной тахикардии, падения артериального давления, периодическое повышение температуры тела и тд. Эти симптомы обусловлены дегрануляцией тучных клеток и наблюдаются при распространенных формах мастоцитоза кожи или внутренних органов.
При мастопитозе
выделяют пять типов кожных поражений (причем первые два из них наблюдаются как у младенцев, так и у взрослых).
Макулопапулезный тип мастоцитоза
, представленный десятками или даже сотнями мелких красно-коричневых гиперпигментированных пятен и папул, которые после трения (проба Дарье-Унны) приобретают уртикароподобный характер, является наиболее частым.
Множественный узловатый тип мастоцитоза
представлен множественными плотными полушаровидными узлами розового, красного или желтого цвета, диаметром 0,5-1 см с гладкой поверхностью, иногда узлы сливаются в бляшки, феномен Дарье-Унны выражен слабо, особенно у взрослых.
Тип крупного солитарного узлa
, или мастоцитомы, проявляется узлом диаметром от 2-5 см. имеющим гладкую или сморщенную, как апельсиновая корка, поверхность и резиновую консистенцию. Изредка встречается до 3-4 узлов. Узлы возникают исключительно у младенцев, чаше в области шеи, туловища, предплечий. Тест Дарье—Унны положительный. Травматизация приводит к формированию на поверхности узла пузырьков, пустул или пузырей, а также к ощущению покалывания. Мастоцитомы обычно регрессируют спонтанно, при этом они западают и сглаживаются. В ряде случаев узлы ассоциируются с высыпаниями, характерными для макулопапулезного типа мастоцитоза.
Диффузный (эритродермический) тип мастоцитоза
всегда начинается в раннем детстве. Характеризуется крупными зудящими очагами желто-коричневой инфильтрации, обычно в подмышечных впадинах и межъягодичных складках. Очаги имеют неправильную форму, четкие границы, плотную (до деревянистой) консистенцию, на их поверхности легко возникают изъязвления, трещины, экскориации. Прогрессирование патологического процесса может привести к эритродермии. При этом кожные покровы приобретают тестоватую или плотную консистенцию, цвет их варьирует от розово-красного с желто-бурым оттенком до темно-коричневого. Тест Дарье-Унны положительный, причем даже легкая травматизация очага поражения приводит к возникновению пузырей, часто сопровождается интенсивным зудом. При преобладании в клинической картине пузырей говорят о буллезном мастоцитозе. Течение заболевания постепенно улучшается, прогрессирование в системный мастоцитоз происходит редко, смерть наступает лишь у младенцев в результате гистаминового шока.
Телеангиэктатический тип мастоцитоза
(тип стойкой пятнистой телеангиэктазии) — редкая форма мастоцитоза, встречается преимущественно у взрослых, главным образом у женщин. Проявляется распространенными коричневатокрасными пятнами различных очертаний, состоящими из ярких телеангиэктазии. располагающихся на пигментированном фоне. Отмечается небольшая склонность к появлению волдырей в местах трения или спонтанно. Чаше поражается кожа груди и конечностей. Характерен зуд. В ряде случаев возникает поражение костей и пептическая язва.
Системный мастоцитоз
характеризуется поражением внутренних органов в сочетании с кожным мастоцитозом или без него, встречается одинаково часто у мужчин и женщин. Наблюдается у 10% больных с кожными проявлениями мастоцитоза. При этом в большинстве случаев поражения кожи предшествуют признакам системного процесса. Изменения кожи при системном мастоцитозе представлены макулопапулезным, множественным узловатым или диффузным (эритродермическим) типами.
В процесс мастоцитоза
могут вовлекаться любые органы и системы. Наиболее часто — кости, печень, селезенка, лимфатические узлы, желудочно-кишечный тракт, ЦНС. 20-30% больных мастоцитозом имеют поражения костей, которые при рентгенологическом исследовании проявляются остеопорозом и остеосклерозом. Остеолитические изменения сопровождаются болевым синдромом. Около 1/4 поражений костей являются мастоцитомами, однако они нечасты у детей. Поражения печени проявляются асимптомными тучноклеточными инфильтратами и фиброзом с гепатомегалией и диффузным мастоцитозом.
Системный мастоцитоз
по течению может быть доброкачественным и злокачественным. К злокачественному мастоцитозу относятся тучноклеточный лейкоз, тучноклеточная саркома, варианты системного мастоцитоза, ассоциированные с лимфомами, солидными новообразованиями или злокачественными заболеваниями крови.