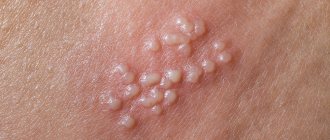
Когда слышишь слово «крапивница», сразу представляешь себе покраснение кожи, сыпь и неприятный зуд — так и хочется почесаться!.. Действительно, это заболевание (а точнее — целая группа заболеваний) не зря носит своё название. Его проявления очень похожи на последствия «укуса» крапивы.
Волдыри и покраснения могут локализироваться на различных частях тела — лице, руках, ногах, спине, шее и т. п., и после исчезновения они не оставляют никакого следа.
Крапивница может возникнуть внезапно у любого человека (согласно статистике, ей хотя бы единожды в жизни страдают от 10 до 35% населения планеты), но стоит ли её пугаться? Каковы её причины и как лечить это заболевание? Опасно ли оно? Давайте разбираться.
«Ах, я вся краснею!..» Но почему?
Крапивница, или крапивная лихорадка — заболевание, имеющее аллергический характер. Крапивница может быть как прямой реакцией на какой-либо аллерген, так и одним из проявлений широкого ряда болезней самого различного характера.
Крапивница не заразна, а потому не стоит опасаться людей, которых «осыпало» красными волдырями. Однако есть одно «но»…
Зачастую крапивница протекает совместно с отёком Квинке, что и является её самой опасной чертой. Дело в том, что этот отёк может распространиться на слизистую оболочку гортани, что без неотложной врачебной помощи способно привести к остановке дыхания и летальному исходу.
Крапивницу подразделяют на острую и хроническую.
Острая крапивная лихорадка
Возникает внезапно и длится недолго — от нескольких часов до пары недель. Причиной острой крапивницы могут стать аллергии на укусы насекомых, пищу или инфекцию, поразившую организм человека. Такая форма заболевания наиболее часто встречается у детей.
К причинам острой крапивницы можно отнести аллергические реакции на:
- пищевые продукты (самая частая причина развития болезни);
- лекарственные препараты;
- укусы насекомых (особенно пчёл и ос);
- погодные и физические условия (холод, жару, лучи солнца, вибрацию, изменение давления и т. п.);
- прочие вещества и материалы, способные выступать в роли аллергена (латекс, слюна животных).
Инфекционные заболевания также могут вызвать крапивницу в острой форме.
Специалисты отмечают, что иногда острая крапивная лихорадка переходит в хроническую, что требует более длительного и сложного лечения.
Хроническая крапивница
Как и следует из её названия, протекает продолжительно. Она может наблюдаться несколько месяцев. Причины такого вида болезни более серьёзны. Это и нарушения работы различных органов — печени, почек, желудочно-кишечного тракта, и хронические инфекции, и токсикоз беременных. Врачи утверждают, что хроническая крапивница является патологией аутоиммунного характера (так называется явление, когда организм принимает свои собственные клетки за чужеродные и начинает с ними бороться). Она поражает по большей части взрослых людей, особенно ей подвержены женщины.
Однако значительная часть заболеваний хронической крапивницей не имеет явно выявленной причины. Иными словами, эта патология до сих пор не раскрыла все свои секреты, и потому её опасность, выражающаяся в вероятности развития отёка Квинке и анафилактического шока, не снижается и по сей день.
Крапивница во время беременности
Беременные женщины страдают крапивницей довольно часто. Это связано с изменением гормонального фона, снижением иммунитета. Во время беременности увеличивается уровень эстрогенов, что может являться толчком для развития заболевания.
Признаки крапивницы:
- характерные высыпания (волдыри);
- зуд, сопровождающийся расчесами;
- бессонница и раздражительность.
Крапивница не поражает плод непосредственно, но досаждая женщине, заставляет ее нервничать. Кроме этого могут возникнуть осложнения или хроническая форма.
Крапивница и её лечение: не обойтись без врача!
Напомним, что, хотя сама крапивница безопасна и проходит бесследно, «спутник» этого заболевания — отёк Квинке — может привести к тяжёлым последствиям.
Именно поэтому стоит с максимальной внимательностью отнестись к первым же признакам крапивной лихорадки и обратиться к доктору, который установит причины болезни и даст необходимые рекомендации. Особенно это важно, если сыпь проявляется у детей.
При проявлении симптомов анафилактического шока (затруднение дыхания и глотания, у женщин — спазмы и боль в области матки) необходимо незамедлительно вызвать скорую помощь.
Чтобы определить природу патологии, аллерголог-иммунолог осмотрит пациента и проведет необходимые тесты и анализы на аллергены.
Сделав выводы о причинах крапивницы, доктор приступит к лечению. Больным острой формой крапивной лихорадки прописывают антигистаминные препараты, а пациенты, страдающие хронической крапивницей, принимают ещё и иммуномодуляторы.
Важно помнить, что процесс лечения будет достаточно длительным, но наиболее эффективным он окажется при соблюдении правильного режима жизни: нужно удалить всё, что способно вызвать аллергическую реакцию, придерживаться диеты, рекомендованной врачом, отказаться от курения и приёма алкоголя.
Ни в коем случае не принимайте антигистаминные препараты без предписания специалиста. Этим вы можете только навредить себе и своему организму.
Причины крапивницы у беременных
Причины развития крапивницы у беременных те же, что и у остальных пациентов. Чаще всего возникает аллергическая форма, когда аллергенами являются продукты, химические вещества, яд от укусов насекомых. Также крапивница может быть следствием:
- патологий печени;
- аутоиммунных воспалений (отторжение собственных тканей);
- наличия паразитов: глистов, лямблий;
- заболеваний эндокринной системы;
- женских болезней;
- прочих внутренних заболеваний.
При проявлении признаков крапивницы нужно немедленно обратиться к специалисту венеродерматологу, либо к аллергологу. После подтверждения диагноза может понадобиться консультация других специалистов.
Качество жизни больных с хронической крапивницей
Больным хронической крапивницей в ходе одного из клинических исследований задали вопрос: что является худшим симптомом вашего заболевания [17]? Большинство пациентов дали более одного ответа на поставленный вопрос, из них 59% отметили в качестве худшего симптома крапивницы наличие отечности, 42% — зуда, 22% — боли. Кроме того, 22% больных отметили такие симптомы заболевания, как чувство усталости, раздражительности, слабости или чувство потери контроля над своей жизнью. В 20% случаев пациентов весьма беспокоила непредсказуемость развития очередного обострения крапивницы, в 18% случаев проблемами для больных были социальные ограничения, в 13% — чувство неловкости, в 7% — затруднения в выполнении работы, в 7% — ограничение потребления еды или ношения одежды, в 5% — нежелательные побочные эффекты лекарственных средств, в 3,6% — невозможность расслабиться и отдохнуть.
Больные с хронической крапивницей испытывают широкий спектр негативных эмоций. Так, большинство из них страдают от неспецифической тревоги и испытывают опасения, что в их случае крапивница вызвана другим, более серьезным заболеванием. Помимо тревоги, больные крапивницей страдают от гневливости и депрессии. Им трудно бывает справиться с эмоциями, в связи с тем, что они не смогли должным образом определить, выразить и передать свои чувства, т.е. страдали алекситимией [18]. При этом выраженность указанных симптомов напрямую коррелирует с выраженностью зуда.
Следует также отметить, что больные хронической крапивницей часто страдают сопутствующей психиатрической патологией — коморбидные психические заболевания выявлены у 34,5% больных крапивницей: в общей популяции у 25%, среди больных псориазом у 26% [18]. Чаще всего у больных хронической крапивницей наблюдались сопутствующие тревожные (30%), а также депрессивные (17%) и соматоформные (17%) расстройства. Агорафобия является наиболее частым (15%) проявлением тревоги [19].
Внутрипеченочный холестаз беременных
Определение.
Внутрипеченочный холестаз беременных (ВХБ, синдром внутрипеченочного холестаза беременных, акушерский холестаз, идиопатическая желтуха беременных) — это один из специфических дерматозов беременных (СДБ), который характеризуется повышением уровня аминотрансфераз и желчных кислот (≥10 μmol/l) в сыворотке крови, развитием интенсивного зуда (такая интенсивность для других СДБ не типична) в конце беременности (у 80% больных — во II—III триместре), преимущественно вторичным повреждением кожи (встречаются экскориации и т.д.), спонтанным и быстрым (от 2 дней до 3 нед) регрессом клинической симптоматики после родов и, наконец, не всегда благоприятным исходом для плода [1—5].
В 1883 г. заболевание впервые было описано Ф. Алфелдом [6].
Эпидемиология.
ВХБ является относительно распространенной причиной печеночных нарушений во время беременности. В Центральной и Западной Европе, в Северной Америке заболеваемость ВХБ составляет 0,4—1,0%, в скандинавских и балтийских странах — до 3%, а в Чили и Боливии 5—28% (возможно, это обусловлено гастрономическими пристрастиями местных жителей) [7, 8]. В отличие от полиморфной сыпи беременных (ПСБ), ВХБ во время следующих беременностей повторяется [1, 8].
ВХБ чаще наблюдается в холодное время года [7].
Этиопатогенез.
О генетической предрасположенности к развитию ВХБ свидетельствуют отягощенный семейный анамнез (у 50% больных), этнические и географические различия, наличие антигенов гистосовместимости HLA-A31 и HLA-B8 (положительная коррелятивная связь), мутации генов АВС-В4 на 7-й хромосоме (кодирует белок MDR-3; нарушение деятельности транспортных белков, фосфолипидов, желчеобразования и так далее), ABC-B11 на 2-й хромосоме (кодирует белок BSEP; изменения так называемой помпы экспорта солей желчных кислот), ATP-8-B1 на 18-й хромосоме (кодирует белок FIC1; незначимая роль) [4, 9—11, 33].
Заслуживает внимания роль эндокринных факторов. ВХБ чаще всего наблюдается в последнем триместре беременности (концентрация эстрогенов достигает максимума), при двухплодных или трехплодных беременностях (концентрация эстрогенов бывает более высокой, чем при одноплодной беременности), а также у лиц, принимавших до беременности гормональные (эстрогенные) контрацептивные препараты (ВХБ в соответствующем контексте, рассматривается как гиперергический ответ организма на повышенное содержание эстрогенов). В дальнейшем развиваются холестатические эффекты половых гормонов и их метаболитов. Нельзя забывать также и о роли прогестерона (гиперпрогестеронемия), селена (понижение концентрации селена приводит к холестазу, и наоборот) и прочих [1, 4, 12, 13].
Под воздействием вышеуказанных факторов в сыворотке крови беременных содержание желчных кислот увеличивается, они поступают в кровь плода (у беременных возникает сильный зуд, нарушается маточно-плацентарный кровоток — развивается острая кислородная недостаточность, угнетается сердечная деятельность плода и т. д.).
Клиника.
Главным симптомом ВХБ является сильный зуд ладоней и подошв, который обычно возникает без каких-либо предвестников после 30 нед беременности, стремительно прогрессирует и становится невыносимым, оказывая сильное психотравмирующее воздействие и приводя к развитию различных нозогений (например, бессонницы, депрессивных реакций, суицидального поведения) [4, 14].
Со временем зуд распространяется на другие участки (разгибательные поверхности конечностей, ягодицы, живот) и охватывает все тело. Он иногда ослабляется, но затем усиливается и становится непрерывным и нестерпимым, продолжаясь до конца беременности. Обычно сразу же после родов зуд исчезает.
Зуд не обусловлен первичным поражением кожи — она поражается вторично (возникают экскориации, эритематозно-папулезные элементы, и зуд усугубляется) [7].
Только у 10—20% больных через несколько недель после дебюта болезни параллельно с зудом развивается желтуха (иногда предшествуя появлению зуда), но состояние больных от этого сильно не изменяется, так как уровень билирубина не повышается более 100 μmol/L (не является критическим значением: не возникают такие осложнения, как билирубиновая энцефалопатия и так далее) [14—16].
Иногда наблюдаемые мальабсорбционный синдром и стеаторея (результат нарушения процессов расщепления и утилизации жиров) приводят к нарушению всасывания различных питательных веществ в тонкой кишке, например жирорастворимого витамина К (необходим для синтеза факторов протромбинового комплекса), что в свою очередь приводит к увеличению протромбинового времени (гипокоагуляция, внутриматочные и послеродовые кровотечения) [1, 14, 17, 18].
В последующем у женщин, перенесших ВХБ при беременности, увеличивается риск развития гепатобилиарной патологии (например, желчнокаменной болезни, холецистита) [19].
При следующих беременностях или при применении гормональных контрацептивных средств процесс рецидивирует.
Лабораторная диагностика
. Самыми чувствительными
биохимическими показателями
для диагностики ВХБ являются повышение уровня желчных кислот (более чем в 10—100 раз) и активности аминотрансфераз (в 2—10 раз) в сыворотке крови [1, 15, 20, 21]. Однако следует учесть, что уровень желчных кислот у здоровых беременных в конце беременности так или иначе повышается, превышая пределы нормы (0—6 μmol/l), но не более чем в 2 раза, что не корректно отнести к патологии (бессимптомная гиперхоланемия) [1, 22—24].
Патогистологические
изменения при ВХБ не специфичны. Результаты
иммуноморфологических
методов исследования (прямой и непрямой реакции иммунофлюоресценции) при ВХБ отрицательны.
Лечение.
Целью медикаментозного лечения ВХБ является улучшение состояния матери (устранение зуда путем снижения уровня желчных кислот в сыворотке крови, донашивание беременности, повышение качества жизни и т. д.) и уменьшение риска развития патологии у плода (улучшение медицинского прогноза здоровья плода). В этом контексте урсодезоксихолевая кислота (USCA, Урсофальк) является самым эффективным средством (антигистаминные, снотворные, гормональные и другие средства менее эффективны). Нередко прибегают также к стимуляции родов (в период 37—38-й недели беременности, так как мертворождения часто наблюдаются именно на этих сроках или позже) [1, 4, 15, 25—31].
Течение и прогноз.
ВХБ в группе СДБ считается заболеванием, представляющим максимальную, хотя и контролируемую, опасность как для матери, так и для плода. Тем не менее для ВХБ более важным считается не зуд у матери, возможность развития внутриматочных и послеродовых кровотечений (особенно при желтухе и/или К-витаминной недостаточности), а возможные осложнения у плода. При ВХБ весьма часто наблюдаются преждевременные роды (19—60%), внутриутробная гипоксия (22—41%), брадикардия (14%), мертворождения (0,4—4,1%) и т. д. Вероятность этих осложнений увеличивается, особенно когда в сыворотке крови матери концентрация желчных кислот превышает 40 μmol/l [1, 4, 5, 20].
Как в сыворотке крови больных ВХБ, так и в крови пуповины и в амниотической жидкости плода концентрация общих желчных кислот бывает очень высокой, что приводит к патологическим изменениям сурфактанта легочной ткани плода с соответствующими последствиями [32].
Наблюдается также положительная корреляционная связь между высоким уровнем общих желчных кислот в сыворотке крови крыс-матерей и новорожденных крыс, возможностью развития патологических изменений в легких и большим риском мертворождения (экспериментальная дерматология) [3].
Таким образом, ранняя диагностика ВХБ, назначение специфического лечения и постоянное акушерско-гинекологическое наблюдение важны для правильного выбора медицинской тактики и стратегии при ведении больных.
Атопическая сыпь беременных
Определение.
Атопическая сыпь беременных (АСБ, пруриго беременных, зудящий фолликулит беременных, экзема беременных) — это доброкачественный, наиболее часто встречающийся (у 50% больных) СДБ, который возникает в первые месяцы беременности (в 75% случаев — в I триместре) у лиц с предрасположенностью к атопии, проявляющееся везикулезными или папулезными элементами. АСБ во время последующих беременностей, как правило, рецидивирует [34, 35].
Патогенез.
В настоящее время в патогенезе АСБ доминирующей версией является нарушение соотношения и дисбаланс между Th1— и Th2-лимфоцитами, в результате чего выработка Th1-цитокинов (ИЛ-2, γ-интерферон, ИЛ-12) ингибируется, а Th2-цитокинов (ИЛ-4, ИЛ-10), наоборот, стимулируется [36].
Клиника.
АСБ подразделяется на два вида — интринсинг (внутренний, IgE-неассоциированный, неаллергический, атопиформный дерматит) и экстринсинг (внешний, IgE-ассоциированный, аллергический), однако вопрос такого деления оспаривается [37].
АСБ у 80% больных впервые возникает во время беременности (только в этом случае сыпь относят к СДБ). У 20% больных обостряется уже существующий атопический дерматит (возможно, с детства заболевание находится в стадии ремиссии).
Процесс в 65—70% случаев проявляется в виде диффузной экземы (так называемый IgE-ассоциированный тип АСБ), располагаясь в излюбленных местах атопического дерматита (лицо, шея, область декольте, сгибательные поверхности конечностей), а в 30—35% случаев маленькими эритематозными (на теле и конечностях) и лихеноидными (на голенях и ладонях) папулами [38]. Часто встречаются также другие характерные стигмы атопического дерматита (выраженная сухость кожи, дермографизм ладоней, фолликулярный кератоз, белый лишай и так далее) [4, 35, 37, 39].
Лабораторная диагностика.
Патогистологические изменения при ВХБ не специфичны. Результаты
иммуноморфологических
методов исследования (прямой и непрямой реакции иммунофлюоресценции) при АСБ отрицательны. В крови у 20—70% больных выявляется большая концентрация IgE [34].
Лечение.
Часто применяются местные увлажняющие средства (содержащие 3—10% мочевины) и противозудные (ментол, полидоканол и другие) препараты. Для предотвращения дополнительной сухости кожи можно применять мягкие нещелочные синтетические моющие средства (заменяющие липиды кожи), масляные растворы для душа и т. д.
Весьма эффективны местные кортикостероидные препараты. На кожу лица и складок наносят среднеактивные, а на остальные участки тела — «сильные» кортикостероидные средства (следует избегать «сверхсильных» кортикостероидных средств) [40—42].
В тяжелых случаях назначаются системные негалогеновые кортикостероидные препараты. Ввиду того, что кортизол, преднизон и преднизолон в плаценте деактивируются (в отличие от бетаметазона и дексаметазона), преднизолон во время беременности считается препаратом выбора. Дозировка зависит от характера течения беременности и степени тяжести АСБ. Начальная доза преднизолона составляет 0,5—2 мг/кг/сут (при необходимости дозу повышают, однако в I триместре беременности она не должна превышать 10—15 мг/сут, так как увеличивается вероятность развития у ребенка заячьей губы и волчьей пасти) [40—42].
Во избежание побочных явлений продолжительность кортикостероидной терапии не должна превышать 1 мес. Если курс продлевается, то рост плода необходимо контролировать с помощью УЗИ и не забывать о возможности развития у новорожденного недостаточности надпочечников.
Назначаются также антигистаминные препараты (желательно только в I триместре беременности) как первого (диметинден, клемастин, фенирамин и др.; большой опыт применения), так и второго поколения (лоратадин, цетиризин и др.; отсутствие выраженного седативного эффекта), светолечение (UVB-терапия в сложных случаях на ранних сроках беременности является дополнительным, безопасным и эффективным инструментом) и т. д. [41, 42].
Течение и прогноз.
Прогноз АСБ у матери благоприятный, однако заболевание снова может рецидивировать во время последующих беременностей.
Здоровье плода также находится вне зоны опасности, хотя в дальнейшем у детей могут наблюдаться признаки атопического дерматита.