Лишай(микоз) — инфекционное заболевание кожного покрова человека. Появляется в результате попадания на кожу микроспор разнообразных видов грибков. Ошибочно считать, что плоский лишай — это исключительно детское заболевание. Взрослые подвержены ему не меньше, чем дети.
Основные факторы, которые влияют на появление лишая — посещение мест массового скопления людей со средой повышенной влажности, например, бассейны, сауны, бани, спортивные залы. Также часто переносчиками инфекций являются домашние и уличные животные. Нередко к заражению кожи у человека лишаем могут способствовать патологии щитовидной железы, сахарный диабет, гормональные сбои в организме.
Что такое отрубевидный лишай
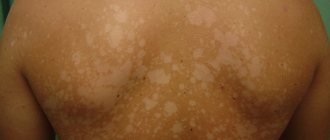
Отрубевидный, или разноцветный лишай — это хроническая болезнь кожи, имеющая грибковую природу. Проявляется в виде специфически пигментированных пятен различного размера и оттенка, без признаков воспаления. Чаще всего зоны, пораженные отрубевидным лишаем, располагаются на теле (спине, животе, шее, плечах) и волосистой части головы. Наиболее подвержены заболеванию представители обоих полов в молодом возрасте, наименее — дети младше 7 лет.
Внешние проявления болезни обычно не вызывают беспокойства, поэтому часто воспринимаются, как безобидные косметические дефекты. По этой причине патология становится хронической: пятна периодически появляются, затем исчезают, а спустя некоторое время под воздействием провоцирующих факторов болезнь снова обостряется.
Эффективными мазками «убиваем» грибок
Если выбирать среди множества противогрибковых препаратов, широко представленных на современном российском рынке, то предпочтение следует отдавать тем из них, которые, во-первых, способны накапливаться именно в тех слоях кожи, где развивается грибковый процесс, а во-вторых, не проникают в те слои, где жизнедеятельность грибов невозможна. Обычно лечение разноцветного лишая проводят местными препаратами, а в тяжелых случаях с применением системных антимикотиков, которые позволяют существенно сократить сроки лечения и предотвратить частоту развития рецидивов. Но всегда надо помнить о том, что если Вы нашли у себя признаки заболевания, ни в коем случае не пытайтесь лечиться самостоятельно, а сразу идите к доктору, который с точностью определит Ваш диагноз и назначит Вам верное лечение.
Симптомы заболевания
При заражении отрубевидным лишаем возбудители болезни размножаются в поверхностных слоях кожи, нарушая нормальную работу клеток. В первую очередь страдают меланоциты, отвечающие за выработку пигмента меланина, благодаря которому кожные покровы и имеют ту или иную окраску. А значит, под воздействием патогенных микроорганизмов пораженные участки приобретают нехарактерный, болезненный оттенок. Отсюда и второе название отрубевидного лишая — разноцветный.
К основным симптомам отрубевидного лишая относятся:
- Пятна желтого, кофейного, алого или темно-бурого оттенков, расположенные преимущественно на спине, голове и шее, плечах и животе. У детей они также появляются на конечностях, в подмышечных впадинах и на волосистой части головы. Пораженные участки могут быть разных размеров, но обычно их величина не превышает 1 см. В дальнейшем пятна сливаются между собой, образуя существенные по величине участки пораженной кожи.
- Отсутствие признаков воспаления в виде красноты, отеков, гиперемии и болезненности при прикосновении.
- Выраженное шелушение кожных покровов на зараженных участках, усиливающееся при прикосновении.
- Отсутствие загара на пораженных областях.
Для отрубевидного лишая не характерны зуд и неприятные ощущения, поэтому проявления болезни пациенты часто ошибочно принимают за незначительные косметические дефекты, откладывая визит к врачу и полноценное лечение.
Зудеть и чесать такие пятна начинают только в случае присоединения вторичной инфекции.
Публикации
Разноцветный (отрубевидный) лишай (Tinea versicolor) относится к микотическим инфекциям кожи, характеризуется повсеместным распространением, хроническим рецидивирующим течением. Заболеванием поражено 10% населения. В жарких странах разноцветный лишай встречается чаще.
В средних широтах большинство случаев заболевания приходится на летний период. Чаще болеют взрослые и молодые люди; у детей и пожилых заболевание встречается редко. Передача возбудителя от больного или носителя: например, через общую постель или одежду (белье), возможна, однако, в большинстве случаев источник инфекции эндогенный. Поэтому разноцветный лишай не считается контагиозным заболеванием. Предрасполагающими состояниеми некоторые авторы считают ятрогенные иммунодефициты, беременность, гормональную контрацепцию. Не исключена наследственная предрасположенность к заболеванию.
В международной классификации болезней (МКБ-10) разноцветный лишай внесен в раздел «Другие поверхностные микозы» (В36.0) и имеет код В36.1. Его возбудителями являются условно-патогенные несовершенные дрожжевые липофильные грибы. В последние годы возбудители разноцветного лишая отнесены к роду Malassezia [2,4]. В настоящее время род Malassezia насчитывает 9 описанных видов грибов, среди которых основными возбудителями разноцветного лишая считаются М. globosa, M. sympodialis, M. sloolliae |6, 7|. Грибы рода Malassezia — несовершенные дрожжевые грибы, базидиомицеты. Общая характеристика большинства видов Malassezia — липофильность: (потребность в источнике липидов для роста). Malassezia отличаются полиморфизмом, заключающимся в различной форме клетки (круглая или овальная) у представителей одного рода и даже вида, и способностью к образованию мицелиальных форм.
Заболевание начинается с появления небольших, с четким краем, пятен, или слегка приподнятых над поверхностью кожи папул. Мелкие пятна часто располагаются вокруг волосяных фолликулов. Цвет пятен от желтовато-розового до коричневого разных оттенков. Пятна нередко сливаются, образуя крупные очаги с фестончатыми краями. На поверхности пятен можно заметить нежное «отрубевидное» шелушение. Шелушение усиливается при поскабливании (симптом стружки, или «удара ногтем» Бенье). Цвет пятен отличается от цвета окружающей кожи: у людей со светлой кожей очаги поражения выглядят темнее, у смуглых или загорелых — светлее, депигментированы (псевдолейкодерма, pityriasis versicolor alba). У одного и того же пациента могут присутствовать как гиперпигментированные, так и гипопигментированные пятна. Цвет пятен в основном определяется воздействием ультрафиолетового облучения: в отличие от цвета окружающей кожи, он не меняется после загара. В редких случаях встречаются воспалительные, с эритемой и небольшой инфильтрацией, очаги. Типичная локализация поражений при разноцветном лишае — богатые сальными железами области тела: грудь, спина, шея, плечи. Реже вовлекаются подмышечные, паховые области, предплечья и голени. В тропическом климате чаще наблюдаются поражения лица, живота, волосистой части головы. Обратной (tinea versicolor inversa) формой называют поражение крупных, обычно паховых, складок. Волосы и ногти не поражаются. Изменения на коже, как правило, не сопровождаются субъективными ощущениями. Для заболевания характерно многолетнее рецидивирующее течение.
Разнообразие клинических проявлений затрудняет своевременную диагностику микоза [6]. Многолетнее рецидивирующее течение, значительная обсемененность кожного покрова и волосистой части головы возбудителями, внедрение их в сально-волосяные фолликулы обусловливают определенные трудности лечения больных разноцветным лишаем [1]. До последнего времени в лечении широко применяются кератолитические средства, обладающие низкой противогрибковой активностью, неудобные в использовании и не снижающие количества рецидивов заболевания.
Н.В. Кунгуров и соавт. разработали алгоритм ведения больных разноцветным лишаем. При выявлении у пациентов на коже в типичных локализациях (богатых сальными железами областях) — пятен округлой или овальной формы, не воспалительного характера, не возвышающихся над поверхностью кожи, с чёткими границами, фестончатыми краями, различной окраски (от желтовато-розовой, светло-коричневой до коричневой) и нежным отрубевидным шелушением на поверхности с целью диагностики проводится проба Бальзера (при смазывании очагов спиртовыми растворами йода или анилиновых красителей пораженная кожа окрашивается значительно ярче, чем здоровая), и выявляется симптом «стружки» — при осторожном поскабливании пятна едва заметное нежное отрубевидное шелушение усиливается, что обусловлено разрыхлением рогового слоя эпидермиса.
Осуществляется осмотр кожи туловища и конечностей под лампой Вуда с целью выявления авизуальных, атипичных форм заболевания. Очаги поражения, занимающие по площади до 18%, относятся к ограниченным (локализованным) формам, более 18% — к распространенным. Эритематозно-сквамозная форма (наиболее типичная) регистрируется в 98,5% случаев и характеризуется вышеописанными клиническими проявлениями. Фолликулярный вариант, встречающийся у 7% больных, отличается появлением перифолликулярных папул или пустул желтоватой окраски, расположенных на эритематозном фоне, при этом в середине пятен отчетливо видны, точкообразные фолликулярные отверстия. При инвертном варианте (3,5%) клинического течения очаги поражения локализуются в пахово-бедренных складках, в области лобка, на бедрах и голенях. Реже высыпания разноцветного лишая возвышаются над кожей и на ощупь создают впечатление узелков величиной с чечевицу или меньше, расположенных группами (псевдопапулезная форма). Определенные трудности при постановке предварительного клинического диагноза возникают при наличии гипопигментированных очагов на кожном покрове, появляющихся на месте типичных пятен разноцветного лишая, как правило, после облучения ультрафиолетовыми лучами или инсоляции. Дифференциальную диагностику проводят с такими заболеваниями, как розовый лишай Жибера, сифилис (первичный и вторичный), себорейный дерматит, хлоазма, витилиго, а также с другими диспигментациями кожи.
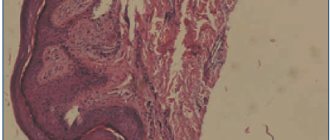
После постановки предварительного клинического диагноза разноцветного лишая с учетом варианта течения и распространенности процесса его подтверждают лабораторно. При микроскопическом исследовании чешуйки рогового слоя эпидермиса кожи, полученные методом соскоба скальпелем с очагов поражения, обрабатывают 20% раствором гидроксида калия и после 30 мин экспозиции подвергают микроскопическому исследованию. В препарате видны короткие, слегка изогнутые, септированные, толстые нити псевдомицелия и круглые споры с двухконтурной оболочкой, располагающиеся гроздьями и поодиночке.
Для реализации патогенных свойств гриба, его трансформации из непатогенной формы бластоспоры в патогенную мицелиальпую необходимы определенные условия, поэтому необходимо установить факторы, способствующие возникновению и распространению грибковой инфекции, анализируя анамнестические данные, назначая консультации и обследования у специалистов. Патология желудочно-кишечного тракта, дисфункции эндокринной системы, заболевания и функциональные нарушения сердечно-сосудистой системы, себорейные процессы, очаги острой и хронической инфекции — эти состояния прямо или косвенно способствуют гипергидрозу, следствием которого являются изменение физико-химических свойств пота и кожного сала (в сторону усиления щелочной реакции), уменьшение скорости физиологического шелушения рогового слоя или его разрыхление, что способствует распространению колоний грибов [3].
Выбор тактики лечения зависит от давности, распространенности и формы грибкового процесса, выявленных сопутствующих заболеваний.
Большинство случаев разноцветного лишая поддается лечению наружными средствами. Больным с ограниченной формой разноцветного лишая (грибковый процесс занимает менее 18% площади кожи тела), давность заболевания у которых не более 2 лет, ранее не лечившихся, а также пациентам с распространенным кератомикозом (площадь поражения более 18%), имеющим абсолютные противопоказания к применению системных антимикотиков, рекомендуется одно из наружных антимикотических лекарственных средств. Использование наружных форм, позволяющих охватывать значительную поверхность тела, имеет немалое значение при лечении разноцветного лишая. Даже при поражении в виде отдельных небольших очагов, рекомендуется обработать все области, где обычно развивается разноцветный лишай. Шампунь применяют один раз в день в течение 5 дней.
Другие имидазольные антимикотики в форме кремов (Фунгазол «Фармакар») используют 2 раза день в течение не менее 2 нед. Перспективно использование современных противогрибковых аэрозолей.
Для разноцветного лишая характерны рецидивы после лечения. Как правило, через год после излечения рецидив отмечается у каждого второго пациента, а в течение двух лет — почти у всех. Для снижения вероятности рецидивов рекомендуется более продолжительное лечение и обработка больших поверхностей. При частых рецидивах назначают системные антимикотики, производные азолов. Системные антимикотики назначают следующим группам пациентов: с распространенностью грибкового процесса более 18% площади кожи; с ограниченными формами (менее 18% площади кожи), с давностью заболевания более 2 лет, с рецидивами после лечения; с фолликулярным и псевдопапулезным клиническими вариантами течения кератомикоза независимо от площади поражения; с молниеносной формой течения грибкового процесса.
Итраконазол (Микотрокс «Фармакар») – антимикотик с наиболее широким спектром действия, эффективен и при лечении разноцветного лишая. Его назначают по 200 мг/сут, в течение 1 недели. Флуконазол (Дифлокс «Фармакар») назначается однократно по 400 мг/сут. Эти же препараты при однократном или кратковременном применении могут быть использованы для профилактики рецидивов.
Под нашим наблюдением находились 24 пациента с распространенной формой разноцветного лишая, которые неоднократно лечились наружными противогрибковыми препаратами. Для лечения этих больных мы выбрали препарат итраконазол (Микотрокс), который назначали по 100 мг 2 раза в сутки в течение 1 недели. Все пациенты проводимую терапию переносили хорошо, появления побочных эффектов и случаев негативного отношения пациентов к лечению не отмечено. Критериями достижения полного клинико-лабораторного выздоровления являются отсутствие высыпаний на коже, отрицательные специфические клинические пробы, отсутствие мицелия грибов при микроскопии.
Таким образом, несмотря на то, что разноцветный лишай — весьма распространенное заболевание, нередко оно вызывает трудности в диагностике и в терапии, особенно рецидивирующих форм. Применение современного системного антимикотика Микотрокс помогает разрешить эту проблему и улучшить качество жизни пациентов.
ЛИТЕРАТУРА:
- Брагина Е. Е., Новоселов А. Ю., Степанова Ж. В. // Эстет. мед. — 2002. — Т. I, № 5. — С. 447-453.
- Дмитриев Г. А., Грамматикова Н. Э., Бибикова М. В. и др. // Вестн. дерматол. — 2002. — № 2. — С. 7-9.
- Кунгуров Н.В., Скурихина М.Е., Будумян Т.М. и др. //Рос.журн.дерматовенерол.- 2004. — №4. – С.49-51.
- Новоселов А. Ю., Брагина Е. Е., Степанова Ж. В. // Иммунопатол., аллергол., инфектол. — 2000. — № 4. — С. 95- 98.
- Потекаев II. П. // Рос. Журн. дерматовенерол. — 2001. — № 3. — С. 9-10.
- Сергеев Л. Ю., Сергеев Ю. В. Грибковые инфекции: Руководство для врачей. — М., 2003. — 440 с.
- Crespo Е, Ojeda М., Vera. A. et al. // JEADV. — 2000. -Vol. 14. — Р. 47.
Е.А.Левончук
Медицинские новости, 2007 №13
Причины развития
Разноцветныйлишай — это разновидность грибковых поражений кожи, из-за которых страдают роговой слой эпидермиса и волосяныефолликулы. Его возбудителями являются два вида грибов, причем заражение возможно только при длительном и близком контакте с больным. И в этом случае большую роль играют провоцирующие факторы. К ним относятся:
- ослабление иммунитета;
- гипергидроз;
- нарушение работы сальных желез;
- заболевания эндокринной системы (ожирение, сахарный диабет, синдром Иценко-Кушинга и т. д.);
- гормональный дисбаланс на фоне беременности, менопаузы или приемагормоносодержащих препаратов;
- вегето-сосудистая дистония;
- злоупотребление антибактериальными средствами личной гигиены;
- избыточное воздействие ультрафиолетовых лучей (интенсивный загар, частое посещение солярия) и регулярный перегрев тела.
Примечательно, что пациенты с отрубевидным лишаем старше 60 лет встречаются крайне редко. Это связано с естественными возрастными изменениями кожи, которые делают их менее восприимчивыми к возбудителям болезни.
У детей младше 10 лет основными причинами заражения отрубевидным лишаем являются пренебрежение правилами личной гигиены или неверный уход за кожей. В этом возрасте при сохранных защитных функциях кожных покровов организм самостоятельно справляется с атакующими его патогенными микроорганизмами, поэтому развитие болезни не происходит. Но ближе к подростковому возрасту, когда начинаются гормональные перестройки, восприимчивость организма к бактериям, вирусам и грибкам увеличивается, поэтому дети старше 10 лет заражаются разноцветным лишаем наравне со взрослыми.
Грибок любит жару и влагу
Отрубевидный лишай – заболевание, распространенное повсеместно, но чаще оно встречается в тех странах, где повышены температура и влажность воздуха. Болеют лица молодого возраста, заболевание регистрируется и у детей. Риск возникновения разноцветного лишая возрастает у людей, страдающих повышенной потливостью, определенным химическим составом пота, благоприятной для возбудителя рH кожи, с сопутствующими заболеваниями: эндокринными нарушениями, хроническими заболеваними желудочно-кишечного тракта, а также иммунодефицитом. В последние годы клинически установлена генетическая предрасположенность к развитию разноцветного лишая. Нередко это заболевание развивается на фоне туберкулеза легких, лимфогранулематоза, так как эти болезни зачастую сопровождаются повышенной потливостью. Передача возбудителя от больного разноцветным лишаем или носителя, например, в общей постели, или через общие с ним одежду или белье, в принципе, возможна. Однако большинство людей является носителями тех же самых грибков, находящихся на коже (на участках, богатых сальными железами) и не вызывающих заболевания.
Лечение отрубевидного лишая
Диагноз «отрубевидный лишай» ставится пациенту после осмотра врача-дерматолога и проведения дерматоскопии. Дополнительно можетбыть использована йодовая проба и лабораторное исследование соскоба.
Лечение отрубевидного лишаяпроводится амбулаторно вплоть до полного исчезновения симптомов болезни. Если меры были приняты вовремя, пациенту назначается местная терапия с применением противогрибковых мазей и специальных средств для отшелушивания омертвевших клеток.
Дополнительно используются иммуномодуляторы, витаминные комплексы, противогрибковые шампуни и антигистаминные препараты, если пациента беспокоит зуд. В наиболее запущенных случаях назначаются антимикотические средства для приема внутрь. Кроме этого, чтобы избежать рецидива болезни и инфицирования окружающих, проводится обработка дезинфицирующими составами одежды и постельного белья пациента.
Также большую роль играет профилактика заболевания. Предупредить развитие болезни помогут:
- своевременное решение проблемы гипергидроза (использование лечебных дезодорантов, кремов, присыпок, соблюдение правил личной гигиены, частая смена белья и пр.);
- применение качественного мыла и средств для ухода за кожей;
- регулярные водные процедуры;
- ношение одежды из натуральных, гипоаллергенных материалов;
- избегание стрессов;
- сбалансированное, богатое витаминами и микроэлементами питание.
Также специалисты рекомендуют избегать перегрева тела и вовремя обращаться за консультацией к косметологам и дерматологам, чтобы выявить проблему и начать грамотное лечение.
Рецидивы
Разноцветный лишай часто возвращается после лечения, особенно летом или во время отпуска в теплых и влажных странах. Пациент может уменьшить эту вероятность, регулярно используя противогрибковые шампуни в качестве профилактики. Например, применение шампуня один раз в день в течение нескольких дней перед отпуском может помочь предотвратить рецидив разноцветного лишая.
Если после лечения у пациента снова разовьется разноцветный лишай, он может попробовать лечить его самостоятельно противогрибковым шампунем или обратиться к терапевту за советом и другими методами лечения. Если у больного частые и тяжелые эпизоды разноцветного лишая, терапевт может рассмотреть возможность назначения противогрибковых таблеток несколько раз в месяц, чтобы предотвратить повторение состояния и порекомендует консультацию дерматолога.
Что такое эритразма
Эритразма — это хроническое бактериальное заболевание, затрагивающее слой эпидермиса в глубоких складках кожи. Отличается продолжительным течением — в некоторых случаях симптомы развиваются не менее 10 лет, не доставляя пациенту существенного дискомфорта. По клинической картине эритразма схожа с грибковым поражением кожи, но современная дерматология относит ее к группе псевдомикозов.
В развитии заболевания выделяют следующие основные стадии:
- Прогрессирование. На коже появляются первые характерные пятна, их размер медленно увеличивается, развиваются дополнительные симптомы. В отдельных случаях присоединяются вторичные инфекции. Пятна постепенно сливаются друг с другом, образуя обширные участки поражения.
- Стабилизация. Новые пятна не появляются, а уже имеющиеся останавливаются в росте. Начинается шелушение кожи. Эта стадия обычно связана с изменением внешних условий, например, похолоданием, во время которого интенсивность потоотделения снижается, и состояние кожи стабилизируется.
- Обострение, или рецидив. Обычно связано с началом теплого времени года. Но в случае затяжной эритразмы болезнь постоянно развивается волнообразно, и после небольшого спада ее симптомы снова активно проявляются.
- Ремиссия. Наступает при благоприятном микроклимате, соблюдении профилактических мер и правильном уходе за кожей. Цвет пораженных зон постепенно приходит в норму, исчезают зуд и шелушение, кожные покровы восстанавливаются.
Без своевременного, грамотно подобранного лечения эритразма может привести к развитию серьезных осложнений.
Например, спровоцировать у пациентов с сахарным диабетом или ожирением экзему и присоединение вторичной инфекции. Также течение болезни усугубляют повышенная влажность и загрязненность пораженных участков. В результате ее типичные симптомы осложняются жжением, зудом и болевыми ощущениями.
Можно ли применять Флуконазол при грудном вскармливании и беременности?
Следует избегать применение препарата при беременности, исключение составляют тяжелые или угрожающие жизни системные грибковые инфекции, когда ожидаемая польза терапии для матери превышает возможный риск для плода.
Также нужно использовать надежные методы контрацепции женщинам детородного возраста в период лечения препаратом Флуконазол и как минимум неделю после принятия последней дозы. Поскольку, есть информация о случаях самопроизвольного аборта и появления врожденных патологий у детей, чьи матери получали Флуконазол в дозе 150 мг однократно или повторно в I триместре беременности.
При приеме беременными увеличенных доз длительно в первом триместре, растет и количество пороков у младенцев: искривление бедренных костей, нарушение формирования свода черепа, брахицефалия, нарушение развития лицевой части черепа, волчья пасть, истончение и удлинение ребер, артрогрипоз и врожденные пороки сердца.
Флуконазол проникает в грудное молоко, поэтому запрещено применение при грудном вскармливании .
Признаки заболевания
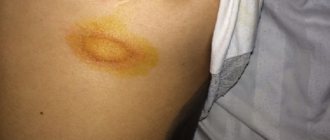
Внешне эритразма проявляется в виде светло-коричневых, кирпично-красных, бурых или желто-коричневых пятен на коже, чаще всего округлой формы и без признаков воспаления. Диаметр очагов может достигать нескольких сантиметров, причем они имеют тенденцию сливаться, образуя большие по площади пораженные области. В первую очередь пятна эритразмы появляются в складках кожи, где есть благоприятная среда для размножения бактерий.
Помимо пятен для эритразмы характерны:
- Шелушение кожи на пораженных участках, усиливающееся при прикосновении. Обычно именно с него начинается развитие болезни.
- Легкий, нерегулярный зуд. Усиливается и начинает доставлять существенный дискомфорт, только если к первичному заболеванию присоединяется вторичная инфекция.
- Отсутствие повышенной температуры, ран, язвочек и гнойников с обильными выделениями. Это отличает эритразму от большей части бактериальных кожных патологий.
- Мокнутие. Необязательный симптом, проявление которого зависит от обильности потоотделения и качества ухода за кожей.
Примечательно, что у детей симптомы эритразмы проявляются крайне редко. В группу риска входят взрослые, в первую очередь, мужчины, преимущественно с лишним весом и склонностью к избыточной потливости. При этом у мужчин обычно страдают кожные покровы в области паха, пупка и внутренней поверхности бедер, а у женщин — живот целиком, подмышечные впадины и зоны под грудью.
Разноцветный лишай или витилиго?
Разноцветный лишай иногда можно спутать с витилиго, поскольку оба они вызывают обесцвечивание кожи пятнами. Существует следующие способы определить разницу:
витилиго часто развивается на обеих сторонах тела одновременно, тогда как разноцветный лишай может быть односторонним;
кожа, пораженная витилиго, обычно имеет нормальную текстуру, тогда как участки, пораженные разноцветным лишаем, обычно слегка чешуйчатые или шелушащиеся;
витилиго чаще встречается вокруг рта, глаз, пальцев, запястий, подмышек и паха, тогда как разноцветный лишай имеет тенденцию развиваться на спине, груди, плечах, шее и животе.
| Услуга | Цена | Цена по Акции | Цена по Акции |
| Прием (осмотр, консультация) терапевта | 1800 руб. первичный | 1500 руб. повторный | бесплатный прием при курсе витаминотерапии |
| Аутогемотерапия | 650 руб. 1 сеанс | 3000 руб. 5 сеансов | 6000 руб. 10 сеансов |
| Процедура ультразвуковой терапии | 450 руб. | ||
| Плазмотерапия | 8000 руб. 1 сеанс | 13500 руб. 3 сеансов | 22500 руб. 5 сеансов |
| Витаминотерапия (курс 10 инъекций) | 4000 руб. | 3000 руб. | бесплатный прием терапевта |
| Восстановительный курс капельниц после COVID-19 (Коронавируса) | 950 руб. 1 сеанс | 4050 руб. 5 сеансов | 8100 руб. 10 сеансов |
| Внутривенное капельное введение лекарственных средств (без препаратов, 1 бутылка) | 950 руб. 1 сеанс | 4050 руб. 5 сеансов | 8100 руб. 10 сеансов |
| Внутривенное капельное введение лекарственных средств (с имеющимися препаратами клиники, 1 бутылка) | 1000 руб. 1 сеанс | 4500 руб. 5 сеансов | 9000 руб. 10 сеансов |
| Внутривенное капельное введение лекарственных средств (без препаратов, 2 бутылки) | 950 руб. 1 сеанс | 4050 руб. 5 сеансов | 8100 руб. 10 сеансов |
| Внутривенное капельное введение лекарственных средств (с имеющимися препаратами клиники, 2 бутылки) | 1150 руб. 1 сеанс | 5200 руб. 5 сеансов | 10500 руб. 10 сеансов |
| Внутривенное введение лекарственных средств (струйное) | 450 руб. 1 сеанс | 2240 руб. 5 сеансов | 4050 руб. 10 сеансов |
| Подкожное-внутрикожное введение лекарственных средств (курс) | 250 руб. 1 сеанс | 1180 руб. 5 сеансов | 2250 руб. 10 сеансов |
| Внутримышечное введение лекарственных средств (курс) | 350 руб. 1 сеанс | 1750 руб. 5 сеансов | 3000 руб. 10 сеансов |
| Оформление справки в бассейн | 500 руб. | ||
| Оформление санаторно-курортной карты | 400 руб. | ||
| Программа обследования Паспорт здоровья мужчины | 12350 руб. | 9999 руб. | бесплатный прием терапевта |
| Программа обследования Паспорт здоровья женщины | 10840 руб. | 8999 руб. | бесплатный прием терапевта |
| Программа комплексной очистки организма | 23660 руб. | 18999 руб. | бесплатный прием терапевта |
| Полный Check-up для спортсменов мужчины | 18500 руб. | 14999 руб. | |
| Полный Check-up для спортсменов женщины | 18900 руб. | 14999 руб. |
Причины патологии
Коринебактерии, являющиеся возбудителями заболевания, в норме всегда присутствуют на кожных покровах человека. При этом развитие патологии они провоцируют только при определенных, благоприятных условиях. Коринебактерии не проникают глубже эпидермиса, а также не затрагивают ногти и волосы. Так как появление эритразмы напрямую связано с повышенной потливостью, болезнь чаще всего проявляется в летнее, жаркое время года.
Среди основных причин развития эритразмы выделяют:
- гипергидроз;
- отклонение нормального рН кожи в щелочную сторону;
- опрелости, постоянное трение и механическое повреждение кожи;
- дерматит и другие кожные заболевания;
- пренебрежение правилами личной гигиены;
- ношение синтетической, чересчур теплой одежды;
- использование некачественных уходовых средств или злоупотребление мылом с антибактериальным эффектом, что разрушает естественную защиту кожных покровов.
Эритразма передается контактным путем, чаще всего после использования одежды, постельного белья и средств личной гигиены больного. Также заразиться можно во время полового акта, при посещении бассейна или бани и при хождении босиком по земле или пляжу. При этом точно установить источник заражения удается далеко не всегда, потому что у переносчика могут отсутствовать явные внешние проявления болезни в виде характерных пятен и шелушения.
Как выглядит лишай у человека
Внешнее проявление патологии очевидно – лишай сопровождается рядом признаков:
- сыпь в виде пятен разной окраски – красной, розовой, коричневатой, желтой;
- зуд, жжение, неприятные (болезненные) ощущения;
- чешуйки, пузырьковые образования на пятнышках;
- проплешины на голове в области волосяного покрова (стригущая форма);
- повышение температуры (редко);
- недомогание, вялость.
Лечение эритразмы
Для постановки пациенту диагноза «эритразма» врач-дерматолог в первую очередь использует визуальный осмотр. Особенно это касается высыпаний в паховой зоне, которые имеют характерные отличительные черты в виде ярко выраженных выступов и пузырьков по краям. Также пораженные участки кожи просвечиваются лампой Вуда и проводится микроскопическое исследование соскоба, чтобы исключить другие диагнозы: отрубевидный или розовый лишай, кандидоз, дерматит или экзему.
Лечение эритразмы в первую очередь базируется на использовании антибактериальных мазей, которыми обрабатываются пораженные участки кожи.
Под их воздействием коринебактерии гибнут, и пятна постепенно светлеют, уменьшаются в диаметре и исчезают. В среднем такая терапия занимает не менее 7-10 дней. Параллельно используются:
- Антисептические средства. Обработка ими проводится перед наложением антибактериальной мази, а также после него для поддержания сухости пораженных участков и предупреждения повторного инфицирования.
- Противогрибковые препараты. Назначаются вместе с антибактериальными, так как коринебактерии по своему строению схожи с грибными мицеллами.
- Отшелушивающие мази. Помогают очистить кожу от слоя омертвевших клеток, активизируя ее регенерацию.
- Облучение ультрафиолетом. Способствует дезинфекции кожи и ее восстановлению. Пациентам полезны и естественные солнечные ванны, и физиотерапевтическое уф-облучение.
Если болезнь не перешла в запущенную стадию, использования наружных лекарственных препаратов достаточно для решения проблемы. Но в отдельных случаях, при множественных поражениях кожи, для получения нужного результата пациентам назначается системная антибактериальная терапия.
Капля йода, луч лампы, линза микроскопа
В нашем Центре для диагностики разноцветного лишая используются самые разнообразные методы, одним из которых является — йодная проба Бальзера: очаги поражения и соседние участки здоровой кожи смазывают 5% йодной настойкой. Высыпания из-за разрыхленного рогового слоя окрашиваются интенсивнее по сравнению с окружающей здоровой кожей. Только не пытайтесь ставить эту пробу самостоятельно, так как диагностировать заболевание может только доктор. При исследовании с помощью лампы Вуда в области поражения отмечается желтое свечение. Микроскопически в чешуйках, взятых из очагов разноцветного лишая и обработанных 15-20% раствором КОН, определяются почкующиеся клетки гриба, а также псевдомицелий. Еще один метод диагностики – использование среды Сабуро, на которой через 3 недели формируется белая сливкообразная культура, имеющая сходство с дрожжевой. При микроскопическом исследовании обнаруживаются почкующиеся клетки гриба.
Общие положения лечебных мероприятий при цветном лишае
Основным условием устранения цветного лишая является обращение к дерматологу, так как самостоятельное назначение препаратов или использование народных средств является нерациональным. Неправильный подбор курсового приема медицинских препаратов при лечении или несоблюдение дозы приема препаратов может вызвать осложнения или рецидив заболевания (повторное поражение кожи возбудителем). Применение настоев, мазей, лосьонов и спреев, которые приготовлены по народным рецептам, разрешается человеку только после консультации с лечащим врачом и под его строгим контролем.
Лечение цветных лишаев проводится строго под наблюдением специалиста и заключается в применении лекарственных препаратов, различных мазей, специальных диет и физиотерапевтических процедур. Лекарственные препараты подбираются для каждого пациента индивидуально в зависимости от причины поражения грибком, площади развития цветной пигментации и индивидуальных особенностей пациента.
В зависимости от степени поражения больного цветным грибком выбирается способ терапевтического лечения — амбулаторное (при отсутствии бактериальной инфекции) или стационарное. Специалистами применяется комплексный подход в лечении с использованием местных и системных препаратов. Мази и кремы не могут полностью удалить возбудителя болезни, так как оказывают только поверхностное воздействие.
Лечение цветных лишаев требует от дерматолога обязательного назначения пациенту препаратов и витаминно-минеральных комплексов, которые поддерживают иммунитет и увеличивают защитные силы организма. Для усиления эффекта оздоровления кожи, которую поразил лишай, применяется физиотерапевтические методики, которые проводятся в виде УФО облучения.