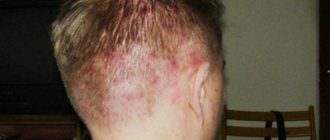
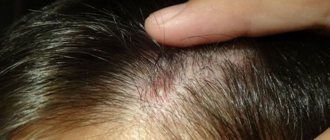
Родинки на голове — не редкость. Даже при достаточно больших размерах они скрываются под волосами и не представляют эстетической проблемы. Однако, при посещении парикмахерской даже небольшая родинка может стать причиной неприятных ощущений. Хорошо, если парикмахер свой и проверенный, скорее всего, он уже знает где находятся все родинки и деликатно избегает их травматизации. К сожалению, далеко не всегда удаётся найти такого мастера. И вот, когда в очередной раз родинка в волосах задета при простом расчёсывании её владелица (или владелец) задумывается над её удалением.
Как быть? Придётся сначала побрить всю голову и потом, после удаления ходить с залысинами?? Разбираемся с этим и другими непростыми вопросами.
Какие бывают родинки на голове?
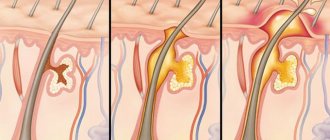
Наиболее частый вид родинок, растущих на волосистой части головы — пигментные невусы с папилломатозом
. Они появляются в детстве или юношестве и медленно увеличиваются. Вначале они представляют собой небольшую выпуклость телесного цвета, которая выступает на уровнем окружающей кожи и покрыта волосами. Затем, по мере роста, родинка становится всё более возвышающейся и приобретает характерный для этого типа невусов внешний вид.
На более поздних стадиях развития этот вид невусов покрывается чем-то вроде небольших сосочков. Отсюда и происходит его название — невус с папилломатозом
(от лат. papilla — сосок). Эти родинки могут казаться большими, однако, вместе с этим, они соприкасаются с кожей головы на значительно меньшей площади, чем кажется сверху (см. рисунок ниже). Это облегчает их удаление — чем меньше площадь соприкосновения, тем проще родинку удалять.
Внутридермальный невус
Разновидность обычных невусов, которые имеют куполообразную форму. Такие родинки редко появляются в детском возрасте, зато они крайне распространены у взрослого населения. На теле может одновременно появляться до десяти таких образований на теле. Свое название подобные новообразования получили за счет того, что находятся под верхним слоем эпидермиса. Часто такие родинки сложно заметить, они почти не выделяются над поверхностью тела, а их оттенок близок к окружающим тканям.
Невус может появиться практически на любом участке. Излюбленные места новообразования верхняя часть рук, веки, шея, лицо и пр. Максимальный размер родинок до 1 сантиметра. При появлении в детском возрасте невусы практически незаметны, но с возрастом они начинают темнеть, часто приобретают выпуклую форму. Если родинка сохраняется и дальше, то после 70 лет она начнет постепенно обесцвечиваться.
Существует несколько причин, по которым могут образовываться внутридермальные невусы на теле человека:
- Наследственные факторы
. Если на теле у родителей малыша насчитывается более 50 обычных родинок, то и у ребенка невусы будут носить множественных характер. - Воздействие солнечных лучей
. Ультрафиолетовое излучение негативно воздействует на кожу, вызывая ее повреждение. На месте часто появляются родинки. В зоне риска находятся люди со слишком светлой кожей. - Снижение иммунитета
. Чаще всего невусы начинают формироваться на фоне сниженного иммунитета, в том числе и после приема препаратов, подавляющих иммунитет.
Даже обычные родинки, которые имеют симметричный вид и не увеличиваются в размерах, важно постоянно контролировать. Устраивать проверки у дерматолога лучше не реже одного раза в год, так удастся выявить проблему на ранней стадии ее появления. Запланировать поход к специалисту вне расписания стоит в случае, если родинка начала увеличиваться, поменяла свою форму, приобрела другой оттенок, начала кровоточить.
Дерматолог может назначить процедуру по иссечению родинки в случае, если она доставляет косметический дискомфорт носителю, если существует риск перерождения новообразования в меланому, если поверхность невуса постоянно повреждается в течение дня.
Родинки в волосах — опасны?
Родинки, расположенные на волосистой части головы очень редко бывают опасными. Как правило, они сопровождают человека в течение значительной части его жизни и почти никак не меняются, за исключением, может быть, медленного роста, не более 1-2 мм в год. Иногда даже доброкачественные невусы такого типа могут покрываться небольшими корочками. Эти корочки периодически отваливаются и появляются снова. Важно отметить, что это нормальное явление для пигментного невуса с папилломатозом. Если оно не сопровождается кровоточивостью, мокнутием поверхности родинки, изменением цвета или быстрым ростом — такое образования, с высокой вероятностью, не опасно.
Виды
Специалисты выделяют несколько разновидностей родинок, которые могут появиться на голове.
- Крупные невусы являются врожденными, постепенно они увеличиваются. Именно такие новообразования встречаются чаще всего и требуют медицинского вмешательства.
- Выпуклые образования имеют форму полусферы и сильно выступают над соседними участками кожи. Дерматологи рекомендуют удалять такие родинки, поскольку их можно легко травмировать при расчесывании волос или пересушить феном.
- Плоские — самые распространенные и безопасные невусы. Как правило, они не доставляют дискомфорта, не растут и не требуют особого ухода.
- Синие новообразования отличаются необычной окраской: оттенок варьируется от светло-синего до фиолетового. Обычно они немного выступают над поверхностью кожных покровов.
- Висячие образования встречаются на голове довольно редко. Но если они возникли, требуется немедленное удаление.
Невусы всех видов склонны к озлокачествлению при травмировании. Чтобы избежать опасных осложнений, необходимо постоянно за ними следить и правильно ухаживать.
Как удаляют родинки, расположенные под волосами?
Тип операции и то, что будет после неё зависит от одного единственного фактора — площади соприкосновения родинки с кожей:
- Если площадь не более 15 мм.
Такие родинки удаляются легче всего. Подойдут современные высокотехнологичные методы — лазер и радиоволновая хирургия. При этом типе удаления никакая подготовка не требуется и
родинка удаляется за один визит,
в течение 10-15 минут
.
Она как будто «срезается» с кожи и ранка заживает как простая глубокая ссадина. - От 15 до 20 мм.
Для удаления такой родинки нужен скальпель и предварительные анализы, требуется наложение и снятие швов, регулярное наблюдение врача и перевязки. - Более 20 мм.
Для удаления такой родинки может потребоваться пересадка кожи. Это вызвано тем, что на голове очень сложно сопоставить края раны для наложения швов. Дефект приходится закрывать «заплаткой» из кожи владельца родинки. Кожу для «заплатки» берут с другого участка тела (чаще всего, внутренняя поверхность плеча или низ живота).
Врожденный меланоцитарный невус — это доброкачественная пролиферация кожных меланоцитов, которая клинически наблюдается уже при рождении или появляется в течение первых недель жизни. Врожденные невусы варьируют по размерам, макроскопическим проявлениям и гистологическим характеристикам [1], появляются примерно у 1% новорожденных детей. Большинство невусов характеризуются небольшими размерами, однако встречаются большие (БВН) и гигантские врожденные невусы (ГВН), которые имеют значительную площадь, а иногда и распространяются на целый сегмент. ГВН являются относительно нечастыми врожденными мальформациями, которые при макроскопическом изучении обычно характеризуются интенсивной пигментацией и часто могут иметь разный по выраженности волосяной покров [2].
При гистологическом исследовании ГВН характеризуются обилием некрупных и средних размеров «невусных клеток» (меланоцитов), с относительно небольшим количеством слабо оксифильной цитоплазмы, умеренно базофильными ядрами преимущественно неправильно овоидной формы. В верхних слоях дермы (область сосочкового слоя) невусные клетки часто формируют четко отграниченные, неправильно-округлые гнездные скопления разных размеров и содержат в цитоплазме мелкоглыбчатый коричневый пигмент (меланин). В глубоких слоях дермы невусные клетки ГВН распространяются вплоть до границы с гиподермой и могут проникать в нее, как по фиброзным септам, разделяющим ячейки подкожной жировой клетчатки, и появляться непосредственно в ее ткани. Сообщается об увеличении количества макрофагов в ткани невуса и их повышенной активности, выражающейся, в частности, в усиленном поглощении макрофагами пигмента меланина [2].
Врожденные гигантские пигментные невусы нередко являются значительной косметической проблемой, и значительным психотравмирующим фактором для ребенка. Особое значение гигантских пигментных невусов связано еще и с тем, что они характеризуются наличием потенциальной возможности трансформации в злокачественное новообразование — меланому [2—4]. Существует мнение, что злокачественная меланома, развивающаяся из других вариантов невусов, возникает обычно в местах эпидермально-дермального соединения (в поверхностных слоях кожи), тогда как меланома из ГВН берет свое начало преимущественно в глубоких слоях дермы [2—4], что, очевидно, является условием, сохраняющим возможность малигнизации остатков ГВН при его неполном удалении. Причины возникновения и развития ГВН обсуждаются, хотя и существует достаточно устоявшееся мнение, согласно которому ГВН развиваются из задержавшихся при миграции и в дальнейшем пролиферирующих примитивных клеток нейроэктодермального происхождения (из клеток нервного гребешка) [5]. Имеются данные и о том, что эти опухоли отличаются разнообразием морфологических проявлений и клинического поведения [6]. В связи с тем, что большинство врожденных гигантских пигментных невусов рано подвергаются хирургическому и терапевтическому лечению по косметическим показаниям и с профилактической целью, истинную частоту их малигнизации определить сложно [2].
Нет также единого мнения о необходимости удаления невусов и однозначного взгляда на выбор метода лечения. В настоящее время описаны в литературе и применяются на практике несколько основных методов устранения ГВН: этапное иссечение с пластикой свободным расщепленным или полнослойным аутотрансплантатом, использование лоскутов, полученных методом тканевой дерматензии, дермабразия, кюретаж и лазер [7]. Ряд авторов [8—10] сообщают об оперативном лечении ГВН с применением микрохирургической техники.
Цель исследования — изучить клинические и гистологические особенности ткани невусов, имеющих значение для выбора техники хирургического вмешательства, ближайших и отдаленных результатов.
Материал и методы
За 2008—2010 г. нами обследованы и прооперированы 10 пациентов с БВН и ГВН разной локализации. Возраст детей варьировал от 9 мес до 7 лет. При формулировке диагноза мы пользовались классификацией, предлагаемой иностранными авторами, согласно которой невус, составляющий менее 1% площади поверхности тела на лице и менее 2% на теле, считается БВН, а более 1 и 2% соответственно — ГВН [1, 8].
Все поступавшие дети состояли на учете у онколога и имели заключение об отсутствии противопоказаний к оперативному лечению. В рамках предоперационного обследования всех детей осматривали невролог и нейрохирург. По показаниям проводилась магнитно-резонансная томография зоны поражения. В процессе обследования неврологических отклонений и сопутствующих аномалий развития не выявлено.
Хирургическое лечение предусматривало этапное иссечение невуса с замещением дефекта местными тканями в виде ротационных лоскутов, толстым расщепленным или полнослойным кожным аутотрансплантатом. Выбор донорского участка зависел от локализации операционной раны. Для пересадки на лицо использовали полнослойные аутотрансплантаты с внутренней поверхности плеча. Донорскую рану закрывали расщепленным аутотрансплантатом с передне-внутренней поверхности верхней трети бедра. Для пластики дефектов другой локализации использовали избытки кожи, полученные методом экспандерной дерматензии и расщепленные аутотрансплантаты с передне-внутренней поверхности бедра. Удаленные фрагменты кожи с ГВН и БПН изучали с применением морфологических методов исследования: макроскопического описания, световой микроскопии, морфометрических подсчетов некоторых показателей и в отдельных случаях — с использованием иммуногистохимических (ИГХ) реакций.
Результаты
Основными клиническими симптомами со стороны невусов (кроме наличия самого ГВН с его макроскопическими характеристиками) были ощущение зуда в зоне поражения, периодически возникающее ощущение жжения и шелушение. Зуд наиболее часто беспокоил пациентов в области невусов с волосяным покровом, носил навязчивый характер и сопровождался расчесами и травматизацией. Наиболее выраженный волосяной покров наблюдался при локализации невуса в пояснично-крестцовой области (рис. 1).
Рисунок 1. ГВН в пояснично-крестцовой области. У 2 пациентов отмечались новые мелкие пигментные пятна на разных участках тела в течение 1—1,5 года после рождения, что, возможно, свидетельствует о сохраняющейся митотической (пролиферативной) активности меланоцитов [11].
При множественных невусах оперативному вмешательству прежде всего подвергались ГВН и БВН, располагавшиеся на участках тела, испытывающих повышенную нагрузку и наиболее подверженных травматизации (кисти, стопы, область ахиллова сухожилия; рис. 2).
Рисунок 2. БВН, располагающиеся на бедрах, голенях, области ахиллова сухожилия, стопах. Первоочередному удалению также подлежали ГВН и БВН, располагавшиеся на открытых участках тела, наиболее подверженных солнечной инсоляции (лицо, свод черепа, верхние конечности). Затем удаляли наиболее крупные невусы другой локализации или невусы, беспокоившие детей. Так как бородавчатые невусы подвергались травматизации наиболее часто, то они, по нашему мнению, подлежат удалению независимо от размера и локализации (рис. 3).
Рисунок 3. Бородавчатые невусы.
При выборе способа закрытия раневого дефекта учитывали возраст и конституциональные особенности ребенка, толщину кожных покровов, выраженность подкожного жирового слоя. У детей моложе 3 лет и с астеническим телосложением от постановки экспандеров больших объемов на свод черепа и область грудной клетки воздерживались во избежание деформации костных структур, развития трофических осложнений над куполами экспандеров и ограничения дыхательных экскурсий грудной клетки.
На первом этапе оперативного лечения стремились максимально использовать запасы местных тканей для закрытия дефекта, образовавшегося после иссечения участка невуса.
Следующий этап планировался в зависимости от локализации. Если невус располагался в области, пригодной для постановки экспандера, выполнялась экспандерная дерматензия с последующим использованием полученного запаса покровных тканей для закрытия дефекта после удаления невуса. В остальных случаях пересаживались свободные полнослойные или расщепленные аутотрансплантаты.
Уже в процессе оперативного вмешательства обращали на себя внимание значительные различия внешнего вида интактной кожи и ткани невусов. Последняя характеризовалась рыхлой консистенцией, отличалась от кожи пониженной прочностью и пониженной эластичностью. Подкожная жировая клетчатка также отличалась от обычной: имела более желтую окраску, легко фрагментировалась и была довольно дряблой.
При макроскопическом исследовании операционного материала практически во всех случаях наблюдались изменения, характерные для невусов вообще и для ГВН и БВН в частности. Фрагменты кожи были разных размеров и формы. Поверхность удаленных лоскутов кожи имела серо-коричневый, коричневый или темно-коричневый цвет. Уже на этапах визуальной оценки материала отмечалось, что невусы (мелкие и относительно некрупные и даже некоторые большие) были удалены в пределах интактных тканей: вокруг невусов имелся четко различимый, узкий или неширокий сероватый ободок малоизмененной кожи. Фрагменты особо крупных невусов и ГВН в ряде случаев были удалены в пределах измененных тканей. У части кожных лоскутов несколько приподнятая наружная поверхность была довольно ровной, в некоторых случаях представлялась мелкобугристой, иногда с небольшими сосочковидными образованиями. В отдельных случаях поверхность невуса была шероховатой, грязно-серого цвета. На разрезе чаще всего поверхностные слои дермы и область эпидермиса (общей толщиной от 0,03 см до 0,08—0,1 см) имели серо-коричневый цвет, более глубокие участки дермы были белесоватыми. Остатки желтоватой подкожной жировой клетчатки сохраняли свою ячеистость.
При микроскопическом исследовании во всех препаратах из фрагментов невусов с подкожной жировой клетчаткой наблюдались практически однотипные изменения.
Эпидермис сохранял довольно хорошо различимую стратификацию, местами отмечался умеренно выраженный гиперкератоз (рис. 4, c),
Рисунок 4. Гигантский пигментный невус (окраска гематоксилином и эозином). a — «гнездные» скопления в сосочковом слое дермы меланоцитов, содержащих коричневый глыбчатый пигмент (×100); b — сплошные обширные «поля» невусных клеток в сетчатом слое дермы (×50 и ×200); c — умеренно выраженный гиперкератоз (×100); d — некрупные папилломатозные структуры (×50). нередко встречались небольшие папилломатозные структуры (рис. 4, d).
Меланоциты базального слоя эпидермиса и клетки Лангерганса присутствовали в обычном количестве и в обычной пропорции с клетками многослойного плоского ороговевающего эпителия. При ИГХ-исследовании в этих клетках наблюдалась выраженная положительная экспрессия антител к антигенам S-100 (рис. 5, d),
Рисунок 5. Гигантский пигментный невус: ИГХ-исследование. Положительная экспрессия антигена S-100 в невусных клетках дермы (a, b), в соединительнотканных прослойках в подкожной клетчатке (с) и в клетках Лангерганса эпидермиса (d). CD1а (рис. 6, b),
Рисунок 6. Гигантский пигментный невус: ИГХ-исследование. Отрицательная экспрессия антигена CD1a в невусных клетках дермы (a) и его положительная экспрессия в клетках Лангерганса эпидермиса (b); коричневый глыбчатый пигмент (меланин) в «гнездных» скоплениях невусных клеток в сосочковом слое дермы (c). и лангерина (рис. 7, b),
Рисунок 7. Гигантский пигментный невус: ИГХ-исследование. Отрицательная экспрессия антигена лангерина в невусных клетках дермы (a) и его положительная экспрессия в клетках Лангерганса эпидермиса (b); коричневый глыбчатый пигмент (меланин) в невусных клетках в сосочковом слое дермы (c). а у меланоцитов базального слоя — еще Melan A (рис. 8, b)
Рисунок 8. Гигантский пигментный невус: ИГХ-исследование. Положительная экспрессия антигена Melan A в невусных клетках (a) и в части эпителиоцитов базального слоя эпидермиса (b). и MITF (рис. 9, b).
Рисунок 9. Гигантский пигментный невус: ИГХ-исследование. Положительная экспрессия антигена MITF в невусных клетках (a) и в части эпителиоцитов базального слоя эпидермиса (b). От пласта эпидермиса в дерму распространялись довольно тонкие акантотические тяжи.
Сосочковый слой дермы часто был заметно истончен, сглажен, сосочки его сохранены лишь в отдельных местах. Сетчатый слой дермы выглядел значительно утолщенным. И в сосочковом, и в сетчатом слоях дермы наблюдалось обилие невусных клеток — меланоцитов. Меланоциты (рис. 4, b) — однородные, довольно крупные клетки, с умеренно выраженной светлой эозинофильной цитоплазмой и относительно крупными, светлыми, неправильно округлыми, неправильно овальными или «бобовидными» ядрами. У части ядер прослеживались мелкие одиночные ядрышки.
В сосочковом слое невусные клетки формируют четко очерченные «гнездные» скопления разной величины. Большинство клеток в них содержат в цитоплазме глыбчатый коричневый пигмент — меланин (рис. 4, a). В сетчатом слое дермы клетки располагаются компактно, сплошными обширными «полями» (рис. 4, b), и только в некоторых местах (преимущественно в краевых зонах невуса) образуют многочисленные четко очерченные скопления, разделенные фиброзными прослойками. Соотношение невусных клеток и коллагеновых волокон стромы резко смещено в сторону невусных клеток. В глубоких слоях дермы, вплоть до подкожной клетчатки, невусные клетки также образуют сплошные «поля», но располагаются менее компактно (рис. 10, a):
Рисунок 10. Гигантский пигментный невус (окраска гематоксилином и эозином). Обилие невусных клеток в глубоких слоях дермы, непосредственно граничащих с подкожной клетчаткой, и в фиброзных прослойках жировой ткани (a; ×100) и мелкие скопления меланоцитов в ячейках подкожной жировой клетчатки (b; ×100 и ×200). при морфометрическом подсчете доли стромы в верхних 2/3 дермы выявлено, что соединительнотканная строма в среднем занимала здесь лишь 5,4% площади среза, тогда как усредненная доля стромы в нижней 1/3 дермы достигала 44,4%.
Часто при гистологическом исследовании ГВН и крупных невусов наблюдалось вертикальное распространение меланоцитов в глубину вплоть до подкожной жировой клетчатки и по фиброзным прослойкам (рис. 10, a), отходящим от сетчатого слоя дермы, далее в подкожную клетчатку. Отдельные невусные клетки встречались и непосредственно между липоцитами в ячейках подкожной клетчатки (рис. 10, b). Распространенность меланоцитов небольших и мелких невусов редко достигала гиподермы и даже глубоких слоев дермы.
При ИГХ-исследовании во всех невусных клетках наблюдалась выраженная положительная экспрессия антигенов S-100 (рис. 5, a—c), Melan A (рис. 8, a) и MITF (рис. 9, a), что свидетельствовало об их меланоцитарной природе.
Морфологические характеристики части меланоцитов (овальное или бобовидное ядро, продольная щель или черта, делающие ядра некоторых клеток похожими на кофейные зерна) позволили предположить, что, по крайней мере, некоторая часть клеток в ткани невуса будет экспрессировать антигены, характерные для клеток типа Лангерганса. Однако реакция антител к антигенам CD1а (рис. 6, a) и лангерина (рис. 7, a) в меланоцитах была практически абсолютно отрицательной. В то же время в клетках Лангерганса эпидермиса наблюдалась выраженная экспрессия этих антигенов (рис. 6b и 7b соответственно).
При ИГХ-исследовании среди меланоцитов ГВН обнаруживались лишь единичные невусные клетки с положительной экспрессией антигена Ki-67 (рис. 11, a),
Рисунок 11. Гигантский пигментный невус: ИГХ-исследование. Положительная экспрессия антигена Ki-67 в единичных невусных клетках дермы (a), его положительная экспрессия в части клеток эпидермиса (b) и в эпителиоцитах волосяных луковиц (с). что наряду с практическим отсутствием фигур митоза в меланоцитах подтверждает их низкую пролиферативную активность в изучаемом материале. Чаще положительная экспрессия антигена Ki-67 наблюдалась в клетках многослойного плоского эпителия эпидермиса (рис. 11, b) и в эпителиоцитах волосяных луковиц (рис. 11, c).
Удаленная вместе с невусом ячеистая подкожная жировая клетчатка была сформирована из высокодифференцированных зрелых липоцитов. Ячейки ее разделены распространяющимися от дермы фиброзными тяжами (септами), в которых нередко выявлялись многочисленные невусные клетки. Также невусные клетки можно было увидеть и непосредственно между липоцитами в ячейках клетчатки (рис. 10, b).
Таким образом, гистологически ткань невуса имела значительные отличия от нормальной кожи. Во всех срезах отмечались слабая выраженность элементов стромы, отсутствие обычного вида коллагеновых и эластических волокон. В ряде случаев невусные клетки распространялись по ходу септ, отходящих от дермы, в подкожную жировую клетчатку, что, по мнению K. Kishi и соавт. [7], обусловливает повышенный риск репигментации (т.е. продолженного роста оставшихся фрагментов опухоли и, соответственно, возможной их малигнизации). Полученные нами гистологические данные указывают на то, что распространение невусных клеток в подкожные ткани в основном характерно для БВН и ГВН, тогда как средние и мелкие невусы часто не выходят за пределы дермы. Выявленная тенденция согласуется с наблюдениями группы иностранных авторов [7]. Мы наблюдали один случай репигментации после этапного удаления ГВН лица и замещения дефекта толстым расщепленным аутотрансплантатом. Для профилактики данного осложнения рекомендуется выполнять кюретаж подкожной жировой клетчатки с целью удаления остающихся невусных клеток, однако, по понятным причинам, выполнять эту манипуляцию на лице не рекомендуется, поэтому мы считаем оптимальным максимальное использование на лице местных тканей.
Признаки возникновения клеточного атипизма, характерного для злокачественной опухоли, не были обнаружены ни в одном случае. Согласно визуальному контролю, проводимому интраоперационно, невусы удалялись по периферии и в глубину в пределах интактных тканей. Однако в части случаев выявляемое при гистологическом исследовании распространение невусных клеток по дермальным септам в подкожную жировую клетчатку (гиподерму) подвергало сомнению радикальность эксцизии ткани невуса.
Описанные клинические и гистологические особенности патологически измененной дермы, в частности значительно пониженное содержание элементов стромы (коллагеновых волокон), свидетельствуют о повышенном риске развития несостоятельности внутрикожного хирургического шва при выполнении этапного иссечения крупного и/или гигантского невуса, что диктует необходимость тщательного ушивания операционной раны и обеспечения покоя прооперированной зоне в послеоперационном периоде.
При локализации невуса в среднем и нижнем отделах лица этапное его иссечение с наложением хирургических швов между измененным и интактным кожным покровом нередко приводит к несостоятельности шва или к постепенному расширению линии рубца в течение 6 мес после операции (рис. 12, а, б).
Рисунок 12. Несостоятельность шва (а) и постепенное расширение линии рубца (б) в течение 6 мес после этапного иссечения невуса с наложением хирургических швов между измененным и интактным кожным покровом (локализация невуса в среднем и нижнем отделах лица). Это связано с гравитационным птозом нижнего края шва и в ряде случаев невозможностью обеспечить покой прооперированной зоне. Улучшить косметический эффект можно с помощью компрессионной маски, однако, как показывает практика, ребенок не всегда ведет себя адекватно медицинским рекомендациям. Использование комбинированной кожной пластики (толстого расщепленного или полнослойного аутотрансплантата) в среднем и нижнем отделах лица также связано с повышенным риском развития широких рубцов из-за разницы в толщине и эластических свойствах местных и пересаживаемых тканей.
Иссечение значительного по площади участка невуса с последующим простым ушиванием раны на лице невозможно из-за риска развития асимметрии и деформации. При данной локализации невуса необходимо стремиться к наиболее полному иссечению невуса с использованием больших ротационных лоскутов из скуловой, щечной, околоушной и подчелюстной областей с наложением швов между здоровыми тканями, в том числе и с помощью внутрикожного шва.
Применение внутрикожного шва позволяет достичь хороших косметических результатов при условии удаления невуса в пределах интактных тканей. Если шов накладывается в функционально активной зоне, мы рекомендуем иммобилизацию сегмента пластиковой лангетой до наступления надежной консолидации краев шва. При множественных невусах в случае радикального их удаления необходимо стремиться к максимальному использованию внутрикожной техники при ушивании раны.
Иссечение БВН и ГВН с последующим выполнением комбинированной кожной пластики мы применяли при локализации невуса в верхних отделах лица — лобной и параорбитальной областях (рис. 13, а—г).
Рисунок 13. Иссечение БВН и ГВН (локализация невуса в верхних отделах лица — в лобной и параорбитальной области) с последующим выполнением комбинированной кожной пластики: хорошие ближайшие и отдаленные косметические результаты. а, в — до операции; б, г — после операции. Получены хорошие ближайшие и отдаленные косметические результаты.
Таким образом, при выполнении оперативного вмешательства мы рекомендуем:
1) первоочередное удаление невусов в функционально активных зонах;
2) максимальное использование на лице местных тканей в виде ротационных лоскутов с наложением внутрикожных швов;
3) удаление БВН и ГВН в пределах нормальной кожи по окружности и до фасциального слоя в глубину;
4) иммобилизацию конечностей у пациентов младшего возраста при наложении внутрикожных швов на конечностях и при этапных иссечениях невуса, когда в шов включается остающаяся невусная ткань.
Все прооперированные дети наблюдались нами в течение 2 лет. Функциональные и эстетические результаты оставались стабильными.
Что будет после удаления родинки на голове?
После первых двух типов операций
результаты очень хорошие. Никаких залысин и проплешин нет, волосяной покров полностью сохраняется. Когда после радиоволнового удаления родинки я пригласил Анну на повторный осмотр — мы далеко не сразу нашли место, где была родинка:
Такой результат вызван тем, что волосяные луковицы располагаются глубже, чем сама родинка. После радиоволнового удаления волосы свободно находят себе дорогу к поверхности кожи и тем самым серьёзно затрудняют поиск места удаления. Более того, клетки кожи, расположенные в волосяных фолликулах свободно мигрируют на раневую поверхность. Это приводит к уменьшению сроков заживления и улучшению косметического результата при удалении на голове — в сравнении с участками тела без волос.
К сожалению, при удалении родинки с пересадкой кожи образуется дефект волосяного покрова. От этого страдают больше мужчины, которые стригутся коротко. У женщин с длинной причёской даже большие дефекты в большинстве случаев остаются незаметными для окружающих.
Пограничный невус
Свое название образования получили за счет того, что часто перерастают в злокачественные образования. Важно постоянно контролировать такие родинки и обращаться к дерматологу при обнаружении любых изменений.
Такие родинки скрыты под роговым слоем кожи, они имеют однородную коричневую окраску, четкие границы. Вызвать опасения у пациента и спровоцировать обращение к дерматологу должны следующие факторы:
- родинка начинает увеличиваться в размере;
- меняет свой цвет темнеет или светлеет;
- вокруг прилегающей зоны начали появляться пигментные пятна разного вида;
- родинка стала плотной, выделяющейся над поверхностью кожи;
- появилась болезненность в родинке, поверхность сильно чешется.
Коротко о главном:
Если родинка расположена на голове и площадь её соприкосновения с кожей не превышает 15 мм — её вполне можно удалить быстро и с прекрасным косметическим результатом. Для этого лучше всего подходят лазер и радиоволновая хирургия. Эти методы также позволяют отправить материал на гистологическое исследование. Если площадь соприкосновения с кожей от 15 до 20 мм — лучше всего подойдёт скальпель. При площади 20 мм и более, скорее всего, потребуется пересадка кожи. В руках умелого хирурга даже такие операции выполняются с хорошим косметическим результатом.
Записаться на удаление родинки на голове можно здесь
Значение локализации
Астрологи и поклонники эзотерики считают, любые отметины на теле указывают на предшествующие или будущие изменения в судьбе, рассказывают об индивидуальностях характера человека. Для определения значения учитывается локализация пятна, форма, цвет, размер.
Невус на голове справа. Сулит успех в политической карьере. Обладатель может добиться высот, подняться по социальной лестнице. Зеленый или красный окрас – знаки министров, президентов.
Родимое пятно на виске слева. У человека кроткий характер. Если отметина у мужчины, то главой в его семье будет жена. Она будет управлять жизнью, в итоге разрушит репутацию, спровоцирует ссору с друзьями. Возможно, жизнь будет сытой, богатой, но без известности в высших кругах.
Посередине головы (макушка). Мушка подарит огромные богатства. Личность достаточно активная, целеустремленная, с сильными задатками лидера. Имеется собственный взгляд на любые события, споры неуместны.
Затылочная зона, темя. Растет у людей с противоположными предубеждениями, замкнутым характером. Носитель пятна угрюм, скромен, не любит трудиться.
Описанные характеристики являются обобщающими, не всегда правдивы.