Ладонно-подошвенный псориаз на фото с описанием
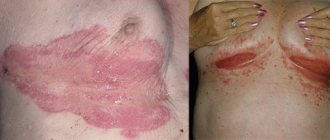
Фото 1. Провоцирующие факторы возникновения псориаза: ожирение.
Фото 2. Провоцирующие факторы возникновения псориаза: курение и алкоголь.
Фото 3. Псориаз на ладонях.
Фото 4. Псориаз на подошвах ног.
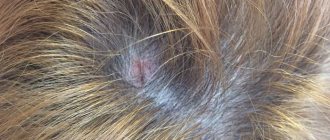
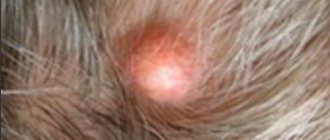
Фото 5. Симптомы ладонного псориаза: шелушение и появление красной корки.
Фото 6. Симптомы ладонного псориаза: отслаивание ногтевых пластинок.
Причины ладонно-подошвенного псориаза
В большинстве случаев ладонно-подошвенная форма появляется из-за врожденных или приобретенных особенностей работы иммунной системы или передается генетически. Возможно сочетание обоих факторов.
Без факторов-провокаторов болезнь может вообще не проявляться. Вот основные причины, которые могут дать толчок к появлению сыпи:
- перенесенные инфекции (вирусные и бактериальные);
- наличие воспалительных процессов в организме;
- курс препаратов (на базе мышьяка, бета-блокаторов, оральных контрацептивов и т. д.);
- наркотики, курение и злоупотребление спиртными напитками;
- избыточный вес, нарушения метаболизма;
- патологии сердца и сосудов;
- нарушения в работе эндокринной системы;
- сильный или продолжительный стресс.
При псориазе иммунная система слишком активно производит защитные вещества, агрессия которых направляется на свои же ткани и клетки. Как правило, это Т-лимфоциты. Их активность провоцирует воспаление и избыточное деление клеток. Это и вызывает симптомы. В группу риска входят люди от 30 до 50 лет.
Есть разные степени патологии, что особенно проявляется на руках. Поэтому в случае с псориазом на ладонях фото начальной стадии могут отличаться.
Обсуждение
В целом пациенты основной группы демонстрировали лучшую эффективность проводимой дерматологической терапии и быстрое улучшение качества жизни, что, вероятно, связано с купированием таких симптомов, как боль, жжение, и отражено в корреляционной связи ДИКЖ и клинических проявлений, хотя наиболее тесная связь наблюдается с эритемой, которая отражает остроту кожного процесса (см. табл. 3). Практически нет отличий в группах при оценке динамики пузырей и трещин, что закономерно связано со сроками эпителизацииглубоких повреждений кожи, однако необходимо отметить, что трещины были в стадии активного заживления. Обращает на себя внимание быстрое исчезновение парестезий на второй неделе терапии у пациентов основной исследуемой группы, что, по всей видимости, связано с приемом препарата липоевой кислоты внутрь.
В основной группе, где пациенты кроме липоевой кислоты применяли мазь с кальципотриолом и бетаметазоном, полностью исчезли клинические проявления в виде эритемы, инфильтрации и десквамации, наиболее быстрый регресс наблюдался в первую неделю. Анализируя оценку субъективных ощущений пациентами, также можно отметить, что значительное улучшение приходится на первую неделю лечения.
В контрольной группе, где лечение проводилось по стандартным рекомендациям, ЛПС регрессировал более медленно, ко второй-третьей неделе терапии, но в этой группе быстро уменьшилась десквамация – в течение первой недели на 53% (в основной группе – на 33%), что можно связать с использованием крема, содержащего 10% мочевину. Регресс эритемы и трещин за первую неделю составил 43 и 39% соответственно (в 1-й группе – 53 и 54% соответственно).
Резюме основного результата исследования
Предложенный метод лечения ладонно-подошвенного синдрома, включающий липоевую кислоту 600 мг в сутки внутрь и мазь, содержащую кальципотриол и бетаметазона пропионат, наружно, используемый у пациентов, получающих мультикиназные ингибиторы для противоопухолевого лечения, быстро и эффективно снимает симптомы ЛПС. Это находит отражение в достоверном улучшении дерматологического индекса качества жизни уже на второй неделе терапии и дальнейшем его снижении в отличие от показателя ДИКЖ контрольной группы (р < 0,0001).
Обсуждение основного результата исследования
Лечение ладонно-подошвенного синдрома, или пальмарно-плантарной эритродизестезии, проявляющейся симптомами поражения кожи и дизестезии, что отражено в определении этого нежелательного дерматологического явления, должно включать препараты, направленные на купирование симптомов развивающейся токсической невропатии. В данном исследовании использовалась альфа-липоевая (тиоктовая) кислота – естественный липофильный антиоксидант. Включение его в схему терапии патогенетически оправдано, так как препарат доказал свою эффективность при терапии различных полинейропатий [14], что и выразилось в быстром уменьшении симптоматики дизестезий и боли и соответственно улучшении качества жизни пациентов.
Средство для наружной терапии – мазь, содержащая кальципотриол и бетаметазон, показала свою эффективность в данной комбинированной схеме терапии. Бетаметазон как топический глюкокортикостероид оказывает противовоспалительное, вазоконстрикторное, иммуносупрессивное действие; местные глюкокортикоиды традиционно входят в рекомендации по коррекции дерматологических нежелательных явлений в отличие от кальципотриола – аналога витамина D. Он стимулирует морфологическую дифференциацию кератиноцитов и вызывает дозозависимое торможение их пролиферации, является сильным ингибитором активации Т-лимфоцитов, индуцированной интерлейкином-1, практически не влияя на кальциевый обмен. Препарат активно используется для лечения различных форм псориаза, в том числе ладонно-подошвенного, клиническая картина которого имеет некоторые общие характеристики с ЛПС (сухость, шелушение, отечность, эритема). Учитывая механизм действия данного соединения и доказанную эффективность при дискератотическихкожных процессах, включение мази с кальципотриолом в схему терапии обосновано. По данным многочисленных исследований, терапевтический эффект кальципотриола развивается в течение 2 нед, что подтверждают и результаты нашего исследования – шелушение, эритема и трещины активно регрессировали к концу второй недели, что выразилось в достоверном отличии ДИКЖ в основной группе от показателя контрольной.
Выбранная комбинированная терапия препарата системного действия и местного оптимальна и воздействует на все составляющие данной токсической реакции мультикиназных ингибиторов.
Ограничения исследования
К ограничениям исследования можно отнести следующие факты: таргетную терапию получает не так много пациентов ввиду высокой стоимости лечения; отсутствует ориентация онкологов на коррекцию дерматологических нежелательных явлений на начальных стадиях их возникновения и направление к дерматовенерологам для своевременного лечения. В связи с вышеперечисленным набранные группы немногочисленны.
Симптомы ладонно-подошвенного псориаза
Стандартные клинические проявления:
- воспаленные участки розового или красного цвета с ясно очерченными границами;
- сильное шелушение поверх сыпи (хорошо видно на фото псориаза на ладонях рук);
- болезненные трещины в зонах с высыпаниями (бывают не всегда);
- пустулы (сыпь с гнойным содержимым, характерная для некоторых типов псориаза);
- интенсивные зуд и жжение (появляются не у всех пациентов).
Заболевание имеет разные формы. Поэтому некоторые симптомы могут отличаться.
Обнаружив подозрительные симптомы, нужно как можно скорее обращаться к специалисту-дерматологу. Не стоит самостоятельно ставить себе диагноз, изучив фото ладонно-подошвенного псориаза.
Виды ладонно-подошвенного псориаза
Выделяют два основных типа ладонно-подошвенного псориаза: обыкновенный и пустулезный (тип Барбера).
Обыкновенный псориаз проявляется следующим образом:
- в области ладоней (чаще ближе к большому пальцу и мизинцу) или подошв (пятка, боковая поверхность стопы и область плюснефаланговых суставов) формируются четко-очерченные, воспаленные участки кожи красновато-желтого цвета. При выраженном обострении заболевания сыпь может занимать площадь всей ладони или подошвы.
- в некоторых случаях на поверхности высыпаний скапливается большое количество грубых чешуек, формирующих глубокие и болезненные трещины
Пустулезный ладонно-подошвенный псориаз (псориаз Барбера) дополнительно характеризуется наличием пустул – внутрикожных скоплений гноя белесовато-желтого цвета. Гнойные высыпания могут формироваться и поверх бляшек, и на чистой коже.
Пустулезный подтип развивается быстро, отличается часто повторяющимися рецидивами и плохо поддается терапии. Терапия псориаза Барбера значительно отличается от лечения других подтипов.
Методы лечения ладонно-подошвенного псориаза
Ладонный и подошвенный псориаз предусматривает комплексное лечение с использованием системных препаратов, наружных средств и физиотерапевтических методик. Поскольку полностью избавиться от псориаза нельзя, терапия преследует цель ослабить симптомы и продлить ремиссию.
Системное лечение подразумевает применение активных противовоспалительных средств из группы иммуносупрессантов (метотрексат, циклоспорин и др.) или ретиноидов (ацитретин).
При псориазе на ладонях и на тыльной стороне рук наружное лечение включает в себя:
- глюкокортикостероиды (гормональные кремы и мази) – эта группа средств наиболее эффективно справляется с воспалительным процессом в коже и требует обязательного наблюдения врача в период лечения.
- витамин D и его аналоги;
- негормональные наружные препараты – средства, содержащие нафталан, салициловую кислоту, мочевину, деготь подходят для использования как в период обострения заболевания, так и в период ремиссии. Эта группа средств редко вызывает побочные эффекты и может применяться больным самостоятельно.
- смягчающие кремы;
Помимо препаратов активно применяется физиотерапия. Обычно она включает следующие процедуры:
- воздействие УФ-лучами (естественными или аппаратными);
- ПУВА-терапия;
- лечение эксимерным лазером;
Методы лечения подбирает врач-дерматолог, руководствуясь тяжестью заболевания и особенностями организма пациента. Ключевая сложность в подборе препаратов — их сочетаемость и противопоказания. Кроме того, для эффективности терапии лекарства должны чередоваться по уровню их противовоспалительной активности. Поэтому заниматься самолечением нельзя.
На прием к дерматологу часто обращаются пациенты с жалобами на утолщение, покраснение, сухость, шелушение кожи ладоней и подошв, болезненные трещины. Подобная картина ладонно-подошвенных поражений может наблюдаться при ряде заболеваний, что требует от врача проведения тщательной дифференциальной диагностики. Следует учитывать, что поражения кожи ладоней и подошв чаще всего являются фрагментом общего поражения кожи, а иногда и слизистых оболочек. Это обусловливает необходимость общего осмотра пациента и соблюдения всех правил постановки дерматологического диагноза: тщательный сбор анамнеза, общий осмотр всего кожного покрова и видимых слизистых оболочек, определение высыпных элементов, сравнение их с таковыми в зоне ладоней и подошв; пальпация лимфатических узлов. При затруднении в визуальном определении первичных высыпных элементов необходимо применять методы дополнительного клинического исследования (пальпация, диаскопия, послойное поскабливание, симптомы зонда и пр.) и лабораторной диагностики, в том числе гистологического исследования биоптатов пораженной кожи.
Эритематосквамозные поражения ладонно-подошвенной зоны чаще всего наблюдаются при псориазе, микозах, хронической экземе, папулезном сифилиде, кератодермиях.
Ладонно-подошвенный псориаз
Данная форма встречается часто. Высыпания на ладонях и подошвах могут быть фрагментом общей распространенной клинической картины псориаза. В таких случаях диагноз, как правило, не вызывает затруднений. Однако у ряда больных псориаз может дебютировать на ладонях и подошвах, многие годы избирательно рецидивируя только в этих локализациях. В последнее время ладонно-подошвенный псориаз стал часто впервые дебютировать у женщин в климактерический период и в менопаузе, клинически напоминая приобретенную кератодермию.
Выделяют 3 основные клинические формы ладонно-подошвенного псориаза [1, 2]:
— типичная папулезно-бляшечная;
— так называемая роговая, или «псориатические мозоли»;
— везикуло-пустулезная.
Типичная форма ладонно-подошвенного псориаза
проявляется четко отграниченными плотными, плоскими (почти не выступающими над поверхностью), эритематосквамозными папулами от лентикулярного до бляшечного размера. Поверхность высыпаний покрыта обильными серебристо-белыми чешуйками, которые, в отличие от других локализаций псориаза, отделяются с трудом. При поскабливании псориатическая триада определяется с трудом. Это объясняется физиологическими особенностями кожи ладонно-подошвенной зоны — выраженным утолщением эпидермиса за счет физиологического гиперкератоза.
При этой форме псориаза высыпания часто захватывают краевые участки ладоней и подошв, где легко получить псориатическую триаду и провести диагностическую биопсию.
Выраженные инфильтрация и кератоз высыпаний приводят к болезненным глубоким трещинам кожи ладоней и подошв, снижению трудоспособности и общего качества жизни. Ладонно-подошвенные трещины могут инфицироваться, создавая условия для рецидивирующих рожистых воспалений (рис. 1).
Рисунок 1. Псориаз ладоней и подошв. Типичная форма.
«Роговая» форма ладонно-подошвенного псориаза
характеризуется преобладанием очагов округлых кератозов без выраженной эритемы. Очаги плотные на ощупь, скудно шелушатся, имеют желтоватый цвет, покрыты плотной роговой массой. Очаги могут быть разнообразного размера от лентикулярных папул до крупных бляшек. Лентикулярно-нумулярные очаги клинически могут напоминать омозолелости («псориатические мозоли») и папулезное поражение ладоней и подошв при вторичном сифилисе. Иногда можно наблюдать слияние крупных «роговых» псориатических папул, захватывающих всю площадь ладоней и подошв, что клинически может напоминать сквамозно-гиперкератотическую форму микоза, а также кератодермию (рис. 2).
Рисунок 2. Псориаз ладоней. Роговая форма.
Везикулезно-пустулезная форма ладонно-подошвенного псориаза
(тип Барбера) встречается относительно редко. Может проявляться как единичными везикуло-пустулами на фоне размытой эритемы, так и типичными псориатическими папулами и бляшками, на поверхности которых располагаются множественные напряженные поверхностные пустулы диаметром 1—2 мм. Пустулы могут сливаться в более крупные полостные элементы (так называемые гнойные озера). Как правило, высыпания симметричны. На ладонях поражается тенор, гипотенор, кончики пальцев с захватом зоны околоногтевого ложа (весьма сходно с клиникой акродерматита Hallopeau). Одиночные крупные очаги поражения кожи ладоней и подошв могут напоминать бактерид Эндрюса (Andrews) (рис. 3).
Рисунок 3. Пустулезный псориаз подошв. Тип Барбера.
При микробиологическом и вирусологическом исследовании содержимого пустул при ладонно-подошвенном псориазе, акродерматите Галлопо и бактериде Эндрюса никакая микрофлора не выявляется. Пустулы стерильны [3—5].
Гистологическая картина пустулезного псориаза и акродерматита Галлопо идентична: в эпидермисе наблюдаются паракератоз, выраженный акантоз, в верхних участках шиповатого слоя — субкорнеальные спонгиоформные пустулы Когои, в дерме — воспалительный инфильтрат с большим количеством нейтрофилов.
Дифференциальная диагностика ладонно-подошвенного псориаза
Дифференциальный диагноз проводится с клинически сходными псориазиформными состояниями.
Сквамозно-гиперкератотические формы микоза стоп и ладоней.
Как правило, при этой форме микоза отсутствует интенсивное воспаление. В клинической картине преобладает гиперкератоз, обильное диффузное шелушение ладоней и подошв. Трещины чаще всего наблюдаются по краю пяток. Часто наблюдается изменение формы и цвета ногтевых пластинок, краевой или тотальный онихолизис, в других случаях — гипертрофия ногтевых пластинок вплоть до онихогрифоза. В отличие от похожих псориатических изменений ногтей, отсутствуют телеангиэктазии ногтевого ложа и просвечивающие через участки неповрежденного ногтя вокруг локальных зон пожелтения и деформации («масляное пятно»). При поражении боковых поверхностей стопы процесс приобретает эритематосквамозный характер и может имитировать псориаз (рис. 4).
Рисунок 4. Микоз стопы. Сквамозно-гиперкератотическая форма.
Для подтверждения диагноза микоза следует провести микроскопическое и культуральное исследование кожных чешуек. Однако необходимо помнить, что в зоне подошв могут быть типичные и атипичные формы ладонно-подошвенного псориаза, сочетающиеся с микозом [4]. В таких случаях идентификация псориаза затруднена, особенно если у больного отсутствуют другие клинические проявления псориаза. В таких случаях целесообразна полноценная противогрибковая терапия наружными и системными антимикотическими средствами. В случае исходного микоза клиническая картина должна разрешиться. Если возбудитель микоза ликвидирован (доказано микроскопически и культурально), а эритематосквамозные изменения кожи и поражения ногтей остались, следует предполагать псориаз.
Экзема кистей и стоп.
Экзема кистей, как правило, встречается у пациентов с атопическим статусом. Может протекать остро и хронически. В острой стадии
на тыле кистей и стоп
высыпания носят типичный экзематозный характер: на фоне отечной эритемы возникают мелкие везикулы, сопровождающиеся зудом. При расчесывании формируются множественные точечные эрозии с обильным серозным экссудатом (так называемые колодцы Дивержи). При хронизации процесса клиническая картина меняется: нарастают инфильтрация, шелушение пораженных участков кожи. На фоне лихенизации могут быть трещины. Клинически микровезикулы не заметны. Описанная клиническая картина может напоминать диффузное или папулезно-бляшечное поражение кожи при псориазе. Однако при поскабливании в подострых случаях можно наблюдать симптом точечной экссудации, симптомы псориатической триады отсутствуют. Очень важно проанализировать анамнез, выяснить предшествующее наличие яркой эритемы, отека и мелких пузырьков (рис. 5).
Рисунок 5. Хроническая экзема кистей. Псориазиформное поражение.
Дисгидротическая форма экземы
формируется на ладонных и подошвах чаще у лиц с выраженным дисбалансом вегетативной нервной системы (повышенное потоотделение, стойкий красный дермографизм, сосудистая лабильность) и при атопии [4]. Начало болезни большинство пациентов связывают с тяжелым стрессом. Клинической особенностью этой формы экземы являются крупные (5—6 мм) полостные элементы, похожие на пузыри. В действительности они представляют собой слившиеся многокамерные спонгиотические везикулы. Гиперемия и отечность клинически не выражены. Все это объясняется толстым роговым слоем на ладонях и подошвах. Больных беспокоит интенсивный зуд, иногда «дергающие» боли. Полостные элементы сохраняются долго, самостоятельно не вскрываются (толстая покрышка) (рис. 6).
Рисунок 6. Дисгидротическая экзема кистей. Крупные напряженные везикулы.
Поражение постепенно распространяется на кожу боковых поверхностей пальцев и на тыл кистей и стоп. В этой локализации экзематозные высыпания приобретают типичный характер: отечная эритема, микровезикулы, эрозии, корочки. Вторичное нагноение многокамерных везикул лодонно-подошвенной зоны клинически может напоминать пустулезный псориаз ладоней и подошв, а также амикробные пустулезы. Клиническими отличиями вторичного нагноения экзематозных везикул являются острое начало, нарастание болезненности, появление лимфангита и регионарного лимфаденита, повышение температуры тела. В гнойном содержимом выявляется разнообразная микробная флора.
Амикробные пустулезы.
В эту группу входят заболевания, клинически сходные с везикуло-пустулезным псориазом ладоней и подошв [1, 2, 5].
Хронический акродерматит Галлопо
большинство авторов рассматривают как вариант течения везикуло-пустулезного ладонно-подошвенного псориаза (тип Барбер). Однако некоторые считают это заболевание самостоятельным. Этиология неизвестна. Клинически выделяют 3 формы этого дерматоза: пустулезную, везикулезную и эритематосквамозную. Заболевание может начинаться в любом возрасте. Болеют чаще мужчины. Высыпания дебютируют на концевых фалангах пальцев рук, реже ног, постепенно распространяясь на другие участки кожи ладоней и подошв. В редких случаях процесс может принимать генерализованный характер. Ногтевые валики резко гиперемированы, отечны, инфильтрированы. Из-под них выделяется гной. В дальнейшем на коже всей поверхности ногтевой фаланги появляются пустулы или везикулы, постепенно полостные элементы могут подсыхать, покрываться корко-чешуйками. Пальцы деформированы, концевые фаланги резко увеличены в размерах. Пальцы находятся в полусогнутом состоянии.
Гистологическая картина идентична таковой при пустулезном псориазе. Субкорнеальные пустулы Когои стерильны. Дифференциальным признаком является возникновение атрофии кожи после разрешения очагов поражения.
Пустулезный бактерид ладоней и подошв Эндрюса
, по мнению большинства авторов, является самостоятельным хроническим заболеванием кожи, обусловленным наличием в организме фокальной инфекции и развитием на нее аллергии. Процесс начинается в центре ладоней и подошв, постепенно распространяясь вплоть до захвата боковых поверхностей. Первые высыпания могут быть монолатеральными, постепенно становясь симметричными. Характерна синхронность ремиссий и обострений заболевания во всех очагах. Первичными высыпаниями являются везикулы и пустулы. Нередко между пустулами отчетливо заметны точечные геморрагические пятнышки. Характерны интенсивный зуд и болезненность очагов. При затихании процесса очаги покрываются плотными чешуйками.
Гистологически в эпидермисе обнаруживаются глубокие пустулы, содержащие полинуклеарные лейкоциты и дегенерированные эпителиальные клетки. Вне пустул воспалительный инфильтрат отсутствует.
Санация очагов хронической инфекции, как правило, приводит к регрессу бактерида.
Псориазиформный сифилид ладоней и подошв.
Представляет собой клиническую разновидность вторичного папулезного сифилида [6]. Может иметь несколько вариантов:
а) лентикулярный — плоские папулы величиной с чечевицу, желтовато-красного (медного) цвета, плотной консистенции, шелушение начинается с центра, постепенно оставляя бордюр отслоившегося рогового слоя по краю (воротничок Биетта);
б) кольцевидный — папулезные элементы располагаются в виде колец и дуг;
в) роговой — крупные папулы и бляшки чаще на своде стоп покрыты роговыми наслоениями в виде омозолелостей с трещинами и периферической зоной инфильтрата.
Общий клинический осмотр больного, выявление других признаков вторичного сифилиса и результаты серодиагностики позволяют поставить диагноз.
Кератодермия климактерическая. Чаще диагностируется у женщин в возрасте 45—55 лет, значительно реже может наблюдаться у мужчин в возрасте около 60 лет. Заболевание является фрагментом климактерического синдрома [5] (рис. 7).
Рисунок 7. Климактерическая кератодермия подошв. Клинически проявляется симметричным диффузным или очаговым утолщением рогового слоя кожи ладоней и подошв. Кожа становится сухой, появляются болезненные трещины. Нередко больные жалуются на зуд. Течение волнообразное, с относительными ремиссиями и обострениями. Кожная симптоматика обычно сочетается с различными соматогенными и психогенными расстройствами. Как правило, после окончания климактерического периода кератодермия регрессирует.
В клинически сомнительных случаях следует проводить диагностическую биопсию. При гистологическом исследовании биоптата выявляют гиперкератоз и незначительный паракератоз. Акантоз, микроабсцессы и пустулы Когои отсутствуют. В дерме отмечаются инфильтрат из лимфоцитов, умеренное расширение капилляров, дегенерация коллагеновых и эластических волокон.
Принципы терапии ладонно-подошвенного псориаза
Подбор наиболее эффективной и безопасной терапии для больного с ладонно-подошвенными формами псориаза зависит от множества факторов, которые условно можно подразделить на объективные и субъективные.
К объективным факторам можно отнести клиническую форму ладно-подошвенного псориаза, ее тяжесть, распространенность, соматический статус больного.
Субъективные факторы врач также должен принимать во внимание: пол, возраст, род занятий, особенности психики, интеллект, мотивация к лечению, социальные обстоятельства.
В арсенале врача есть выбор средств и методов системной и наружной терапии псориаза. К сожалению, ни один из методов не приводит к радикальному излечению больного, так как методы корректируют отдельные фрагменты патогенеза псориаза. Этиотропная терапия в настоящее время не разработана.
Традиционно терапию псориаза начинают с медикаментозной несупрессивной терапии (гипосенсибилизирующие и детоксицирующие средства).
Системная терапия
псориаза включает
медикаментозную терапию
в различных сочетаниях и схемах (препараты глюкокортикостероидов — ГКС, циклоспорин А, метотрексат, системные ретиноиды, витамин D3, антицитокиновая терапия). К сожалению, эти средства дают лишь временный положительный результат, при этом дают большое количество тяжелых побочных эффектов и соответственно имеют много противопоказаний. Кроме того, многие препараты из перечисленных групп имеют высокую стоимость.
В системной терапии применяют фотохимиотерапию
: Ре-ПУВА-терапию (Ретиноиды + ПУВА) и ПУВА-терапию (системная и местная). Широко применяют фототерапию (УФО спектра Б, естественная инсоляция). Фотохимиотерапия и даже обычная инсоляция имеют ряд противопоказаний и дают побочные эффекты [3].
Ввиду того что ладонно-подошвенный псориаз чаще всего является ограниченной формой болезни, возникает в климактерический период у пациентов с соматическими заболеваниями, желательно выбирать эффективную, но не токсичную наружную терапию
. По нашему опыту, наиболее выраженный терапевтический эффект дает сочетанное наружное применение топических ГКС и разрешающих средств.
По европейским классификациям выделяют 7 классов топических ГКС (см. таблицу)
в зависимости от их противовоспалительной активности (класс 1 — препараты максимальной силы действия, класс 7 — препараты минимальной силы действия). Выраженность местных возможных побочных эффектов зависит от силы действия препарата [7].
Физиологические особенности кожи ладонно-подошвенной зоны, прежде всего толщина рогового слоя, позволяют использовать топические ГКС средней силы и сильные. Препаратом выбора могут служить мометазона фуроат 0,1% мазь (мазь элоком
), мометазона фуроат 0,1% с салициловой кислотой 5% (мазь
элоком-С
), а также крем элоком. Приоритет выбора этих средств объясняется их высокой терапевтической активностью в сочетании с безопасностью (низкий коэффициент резорбции). Схема лечения определяется клинической формой ладонно-подошвенного псориаза.
Так, при типичной и роговой форме поражения
, особенно при наличии трещин, целесообразно начинать терапию с индифферентных ожиривающих мазей в сочетании с теплыми ванночками. В течение 2—3 дней трещины заживают, размягчаются роговые наслоения. Затем больному рекомендуют ежевечерние теплые ванночки для ладоней и подошв, после которых однократно в сутки наносить мазь
элоком
или
элоком-С
. Последнее средство предпочтительнее, так как содержащаяся в мази салициловая кислота действует как слабый кератолитик, очищая поверхность бляшек от роговых наслоений, и способствует всасыванию мази. Подобную терапию следует проводить 10—15 дней. Если у больного очаги имеют выраженный инфильтрат, следует добавить к наружной терапии проверенные временем разрешающие средства в виде дегтя. В нашей стране для этих целей традиционно применяется древесный деготь (березовой или сосновый), за рубежом — составы с каменноугольным дегтем. Последний считается более активным, но обладает более выраженными канцерогенными свойствами.
Древесный деготь содержит фенол, толуол, ксилол, смолы. Препараты дегтя оказывают антимитотическое, кератопластическое, противовоспалительное, дезинфицирующее действие, в высоких концентрациях и в чистом виде — местно-раздражающее действие. Следует помнить, что деготь является фотосенсибилизатором, т.е. повышает чувствительность кожи к ультрафиолетовым лучам.
Однако резкий специфический запах, темный цвет ограничивают применение дегтя в дерматологической практике. Его не следует назначать на лицо, в области складок, а также при прогрессирующей стадии псориаза, прогрессирующей эритродермии, пустулезном псориазе, тяжелых формах акне, при патологии почек.
При лечении типичной и роговой формы ладонно-подошвенного псориаза в стационарной стадии целесообразно чередовать через день аппликации чистого дегтя на 15 мин (поместив конечность в теплую ванночку, а затем смыть) и на другой день — мази элоком
или
элоком-С
. Обычно через 2 нед высыпания разрешаются. В дальнейшем больному рекомендуют еще 2—3 нед применять наружную индифферентную ожиривающую терапию.
При лечении везикуло-пустулезной формы
ладонно-подошвенного псориаза мы рекомендуем назначать только топические ГКС в виде крема
элоком
(в прогрессирующей стадии). В стационарной стадии допустимо применение мазевых форм с сильнодействующими ГКС (мазь
элоком
). Выбор этих препаратов обусловлен их высокой эффективностью и минимальной резорбцией с поверхности кожи. Курсы терапии в течение месяца не приводят к атрофии кожи.
Данная схема наружного лечения ладонно-подошвенного псориаза доступна для самостоятельного лечения больного дома, эффективно разрешает высыпания за 20—25 дней, может повторяться несколько раз в год. Мы рекомендуем ее пациентам, у которых нежелательно (в силу разных факторов) применять активную общую терапию.
Комплексная терапия ладонно-подошвенного псориаза с применение крема Лостерин
Дерматологи часто назначают классический крем или крем для ног «Лостерин» в комплексной терапии активной стадии ладонно-подошвенного псориаза, а также для поддержания заболевания в фазе ремиссии. Однако его можно свободно приобрести в аптеке или в интернете. Это местное негормональное средство. В нем не содержится агрессивных и вредных компонентов, а также красителей и ароматизаторов. Поэтому «Лостерин» абсолютно безопасен.
Все средства линии Лостерин были протестированы в лабораториях и подтвердили свою эффективность. Врачи часто рекомендуют их благодаря следующим достоинствам:
- простота использования (препарат может без проблем применяться в домашних условиях и поездках).
- отсутствие эффекта привыкания (средство можно использовать каждый день и на протяжении нескольких курсов);
- отсутствие побочных эффектов – крем отлично переносится и не вызывает аллергических реакций
- комплексное воздействие на симптомы заболевания – препарат уменьшает шелушение на поверхности высыпаний, эффективно справляется с покраснением кожи
- безвредный состав;
Лостерин мягко борется с воспалением и устраняет внешние симптомы.
Дополнительная информация
Источник финансирования. Исследование проведено на личные средства авторского коллектива.
Конфликт интересов. Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
Участие авторов: Шатохина Е.А. – концепция и дизайн, сбор данных, динамическое наблюдение за больными, написание статьи; Круглова Л.С. – участие в написании статьи; Шухов О.А. – статистический анализ данных. Все авторы внесли существенный вклад в проведение исследования и подготовку статьи, прочли и одобрили финальную версию перед публикацией.
Профилактика ладонно подошвенного псориаза
Многие признаки псориаза ладоней также характерны для стоп и подошв. Поэтому терапия и профилактика схожи.
Основные меры профилактики:
- Ежедневное принятие ванн с добавлением натуральных эфиров, морской соли или мягкого детского мыла без каких-либо добавок. Вместо ванн можно делать 20-минутные ванночки для стоп и кистей рук.
- Использование увлажняющие средств. Особенно после душа или ванной. Средство наносят один раз в сутки. В запущенных случаях — дважды в сутки.
- Использование мягких полотенец. Кожу при этом не трут, а «промакивают», бережно прикладывая к ней полотенце.
- Прогулки на свежем воздухе. Людям с псориазом важно получать достаточно солнечного света. Однако здесь важна мера. Переизбыток солнца только усугубит положение. Поэтому стоит проконсультироваться с доктором по поводу данного вопроса.
- Отказ от вредных привычек. Сигарет, спиртного и отсутствия режима дня.
- Защита от инфекций. Важно следить за иммунитетом и не контактировать с заболевшими людьми.
- Отсутствие стрессов. Или работа над изменением восприятия негативных ситуаций.
Эти правила нужно соблюдать в течение всей жизни. Тогда проявления болезни будут минимальны, а периоды ремиссии — дольше.
Заразен ли псориаз
Мой коллега страдает псориазом. Мы сидим с ним в одном кабинете, поэтому меня не покидает страх заразиться псориазом. Какие меры предпринять, чтобы не подцепить инфекцию?
Ваши страхи безосновательны. Псориаз не заразен, его нельзя подхватить через рукопожатия, офисную технику, полотенца, общую посуду и другие предметы. И серьезные исследования доказали невозможность заразиться псориазом контактным путем. А вот в прошлые века существовали серьезные предубеждения, вплоть до того, что страдающих псориазом принимали за прокаженных. И ошибочно изолировали их, как больных лепрой, боясь заразиться. Получалось так, что в лепрозориях больные псориазом заражались еще и проказой, которую тогда не умели лечить.
Сегодня примерно три процента жителей России и Западной Европе больны псориазом. Кстати, среди тех, кто страдал от этого дерматоза, такие знаменитости, как Нобель, Рокфеллер, Черчилль, Набоков, Апдайк.
У моего мужа псориаз. Заразиться ли наш ребенок?
Псориаз наследственный недуг. Подсчитано, если псориазом болен отец или мать, шанс, что малыш унаследует дефектный ген, составит 25—40 процентов. Если оба родителя (очень часто больные знакомятся, когда лежат в больнице) — уже 60 процентов.
Но не факт, что псориаз проявит себя. Чаще всего неисправный участок ДНК заявляет о себе в переходный возраст (12–13 лет), особенно если ребенок беспокойный, бурно переживает любой стресс. А если наследник отличается спокойным характером, болезнь может и не проявится. Вот и получается: в семье два ребенка, дефектный ген у обоих, но один болен, другой здоров. Среди других факторов, провоцирующих псориаз – заболевания зева, носоглотки и ЖКТ. А также вирус герпеса, переутомление, алкоголь, курение, наркотики, прием некоторых лекарств, лишний вес, диабет, заболевания щитовидки, травмы на коже, переохлаждение тела, солнечные ожоги…