Лекарства, которые могут вызывать реакцию
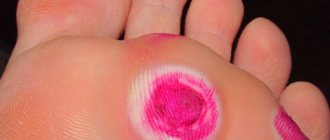
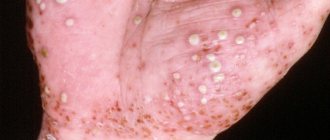
Ладонно-подошвенный синдром
Перечисленные ниже лекарства могут вызвать ладонно-подошвенный синдром.
- capecitabine (Xeloda®);
- Doxorubicin (Adriamycin®)
- Fluorouracil (5-FU®)
- Liposomal doxorubicin (Doxil®)
- Cytarabine (Cytosar-U®)
Ладонно-подошвенная кожная реакция
Перечисленные ниже лекарства могут вызвать ладонно-подошвенную реакцию.
- Sorafenib (Nexavar®)
- Sunitinib (Sutent®)
- Cabozantinib (Cometriq®)
- Regorafenib (Stivarga®)
- Axitinib (Inlyta®)
- Pazopanib (Votrient®)
- Vandetanib (Caprelsa®)
- Vemurafenib (Zelboraf®)
- Dabrafenib (Tafinlar®)
Вернуться к началу
Симптомы
Симптомы ладонно-подошвенного синдрома и ладонно-подошвенной кожной реакции могут появиться спустя 3–6 недель после начала химиотерапии. В зависимости от того, какое лекарство вы принимаете, на ваших ладонях и подошвах ступней могут проявиться любые из указанных ниже симптомов:
- острое покалывание или боль, похожая на жжение, особенно в кончиках пальцев рук и ног;
- сухая, потрескавшаяся, чешуйчатая или шелушащаяся кожа;
- утолщенная кожа, внешне напоминающая мозоль;
- слабое или ярко выраженное покраснение;
- отека.
- волдыри;
Симптомы ладонно-подошвенной кожной реакции обычно появляются на тех частях тела, которые подвергаются сильному давлению, например на подушечках пальцев ног, в промежутках между пальцами ног и на боковых поверхностях ступней.
Симптомы ладонно-подошвенного синдрома и ладонно-подошвенной кожной реакции могут проявляться с различной силой — от легкого дискомфорта до болезненного ощущения, которое может не давать вам заниматься обычными делами. Возможно, вам будет трудно брать небольшие предметы, такие как ручка или вилка. Могут возникать сложности с застегиванием пуговиц на одежде. Некоторые люди испытывают затруднения при ходьбе.
Симптомы обычно проходят после снижения дозы химиотерапии или по окончании курса лечения. Кожа начинает восстанавливаться спустя несколько недель.
Вернуться к началу
Особенности клинических проявлений и терапия больных пустулезным псориазом
В настоящее время псориаз является одним из наиболее тяжелых дерматозов, требующих больших усилий при лечении. Это связано не только с распространенностью заболевания (3–5% дерматологических больных и 1% населения земного шара). Актуальность проблемы также обусловлена наличием тяжелых форм — псориатического артрита и псориатической эритродермии. Псориаз является социальной проблемой, так как приводит к значительной потере трудоспособности (по больничным листам или инвалидности) у лиц молодого возраста, чаще у мужчин, а также ухудшает качество жизни пациентов.
К тяжелым формам псориаза относится также пустулезный псориаз (ПП) (рис.). Он встречается не столь часто, но вызывает тяжелую общую симптоматику, заставляющую проводить интенсивную терапию, характеризуется упорным течением, зачастую торпидным по отношению к проводимому лечению.
| Рис. Классификация ПП |
Различают две разновидности ПП — генерализованный пустулезный псориаз Цумбуша и локализованный псориаз ладоней и подошв Барбера. Также описан другой тип ПП — кольцевидный (аннулярный, цинцинарный), протекающий подостро или хронически. У пациентов с данным диагнозом процесс обычно ограничивается кожными проявлениями без общей симптоматики. Менее распространенным типом является ювенильный или инфантильный, возникающий у детей. В соответствии с предложенной Л. Н. Машкиллейсоном [1] классификацией ГПП выделяют две формы заболевания — тяжелую и легкую. Некоторые авторы применяют термин «псориаз с пустулизацией» [2]. Очевидно, они имеют в виду легкую форму пустулезного псориаза, при которой пустулы возникают вторично.
Пустулезные дерматозы:
- генерализованный пустулезный псориаз (ГПБ);
- локализованный псориаз ладоней и подошв Барбера (ППБ);
- хронический акродерматит Аллопо;
- импетиго герпетиформное Гебры (ИГГ);
- пустулезный бактерид Эндюса;
- пустулез субкорнеальный;
- заболевания с различными клиническими проявлениями, включая пустулы.
ГПП был описан в 1909 г. мюнхенским дерматологом Цумбушем как гнойный чешуйчатый лишай (psoriasis suppurativa). Рассматривает случай заболевания брата и сестры: в то время как у первого пустулезные высыпания возникали периодически на бляшках обычного псориаза, в том числе и при применении раздражающих мазей, у сестры острый приступ внезапно принял пустулезный характер, и больная погибла.
ПП распространен незначительно. Поражает лиц всех рас. С одинаковой частотой возникает и у мужчин, и у женщин. Среди детей чаще поражает мальчиков. Средний возраст взрослых пациентов составляет 50 лет, могут болеть дети от 2 до 10 лет [3]. По данным французского эпидемиологического исследования 2005 года, распространенность ГПП составила 0,64/миллион в общей популяции [4]. По нашим наблюдениям число больных ПП за последнее время увеличилось.
Факторы, провоцирующие переход вульгарного псориаза в ГПП:
- Прием системных кортикостероидов, вводимых перорально или парентерально, и их резкая отмена.
- Прием цитотоксических препаратов, например метотрексата.
- Прием различных лекарственных средств: салицилатов, жаропонижающих средств, антидепрессантов, нестероидных противовоспалительных препаратов (фенилбутазона или оксифенбутазона), антибиотиков пенициллинового ряда, противомалярийного препарата гидроксихлорохина, производного витамина D — кальципотриола, инъекции рекомбинантных интерферонов альфа и бета, химиотерапевтических препаратов, применение Новокаина, тиосульфата натрия, Диазолина, анаболиков, прогестерона, бета-блокаторов, пероральных контрацептивов.
- Мощные раздражающие наружные средства (деготь, антралин), кортикостероиды, применяемые с окклюзионной повязкой, препараты пиритиона цинка в шампунях, а также применение Фукорцина, Салициловой мази.
- Стрессовые ситуации.
- Инфекции (как вирусные, так и бактериальные).
- Беременность, гормональные дисфункции.
- Солнечный свет и фототерапия.
- Холестатическая желтуха (желтое окрашивание кожи и склер, вызываемые застоем желчи).
- Гипокальциемия (чрезвычайно низкий уровень кальция в крови).
Однако во многих случаях не удается установить предрасполагающий фактор [3].
Генерализованный пустулезный псориаз — тяжелая, нередко угрожающая жизни форма псориаза. Она начинается внезапно. В течение нескольких часов развивается яркая, огненно-красная эритема, которая охватывает обширные участки кожи, вплоть до состояния эритродермии. Кожа становится чрезвычайно чувствительной. На ее фоне появляются мелкие сгруппированные поверхностные пустулы, их становится все больше, они сливаются с образованием «гнойных озер». Гнойные элементы могут появляться как на непораженной коже, так и на очагах псориаза у больных, ранее болевших псориазом, или у здоровых людей.
Болеют чаще взрослые, дети страдают очень редко. Пациенты жалуются на недомогание, лихорадку, температура при этом может достигнуть гектических цифр. Страдает их общее состояние — появляется нарастающая слабость, головные боли, артралгии и миалгии, тошнота, болезненность в очагах поражения. «Гнойные озера» могут быстро превратиться в очаги, покрытые корочками, после отпадения которых обнажаются сочные эрозированные поверхности. Эрозии быстро эпителизируются. Пустулы могут появляться волнообразно в течение 1 недели — 2 месяцев, по мере подсыхания одних элементов на соседних участках появляются другие. С момента исчезновения пустул большинство других симптомов, таких как головная боль и лихорадка, обычно стихают. На коже может сохраняться яркая эритема и проявления обычного псориаза [3].
Самой распространенной локализацией пустул является анальная и генитальная область, кожа сгибательной поверхности суставов и складки, высыпания в которых особенно болезненны. Иногда пустулы могут появиться на лице и даже на языке, что вызывает затруднения в приеме пищи [3]. Также они могут располагаться под ногтями и привести к онихолизису. В редких случаях через 2–3 месяца от начала болезни может развиться телогенное выпадение волос.
Другой разновидностью ПП является поражение кожи ладоней и подошв, характеризующееся появлением пустул — пустулезный псориаз Барбера (ППБ). Как правило, поражение ограничивается кожей ладонной поверхности кистей и подошв. Этиология и патогенез этой формы псориаза, как и вульгарного, не установлены. Чаще болеют женщины, в то время как вульгарный псориаз чаще поражает мужчин. На шелушащемся эритематозном фоне, имеющем резкие границы, располагаются пустулы, которые, в отличие от ГПП, находятся глубоко в эпидермисе, что обусловлено морфологическим строением кожи ладоней и подошв. Размер пустул достигает 2–5 мм, их содержимое желтого цвета. На ладонях и подошвах или только на ладонях или только подошвах они располагаются, главным образом, в области тенара, гипотенара, на сгибательной поверхности пальцев, своде стопы, пятке. Кончики пальцев обычно не поражены. Заболевание длится годами, внесезонные обострения сменяются ремиссиями. Изредка появляются очаги обычного псориаза, однако чаще высыпания остаются локализованными.
При дифференциальном диагнозе исключают грибковое поражение, экзему, пустулезный бактерид Эндрюса. Для последнего также характерны рецидивирующие пустулезные высыпания на коже ладоней и подошв, расположенные симметрично преимущественно в центральной части ладоней и в области свода стоп. Вначале они располагаются изолированно, на фоне здоровой кожи, некоторые окружены эритематозным венчиком. Причиной пустулезного бактерида считают обострение очагов хронической инфекции, особенно тонзиллита. После санации последнего высыпания обычно регрессируют.
Кольцевидный тип ПП наиболее распространен у маленьких детей. Он протекает подостро или хронически. Его симптомы характеризуются менее выраженной тяжестью процесса. Появляются кольцевидные бляшки (с выраженной инфильтрацией), которые зачастую рецидивируют. Пустулы могут появляться по краю колец. В основном они локализуются на туловище, но могут возникать и на конечностях, при этом кольцо из пустул растет по периферии и разрешается в центре. Другие симптомы отсутствуют или выражены незначительно [3]. Прогноз более благоприятный у детей [5].
Ювенильный или инфантильный тип ПП обычно протекает легко. Общие симптомы не выражены. Процесс разрешается самопроизвольно [3].
Кроме ГПП имеется еще ряд тяжелых пустулезных дерматозов, такие как импетиго герпетиформное Гебры (ИГГ) и стойкий пустулезный акродерматит Аллопо, которые в прошлом рядом авторов считались самостоятельными заболеваниями [6], а сейчас рассматриваются как варианты пустулезного псориаза [2, 3, 7].
По-видимому, ИГГ — это своеобразное проявление ПП у беременных, сопровождающееся гипопаратиреозом и дефицитом кальция в крови. Оно может вызвать самопроизвольный выкидыш или гибель плода. Длительный период мы наблюдаем пациентку с типичными проявлениями ИГГ во время двух беременностей. Клиническая ремиссия продолжалась около 20 лет. В климактерическом периоде заболевание многократно рецидивирует, высыпания имеют картину ГПП, но без температурной реакции и более легкого течения с проявлениями псориатического артрита и отсутствием типичных псориатических бляшек. Рецидивы заболевания купируются применением Неотигазона.
Осложнения пустулезного псориаза включают:
- пиодермии, алопецию, онихолизис;
- гипоальбуминемию;
- гипокальциемию;
- некроз почечных канальцев при олигемии;
- печеночную недостаточность при олигемии и общей интоксикации;
- мальабсорбцию.
ГПП (с лихорадкой и интоксикацией) без адекватного лечения может вызвать летальный исход в острую фазу заболевания в связи с развитием сердечной и легочной недостаточности. Более тяжелый прогноз у пожилых пациентов с ГПП. В крайне редких случаях ситуация осложняется острым респираторным дистресс-синдромом [3].
Осложнения возникают в 17%, летальные исходы — в 2% случаев ГПП [4].
Гистологическая картина ПП характерна и имеет следующие особенности: в эпидермисе появляются спонгиофомные пустулы, что объясняется миграцией нейтрофилов из капилляров сосочкового слоя дермы в шиповатый слой эпидермиса.
Патогенетическую роль в формировании очагов ПП играет массивная инфильтрация эпидермиса нейтрофилами. Нейтрофилы высвобождают цитокины и другие медиаторы воспаления, а также ферменты и активные формы кислорода, что поддерживает воспалительную реакцию и приводит к некрозу кератиноцитов и иммунных клеток (например, Т-лимфоцитов).
Такой воспалительный процесс обусловливает образование обширных полостей в эпидермисе, заполненных стерильным гнойным содержимым, которые морфологически оцениваются как пустулы Когоя.
Посев содержимого пустул не дает роста микроорганизмов, т. е. они стерильны. В общем анализе крови наблюдается лейкоцитоз, нейтрофилия до 20%, лимфопения с полиморфонуклеарным лейкоцитозом, ускоренная СОЭ. В биохимическом анализе крови отмечаются повышение глобулинов и снижение альбуминов, кальция и цинка. Также в случае гиповолемии могут оказаться увеличенными азот мочевины крови и креатинин [3].
По данным последних исследований, у пациентов с ГПП количество эозинофилов в крови и коже оказалось повышенным. Это говорит о значительной роли этих клеток в патогенезе пуcтулезного псориаза [8].
При гистологическом исследовании свежих очагов выявляют паракератоз, выраженные микроабсцессы Мунро, локальное образование спонгиоформных пустул, поверхностные и глубокие полиморфные инфильтраты в дерме, содержащие множественные полиморфнонуклеарные лейкоциты, псориазиформный акантоз и расширение сосудов поверхностного сосудистого сплетения [3].
Диагноз устанавливается на основании характерной клинической картины, данных гистологического исследования, посева содержимого пустул.
Течение ГПП хронически рецидивирующее. Обострения и ремиссии могут следовать друг за другом. Иногда ПП трансформируется в обычный псориаз и протекает без пустулизации.
По-видимому, целесообразно различать ПП по степени тяжести (легкая, умеренная, тяжелая) и распространенности (с распространенными и ограниченными проявлениями). Заболевание может быть генерализованным и протекать тяжело, как было описано выше. Наряду с этим встречаются легкие случаи, когда у пациентов типичным псориазом внезапно повышается температура и на отдельных участках (на псориатических элементах или на здоровой коже, возможно на тех, и на других) появляются немногочисленные пустулы. Даже без усиленной терапии только при назначении красителей и аэрозолей с кортикостероидами и антибиотиками явления регрессируют через 2–3 дня. В других случаях нередко приходится прерывать стандартную терапию и возобновлять ее после исчезновения пустулезных элементов.
Лечение
Следует подчеркнуть, что основные описанные формы торпидны к проводимому лечению. При ПП, протекающем с лихорадкой и нарушением общего состояния, лечение начинают с введения дезинтоксикационных препаратов (физиологического раствора, Реамберина), жаропонижающих средств; парентерального введения кортикостероидных препаратов (дозы преднизолона достигают 100–120 мг в сутки), антигистаминных средств. Нередко такое лечение не оказывает эффекта, лихорадка сохраняется 7–10 дней. Согласно нашему опыту, наиболее эффективным препаратом является этретинат (Тигазон), синтетический препарат витамина А (синтетический ретиноид) в дозе из расчета 0,5–1,0 мг на 1 кг массы тела [9–12]. Этот препарат позволяет добиться стабилизации состояния и при необходимости перейти к другим методам лечения. Его применение — важный этап в лечении многих тяжелых дерматозов. По своей значимости открытие ретиноидов можно сравнить с введением в терапию дерматозов кортикостероидов, ПУВА-терапии, иммуносупрессивных и иммунокоррегирующих средств, цитостатиков.
Этретинат (Тигазон) по химическому строению является ароматическим ретиноидом, имеет ароматическое кольцо и в конце боковой цепи — группу сложного эфира. В настоящее время в арсенале специалистов имеется более эффективный, вызывающий меньше осложнений Неотигазон (ацитретин), который относится ко второму поколению ретиноидов.
Механизм действия синтетических ретиноидов многогранен. Они влияют на патологически ороговевающий эпидермис, на иммунную систему, обладают противоопухолевым, противовоспалительным действием. Последнее направлено на торможение миграции нейтрофильных гранулоцитов. Этретинат повышает гуморальный и клеточный иммунитет, модулирует гранулоциты и медиаторы воспаления. Давно известно положительное влияние этретината при дерматозах с нарушением кератинизации (псориаз, фолликулярный дискератоз Дарье, красный отрубевидный волосяной лишай, ихтиоз и ихтиозиформная эритродермия, ладонно-подошвенные кератодермии и др.).
Менее известно положительное, а в некоторых случаях и поразительное влияние препарата у больных ГПП. Не отменяя дезинтоксикационных методов лечения, назначается Неотигазон из расчета 0,5–0,7 мг на кг массы тела. Препарат принимают в два приема примерно в равных дозах вместе с пищей. Уже через несколько дней прекращается появление пустул, старые подсыхают, их поверхность покрывается корочками, которые быстро отпадают. Такие дозы применяют 10–12 дней, после чего их постепенно снижают. Общая продолжительность лечения зависит от тяжести и распространенности процесса. В случаях средней тяжести заболевания температурная реакция может ослабевать на 4–5 день, а затем и нормализоваться.
Однако не у всех больных лечение этретинатом столь благотворно. Иногда приходится прибегнуть к 1–2 инъекциям кортикостероида пролонгированного действия — Дипроспана — с промежутком в 7–10 дней, хотя имеются данные о переходе обычного псориаза в пустулезный под действием этого лекарственного средства. При отсутствии эффекта от применяемых средств назначают метотрексат, возможно внутривенное введение в дозе 25 мг в неделю.
При отсутствии вторичного инфицирования назначение антибиотиков нецелесообразно. Пустулы прокаливают стерильной иглой, смазывают анилиновыми красителями, обрабатывают Полькортолоном с тетрациклином в форме аэрозоля (Полькортолон ТС). В дальнейшем используют кортикостероидные кремы сильного действия (Дермовейт, Целестодерм), а в подмышечных и паховых областях применяют Цинковую мазь с 0,5% содержанием гидрокортизона. Также используются наружные производные витамина D3, дитранола, ретиноидов. Хороший эффект был отмечен при комбинированном применении антралина и салициловой кислоты [3]. После разрешения пустул переходят на лечение мягкими средствами — гидрофильными кремами или нежирными эмульсиями. Однако, к сожалению, дерматологами, амбулаторно принимающими пациентов, наиболее часто в данном случае назначаются наружные кортикостероиды [4], которые малоэффективны при монотерапии ПП. За рубежом имеется наружный ретиноид — тазаротен (Тазорак) в форме геля или крема. При его совместном использовании с системной терапией было доказано ускорение сроков регресса пустул и их заживления, уменьшение эритемы.
Пациенты с ГПП плохо переносят фототерапию. ПУВА-терапию назначают после стабилизации состояния этретинатом (0,2–0,5 мг/кг в течение 7 дней, затем ПУВА 3–4 раза в неделю). После исчезновения пустул этретинат следует отменить. ПУВА-терапию можно продолжить до 2 месяцев [3]. После стихания острой фазы болезни можно проводить и другие виды фототерапии (ПУВА-ванны, дальнюю длинноволновую и узкополосную средневолновую фототерапию с длиной волны 311 нм).
При ладонно-подошвенном ПП проводится Ре-ПУВА-терапия (с ретиноидами). Ацитретин принимается внутрь параллельно с ультрафиолетовым облучением длинноволновым спектром (ПУВА-терапия, ПУВА-ванны).
Современная терапия тяжелого псориаза основана на применении новых терапевтических биотехнологий, так называемых биологических агентов: инфликсимаба (Ремикейда), этанерсепта (Энбрела), эфализумаба (Раптива), алефацепта (Амевива) и других. Данные об этих препаратах, освещение механизма их действия отражено в отечественных и зарубежных публикациях, по данным которых назначение биологических препаратов требует примерно 13% пациентов с ГПП [4].
Биологические препараты — это белки, выполняющие естественные биологические функции в организме и обладающие высокой избирательностью механизма действия.
Наиболее широкое применение в нашей стране имеет инфликсимаб. Это препарат генно-инженерного происхождения, представляет IgG1?химерные моноклональные антитела, обладающие аффинностью и авидностью к фактору некроза опухоли-альфа (ФНО-альфа). Сегодня известно, что цитокин — ФНО-альфа играет ведущую роль в иммунопатогенезе псориаза. Препарат связывает все формы ФНО-альфа — трансмембранную, сывороточную и связанную с рецептором. Он обеспечивает эффективное подавление этого ключевого цитокина. По данным зарубежных исследований применение инфликсимаба при ГПП приводило к быстрому и положительному ответу без каких-либо значительных побочных эффектов, предотвращало осложнения ГПП, угрожающие жизни (сепсис, электролитные нарушения, почечную и сердечную недостаточность). Через 24 часа после первой инъекции препарата было отмечено снижение уровня СОЭ, количества лейкоцитов, С-реактивного белка, улучшение основных показателей состояния организма и индекса PASI (Psoriatic Area and Severity Index) [11].
Препарат Ремикейд (инфликсимаб) рекомендуют больным с тяжелыми проявлениями псориаза, которым показана системная терапия. Несомненно, ГПП имеет все показания к назначению Ремикейда. Однако лечение следует начинать после нормализации температуры и регресса пустул. Европейскими авторами на данный момент поддерживается последовательное применение инфликсимаба (антитела к ФНО-альфа) и этанерсепта (рецепторы к ФНО-альфа), комбинирующее быстрое начало ответа на лечение и более низкий риск развития нежелательных явлений во время поддерживающего лечения ГПП [13]. Также проводится комбинированное применение циклоспорина в дозе 5 мг/кг в два приема ежедневно с подкожным введением этанерсепта по 50 мг дважды в неделю [14]. При сочетанном поражении суставов артикулярные симптомы также быстро отвечают на лечение. При применении инфликсимаба каждые 8 недель рецидива заболевания не происходит [15]. При монотерапии этанерсептом препарат применяется по схеме: подкожно по 50 мг в течение 48 недель далее по 25 мг [16]. В настоящее время в нашей стране данные препараты находятся в стадии изучения, а количество больных ПП невелико. Поэтому вопрос об их эффективности может быть оценен позже после накопления собственного опыта.
После купирования рецидива ПП при отсутствии типичных псориатических элементов наступает ремиссия, которая длится неопределенное время. При появлении пустул при наличии типичных очагов пустулы регрессируют быстрее, а для лечения оставшихся очагов применяется фототерапия.
Алгоритм терапии больных ПП
Тяжелая форма ГПП:
- дезинтоксикационные препараты (физиологический раствор, Реамберин);
- антигистаминные;
- жаропонижающие;
- кортикостероидные препараты;
- ароматический ретиноид (ацитретин);
- метотрексат;
- циклоспорин;
- анилиновые красители;
- аэрозоли (кортикостероиды с антибиотиками);
- наружные кортикостероиды с очень сильной активностью в форме крема (Дермовейт, Целестодерм);
- фототерапия (ПУВА-терапия, ПУВА-ванны, средневолновая узкополосная фототерапия с длиной волны 311 нм).
ПП типа Барбера:
- фототерапия (ПУВА-терапия, ПУВА-ванны);
- Ре-ПУВА-терапия;
- наружно красители, аэрозоли;
- наружные кортикостероиды очень сильной активности (Дермовейт, Бетновейт).
Литература
- Машкиллейсон Л. Н. Частная дерматология. М.: Медицина. 1965. С. 174–178.
- Шарапова Г. Я., Короткий Н. Г., Панченко М. А. О пустулезном псориазе // Вестник дерматологии и венерологии. 1983, № 9, с. 35–38.
- Elma Baron. Pustular psoriasis. E-medicine specialties. Dermatology. Papulosquamous diseases. 16 jan 2007, p. 532–555.
- Augey F., Renaudier P., Nicolas J. F. General pustular psoriasis: a French epidemiological survey // Eur. J. Dermatol. 2006, Nov-Dec; 16 (6): 669–673.
- Zaraa I., Fazaa B., Zeglaoui F., Zermani R., Ezzine N., Goucha S., Ben Jiliani S., Kamoun M. R. Pustular psoriasis in childhood in 15 cases // Pediatr Dermatol. 2007, sep-oct; 24 (5): 563–564.
- Каламкарян А. А. и соавт. Редкие атипичные дерматозы. ВИН: «Клиническая дерматология». Ереван: Айастан. 1989, 174–175.
- Вербенко Е. В, Молчанов А. В., Михайлова М. Б. Об отношении герпетиформного импетиго Гебры к пустулезному псориазу // Вестник дерматологии и венерологии. 1990, № 1, 63–66.
- Mansur A. T., Goktay F., Yasar S. Peripheral blood eosinophilia in association with general pustular and erythrodermic psoriasis // J. Dermatolog Treat. 2007; 16 (5–6), 350–352.
- Самсонов В. А., Чистякова И. А. Эффективность тигазона у больных различными дерматозами // Вестник дерматологии и венерологии. 1992, № 6, 29–33.
- Скрипкин Ю. К., Кубанова А. А., Самсонов В. А., Чистякова И. А. Синтетические ретиноиды: новый этап в лечении тяжелых дерматозов // Вестник дерматологии и венерологии. 1994, № 2, с. 3–6.
- Чистякова И. А, Прядкина Е. В. Клинические формы пустулезного псориаза Цумбуша. Всероссийская конференция дерматовенерологов. «Современные направления диагностики, лечения и профилактика ИППП и дерматозов», 27–28 мая 2004. Нижний Новгород, с. 52.
- Чистякова И. А., Болтачева В. В. Применение ароматических ретиноидов при пустулезных дерматозах. IХ Всероссийский съезд дерматовенерологов, Москва, 2005, тезисы научных работ. Т. 1, с. 43.
- Weisenseel P., Prinz J. C. Sequential use of inliximab and etanercept in generalized pustular psoriasis // Cutis. 2006 sep; 78 (3): 197–199.
- Ricotti C., Kerdel F. A. Treatment of pustular psoriasis // J. Eur. AcadDermatol Venerol. 2007. Dec 5. P. 23–25.
- Vieira Serrao V., Martins A., Lopes M. J. Infliximab in recalcitrant generalized pustular arthropatic psoriasis // Eur. J. Dermatol. 2008. Jan-Feb; 18 (1): 71–73. Epub 2007 Dec 18.
- Esposito M., Mazzarota A., Casciello C. Chimenti S. Etanercept at different dosages in the treatment of generalized pustular psoriasis // Dermatology. 2008 Feb 20; 216 (1): 355–360 (epub).
И. А. Чистякова, кандидат медицинских наук Е. А. Соснина
Государственный научный центр дерматовенерологии и косметологии, Москва
Контактная информация об авторах для переписки: 107076 Москва, ул. Короленко, дом 3, стр. 6
Устранение симптомов
Как только у вас появятся симптомы, скажите об этом своему медицинскому сотруднику. Обязательно сообщите врачу, если у вас диабет, сосудистое заболевание или периферическая нейропатия. Эти заболевания вызывают разрушение кожных покровов, препятствуют заживлению ран и могут стать причиной развития инфекции.
Следуйте приведенным ниже советам — они помогут вам справиться с этими симптомами.
Нельзя:
- Вскрывать волдыри. Наносить мазь на нефтяной основе, например Vaseline®, и накладывать сверху повязку (лейкопластырь Band-Aid®).
- Погружать кисти рук и ступни в горячую воду или в горячую ванну.
- Принимать горячие ванны.
- Носить слишком тесные носки, колготки или обувь.
- Делать что-то, для чего нужно тереть ладони или стопы, за исключением легкого нанесения лосьона или крема.
Нужно:
- Надевать плотные, мягкие хлопчатобумажные носки со всей обувью. Также рекомендуется использовать впитывающие стельки из пеноматериала и амортизирующие вкладыши, чтобы ослабить давление обуви на ступню.
- Надевать плотные хлопчатобумажные перчатки, выполняя работы по дому или вне дома, например во время уборки дома, работ в саду или покупки продуктов.
- Хорошо увлажнять кисти рук и ступни. Для этого необходимо погрузить их на 20–30 минут в прохладную воду, промокнуть насухо полотенцем, а затем нанести увлажняющее средство без отдушки, например Eucerin®. Это нужно делать хотя бы один раз в день.
- Пользоваться лосьоном или кремом без отдушки, содержащим нефтепродукты, например: кремом Urea;
- увлажняющим средством для стоп с отшелушивающим действием Kerasal® One Step Exfoliating Foot Moisturizer Therapy™;
- Udderly Smooth®;
- если вам уже исполнилось 18 лет, вы также можете использовать указанные ниже средства; не применяйте их, если вам нет 18 лет: салициловая кислота (Salicylic acid);
- увлажняющее средство CeraVe® SA.
- стероиды;
Вернуться к началу
Методы лечения ладонно-подошвенного пустулеза
После проведения тщательного исследования, подтверждения предполагаемого диагноза, принимаются меры соответствующей терапии. Лечить пустулез можно только с учетом особенностей конкретного организма. Параллельно должны быть проведены меры по выявлению, терапии существующего недуга, на фоне которого развился
Аптечными препаратами
Медикаментозное лечение ладонно подошвенного пустулеза предполагает комплексное взаимодействие ряда препаратов, которые устраняют внешние проявления, оказывают общее терапевтическое действие.
Для пациентов назначают аптечные средства:
- Цитостатические средства – противоопухолевые препараты, которые используются для лечения псориазов. Данные медикаменты позволяют остановить разрастание чешуйчатых бляшек на эпидермисе ладоней и пораженных пустулезом подошв, что стимулирует процесс заживления. К таким средствам относится Метотрексат или его аналоги.
- Антибиотики – препараты для борьбы с бактериальными инфекциями. Подбираются в индивидуальном порядке для каждого пациента. Недопустим самопроизвольный прием лекарств данной группы в связи развитием антибиотикорезистентности бактерий.
- Иммуносупрессоры – лекарственные средства, основное назначение которых – угнетать иммунную реакцию организма. Препараты актуальны при наличии аллергической реакции на ладонях. Позволяют подавить иммунный ответ при пустулезе, остановить развитие существующих симптомов. Представители – Цироспорин, Азатиоприн, Симулект, т.д.
- Кортикостероиды – гормональные препараты, основная функция которых подавить аллергическую реакцию. Применяются в форме мазей, гелей, кремов для наружной обработки пораженных пустелезом ладоней и тканей подошв. Представители – Псоридерм, Дермовейт, Протопик.
- Антисептики – используют для наружной обработки пустул. Препятствуют занесению и размножению патологической микрофлоры. Применяют марганцовку, Фурацилин, Хлоргексидин, Бетадин.
- Кератолические лекарственные препараты. Предназначены для симптоматического лечения поврежденных участков кожи ладоней и воспаленных подошв. Смягчают, увлажняют, оказывают ранозаживляющее действие. Используются салициловая кислота, мочевина, т.п.
Любые аптечные препараты опасны для использования без предварительного назначения доктора, которое осуществляется только на основе диагностики.
Фототерапия
Фототерапия – современный эффективный метод терапии пустулеза, кожных заболеваний. Для лечения пустелеза вида ладонно-подошвенный, прибегают к двум процедурам – ультрафиолетовому воздействию и методике ПУВА.
Фототерапия, благодаря воздействию ультрафиолетовых волн, оказывает положительное влияние на состояние кожного покрова – противовоспалительное, ранозаживляющее действие, стимулирует регенерацию тканей. После проведения процедуры отмечается:
- положительная динамика у 85% пациентов;
- быстрое наступление желаемого результата на ладонях и поверхности подошв;
- продолжительная ремиссия пустулеза (от 6 месяцев до нескольких лет);
- отсутствие эффекта привыкания к процедуре.
Фототерапия подошв и пораженных ладоней практически не имеет противопоказаний при пустулезе, хорошо переносится большинством пациентов. Данный метод не может выступать как самостоятельный. Его используют в комплексе с другими эффективными мероприятиями по восстановлению здоровья.
Народные методы
Народное лечение в комплексе с традиционными методиками позволяет добиться эффективного результата.
Популярным средством для лечения пустулеза, проявляющегося на ладонях и коже подошв, считается рыбий жир. Им смазывают пораженные участки ежедневно перед сном.
Для обработки ладоней и стоп применяют масло облепихи. Им смазывают пустулы, чешуйки, сухую кожу. При соблюдении инструкции облепиховое масло можно принимать внутрь.
Снимают воспаление на подошвах, восстанавливают кожу ванночки с лекарственными растениями. Применяют ромашку, календулу, зверобой, солодку.
Народное лечение не является заменителем традиционного. Без посещения доктора и проведения актуальной терапии, самостоятельные попытки избавиться от пустулеза могут спровоцировать нежелательные последствия.
Когда следует обращаться к своему медицинскому сотруднику?
Позвоните медицинскому сотруднику, если у вас возникло что-либо из перечисленного ниже:
- температура поднялась до 100,4 °F (38 °C) или выше;
- озноб;
- симптомы не проходят или усугубляются;
- появляется любой из следующих симптомов на коже ладоней или стоп: твердая, теплая или горячая на ощупь кожа;
- выделения ярко-желтого или зеленого цвета;
- кровотечение;
- неприятный запах от ладоней и ступней;
- усиливающееся покраснение или отек;
- нарастающую боль или дискомфорт;
Вернуться к началу