Симптомы папилломатозного невуса
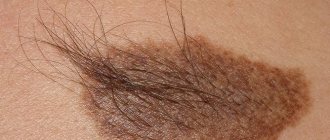
Папилломатозный невус, в отличие от простых родинок, имеет неправильную форму и выступает над кожей. В зависимости от пигментации, он может быть под цвет кожи или же обладать бурым, коричневым оттенком. Очень редко встречаются невусы черного цвета. Иногда через папилломатозный невус проходит пигментированный волос. Папилломатозные невусы встречаются как единичные, так и множественные. Наиболее часто невусы локализуются на голове, на шее, на лице, но могут встречаться случаи, когда они находятся в других местах кожного покрова.
Характерным признаком папилломатозного невуса является его хоть и медленное, но постоянное увеличение в размерах. С начала развития он не заметен, но в процессе своего роста начинает причинять дискомфорт человеку. Невус на голове часто подвергается травмированию при расчесывании волос. В результате чего может возникнуть воспаление.
Папилломатозный невус является серьезным косметическим дефектом, он доставляет своему хозяину неудобства и психологический дискомфорт. У подростков и лиц с тонким душевным устройством данная ситуация может стать причиной затяжной депрессии.
Почему появляется бородавчатый невус
Ученые пришли к выводу, что образование родинок закладывается еще на эмбриональном этапе развития.
Факторами, провоцирующими их образование у человека, являются:
- дисбаланс женских половых гормонов у женщины во время беременности
- наличие инфекционных патологий в период вынашивания малыша
- влияние неблагоприятных экологических факторов среды на организм женщины в состоянии беременности
- наследственные факторы
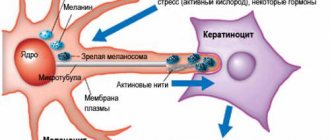
В результате этих причин нарушается процесс развития меланобластов, из которых формируются меланоциты.
Меланоциты, концентрируясь в определенных участках кожного покрова, превращаются в невоциты.
Отличие их от меланоцитов в том, что у них нет отростков, которые способствуют распространению пигмента.
Диагностика папилломатозного невуса
Для точной постановки диагноза нужно обращаться за консультацией к онкологу или дерматологу.
Если родинка значительно выступает за пределы кожи, но не вызывает неприятных ощущений, ее все равно следует показать врачу-дерматологу. Точная диагностика данного вида кожного образования необходима для того, чтобы исключить меланому и меланомоопасные невусы. Также вид новообразования поможет врачу определиться с тактикой лечения. Как правило, врач-дерматолог сразу отличит папилломатозный невус от обычной родинки. Для диагностики может применяться сиаскопическое исследование. В трудных случаях делают биопсию новообразования, УЗИ кожи и углубленную дерматоскопию. В онкологии различают несколько видов невусов, в зависимости от размера:
- маленький — до 1,5 см;
- средний — до 10 см;
- крупный — до 20 см;
- гигантский больше 20 см.
Риск развития у пациента рака, напрямую зависит от размеров невуса.
Исходя из места своего образования, невусы подразделяются следующим образом:
- эпидермальные — представляют собой скопление меланоцитов в верхних слоях кожи;
- интрадермальные — скопление меланоцитов в дерме;
- пограничные — скопление меланоцитов между верхним шаром кожи и дермой.
Особенности ухода за веррукозным невусом
При обнаружении на теле пациента элементов бородавочного невуса врачи предлагают его удалить, чтобы убрать косметический недостаток.
Если пациент по каким-то причинам не желает или не может это сделать, то он должен соблюдать ряд правил, которые помогут избежать развития осложнений.
Основные правила следующие:
- Исключить факторы, которые могут оказывать перегревание родинок. Под запретом: посещение саун, бань, СПА процедуры.
- В теплое время года избегать нахождения под лучами солнца в часы наибольшей его активности: после 10-ти часов и до 16.00. Исключить посещение солярия. Доказано, что защитные средства не могут препятствовать развитию меланомы;
- Перед приемом гормональных средств следует вначале проконсультироваться со специалистом.
- Следить за состоянием элементов невуса и при первых симптомах озлокачествления родинок обращаться к врачу.
Следует обратить внимание на такие изменения:
- ускоренный рост невуса
- появление неприятных ощущений, которых раньше не было: болезненности, зуда, жжения и др.
- изменение окрашивания новообразования, оно может приобрести многоцветность
- появление шелушения
- образование на невусе трещин
- выпадение волосков
- ассиметричность нароста, рваные края
- приобретение родинкой зернистости
- образование выростов
- появление выделений различного характера
Если появился хотя бы один из вышеописанных признаков, следует незамедлительно обратиться к врачу.
Если обращение окажется своевременным, то родимые пятна не будут представлять опасности для человека в плане озлокачествления.
А современные методы лечения позволят устранить наличие дискомфорта, как физического, так и косметического.
Важно понимать, что самолечение может нанести непоправимый вред здоровью.
Удаление новообразований должно проходить только в условиях медицинского учреждения и осуществляться специалистом.
Лечение папилломатозного невуса
Из-за того, что невус постоянно подвергается воздействию внешних факторов, он может повредиться и тогда начнется воспаление, которое можно будет легко узнать по болезненности и покраснению. Если в процессе диагностики врачам удалось полностью исключить меланому, дерматологи рекомендуют удалить невус с обязательным дальнейшим гистологическим исследованием образования.
Удаление папилломатозного невуса может проводиться с помощью лазера, методом криодеструкции, радиоволновым способом, электрокоагуляцией или хирургическим иссечением. Обычно все перечисленные операции проводятся под местным обезболиванием.
Удаление бородавок лазером
Многообещающие результаты дает использование лазеров. Для лечения родинок использовались различные типы лазеров, в том числе: CO 2 -лазеры, лазер на красителях. Ландтальтер и др. Дерматологи успешно использовали аргоновый лазер у пациентов с локализованным папиллярным эпидермальным невусом. Также очень хорошие результаты достигаются при использовании аргонового лазера у большинства пациентов с поверхностным невусом, в то время как удовлетворительные результаты не были получены у пациентов с папиллярным невусом.
Другой метод лазерного лечения бородавок — удаление эпидермального невуса импульсным лазером Er: YAG, работающим на длине волны 2940 нм и обладающим свойствами высокого поглощения воды, содержащейся в ткани, а также удаление лазером CO 2 .
Энергия импульса направлена на абляцию, а зона термического повреждения мала, что сводит к минимуму возможность рубцевания и гарантирует относительно быстрый процесс заживления. Этот тип лазера может удалить поверхностные изменения с очень хорошим косметическим эффектом.
В случае больших папиллярных родинок эпидермиса лучший метод — лечение CO2-лазером.
Уч. Мишель и др. использовали CO 2 -лазер при лечении папиллярных эпидермальных родинок, получив хорошие косметические результаты при соблюдении соответствующих технических условий. Мелкие поражения полностью исчезли, остался только обесцвеченный шрам. Рецидивы наблюдались при слишком щадящих процедурах.
На основании этих результатов ученые утверждают, что лечение лазером CO 2 более эффективно, чем другие лазеры, но в то же время имеет более высокий риск образования рубцов. Лазерное лечение — относительно новый, но очень перспективный метод лечения папиллярных невусов эпидермиса.
Источники
- Дю Вивье А.: Атлас клинической дерматологии, 2002.
- Гур Э., Цукер Р.: Сложные невусы лица: хирургический алгоритм, 2000.
- Розен Т.: Кератоакантомы, возникающие внутри линейного эпидермального невуса. J. Dermatol. 1982.
- Михаловский Р.: Дерматологическая синдроматология, 1984.
- Гольдберг HS: Базально-клеточные эпителиомы, развивающиеся в локализованном эпидермальном невусе. 1980.
- Итикава Т. и др.: Плоскоклеточный рак, возникающий в бородавчатом эпидермальном невусе, Дерматология, 1996.
- Молин Л., Сархаммар Г.: Перивульварный воспалительный линейный бородавчатый эпидермальный невус, обработанный лазером CO2, 1999.
- Мишель Дж. Л. и др.: Дермабразия с помощью CO 2 -лазера в лечении линейных папиллярных эпидермальных невусов, Dermatologica, 2001.
- Павлачик М. и др.: Синдром эпидермального невуса — двухсимптоматическая форма, 1996.
- Звулунов А. и др.: Кальципотриол для местного применения для лечения воспалительных линейных веррукозных эпидермальных невусов: 1997.
- Pearson IC, Parland CC: Лечение эпидермальных невусов импульсным эрбиевым лазером, 2005.
- Бойс С., Алстер TS: СО 2 лазерная обработка эпидермальных невусов долгосрочный успех. 2002.
Хирургические операции
Папилломатозный невус больших размеров подвергается хирургическому иссечению. Наложение небольших косметических швов после операции по удалению гарантирует минимальный косметический дефект. Возможность рецидива исключается, так как вместе с невусом доктор при удалении захватывает еще и часть здоровой ткани. Хирургическим путем лечат также невусы гигантского типа. Они встречаются редко, однако риск развития рака в них очень велик. Лечение гигантского пигментного невуса проводится поэтапно, с привлечением пластических хирургов для дальнейших косметических операций.
В настоящее время не существует какой-либо методики, по которой можно предотвратить появление невуса. Единственное, чего можно избежать — это превращения невуса в меланому. Для этого нужно просто следить, чтобы невус не травмировался. Ни в коем случае не занимайтесь самостоятельным извлечением и самодиагностикой невусов, поскольку это может привести к нежелательным последствиям. Не пренебрегайте своим здоровьем, а в случае появления большой родинки или повреждения уже существующей, немедленно обращайтесь к доктору.
- Галерея
- Новости
- Отзывы
- Вакансии
- Лицензии
- Страховые партнеры
- Контролирующие организации
- График приема граждан по личным обращениям
- Что надо знать о коронавирусной инфекции?
- Правила для пациентов
- Важно! Посещение клиники во время самоизоляции
- Онлайн консультация врача
- Корпоративным клиентам
- Документы
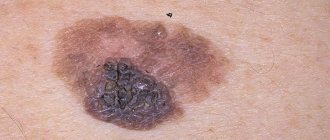
Диспластический невус – это одна из разновидностей плоских пигментных образований кожи, которые чаще называют родинками.
Пациенты, да и многие врачи, ошибочно считают, что все плоские пигментные образования являются доброкачественными и не обращают на них внимания. Однако известно, что диспластические невусы способны трансформироваться в меланому. Процесс трансформации происходит постепенно, по мере развития лентигинозной меланоцитарной дисплазии (ЛМД) от 1-ой до 3-ей степени.
Этот тип образований заслуживает самого пристального внимания среди всех видов, так как очень высокий риск их малигнизации с переходом в самую злокачественную опухоль — меланому. Сам термин диспластический означает, что это такой невус, который не похож по внешним и внутренним признакам на типичные родинки. Диспластический невус, который встречается у 5%-9% белого населения, в последнее время привлекает внимание исследователей, так как может являться предшественником поверхностно-распространяющейся меланомы: его обнаруживают практически у всех больных с наследственной меланомой и у 30 – 50% больных со спорадической меланомой. Диспластический невус может возникнуть на неизмененной коже или быть компонентом сложного невоклеточного невуса.
Клинически диспластический невус имеет сходство с пограничным невусом, но имеются и отличия. Так диспластический невус представляет собой пятно неправильной формы, в то время как пограничный имеет правильную форму – круглую или овальную. Окраска диспластического невуса чаще бывает неоднородная, с участками темного пигмента, в то время как для пограничного невуса характерна однородная окраска, цвет обоих невусов варьируется от светло-коричневого до темно-коричневого. Нередко в центре диспластического невуса отмечается точечное образование, напоминающее мишень. При сочетании диспластического и смешанного невуса имеется картина «яичницы-глазуньи» с приподнятым желтком в центре.
В наших наблюдениях диспластические невусы обнаруживались у 5% – 10% пациентов, которые обращались к хирургу или онкологу по поводу различных заболеваний. У одних невусы были единичными – от 3х до 10 образований, у других – множественными – от 50 до 100 и более. Наблюдая больных с множественными диспластическими невусами, мы выделили 2 типа этих образований.
При первом типе – этих пациентов было меньше – диспластические невусы появлялись в детском и подростковом возрасте, часто были наследственными, но о меланоме у родственников эти пациенты не сообщали. Носители невусов были, как правило, белокожие, плохо загорающие лица, со светлыми или рыжими волосами и светлыми глазами. Диспластические невусы этого типа были крупные – 0,5 – 1,0 см в диаметре, располагались на открытых и закрытых участках тела (ягодицы, низ живота), часто сочетались с папилломатозными невусами. Цвет невусов у одного и того же пациента мог варьироваться от розового до темно-коричневого, иногда наблюдалась пестрая окраска: темные участки на розовом или светло-коричневом фоне. Подобная картина невусов была описана, как «диспластический невусный синдром». После периода полового созревания новые невусы в этой группе пациентов не появлялись. Этот факт можно связать с тем, что белокожие люди ограничивали свое пребывание на солнце, так как быстро обгорали, а также были информированы о возможном появлении новых «родинок» в результате воздействия ультрафиолетового излучения.
При втором типе диспластические невусы в подростковом возрасте были редкими, большинство невусов появились во взрослой жизни и были связаны с частым и длительным пребыванием на солнце во время отдыха в южных широтах. Диспластические невусы этого типа были мелкие – от 0,1 до 0,4 см в диаметре, правильной округлой формы, однородной окраски, сочетались с множественными веснушками у молодых пациентов и пигментными пятнами типа «меланоза Дюбрея» у пожилых. У белокожих пациентов с фототипом кожи 1 – 2 невусы были светло-коричневого цвета, у других — коричневого или темно-коричневого цвета. Плотность невусов была выше на открытых солнцу участках тела: лицо, предплечья, наружная поверхность плеч, верхняя половина спины и грудной стенки (по типу «широкого декольте»). Все это указывает на некоторое сходство диспластических невусов второго типа с меланозом Дюбрея, который представляет собой пролиферацию меланоцитов базального слоя эпидермиса у лиц с фототипом кожи 1 – 2 под влиянием многократных солнечных ожогов.
Согласно нашим наблюдениям, наиболее важным признаком прогрессирования диспластического невуса является:
- Возникновение пигментного образования на неизмененной коже и дальнейший его рост на протяжении нескольких месяцев или лет у лиц старше 18 лет, т.е. во взрослой жизни.
- Изменения в последние 3-5 лет длительно существующего невуса могут свидетельствовать о прогрессировании диспластического невуса, который сочетается с пограничным или смешанным невусом.
- Важным признаком прогрессирующего диспластического невуса является очень темная окраска (почти черная), или неравномерное окрашивание образования с участками темно-коричневого или черного цвета.
- Неправильная форма невуса может быть мало заметна при небольших размерах прогрессирующего диспластического невуса, в то же время она может наблюдаться и в длительно существующем невоклеточном невусе — пограничном или смешанном.
Иссечение диспластического невуса
Иссечение невуса (эксцизионную биопсию) следует производить под местной анестезией, отступя от видимых границ 0,4 – 1,0 см, с подкожной клетчаткой. Гистологическое исследование удаленного невуса должен проводить патоморфолог, имеющий опыт исследования меланоцитарных образований. Прогрессирующие диспластические невусы требуют иссечения в целях профилактики, а также ранней диагностики меланомы кожи. При выявлении меланомы вопрос о необходимости повторной операции – иссечение послеоперационного рубца – решается в зависимости от толщины опухоли, определяемой при гистологическом исследовании. По данным зарубежных авторов, а также по рекомендациям ВОЗ, адекватное отступление от границ образования при меланоме in-situ является 0,2 – 0,5 см, при инвазивной меланоме толщиной менее 1,5 мм – 1,0 см.
При удалениях, проведенных в отделении хирургии с июня 2009 по апрель 2014 г., из всех удаленных пигментных образований клинический диагноз «диспластический невус» был подтвержден морфологически в 76% случаях, т.е. в этих образованиях при гистологическом исследовании найдены структуры лентигинозной меланоцитарной дисплазии (ЛМД). В 2,4% случаев выявлена меланома, развившаяся на фоне ЛМД, в остальных случаях подтверждены другие типы невусов (внутридермальный, смешанный невус, невус сальных желез). В наших клинических случаях повторная операция пациентам с выявленной меланомой не потребовалась.
Зарубежные авторы рекомендуют удалять диспластические невусы 0,6 см и более, по данным наших исследований – удалению подлежат также невусы меньших размеров – 0,4 – 0,5 см в диаметре. В нашей практике меланома в одном случае имела размеры 0,5 х 0,4 см, в другом – 0,5 см.
На фото 1 и 2 представлены диспластические невусы с признаками прогрессирования.
На фото 1 представлен невус ягодичной области размером 0,5 х 0,4 см у пациентки 29 лет с фототипом кожи 1. Невус, со слов пациентки, появился 7 месяцев назад в виде точечного образования, которое постепенно увеличивалось (признак прогрессирования). Никаких других пигментных невусов или веснушек на теле не обнаружено. Гистологическое исследование — лентигинозный пигментный невус с тяжелой (3-ей степени) меланоцитарной лентигинозной дисплазией.
На фото 2 представлен невус грудной стенки у пациентки 27 лет, размером 0,3 см в диаметре, круглой формы, который потемнел после пребывания на юге (признак прогрессирования). Гистологическое исследование – смешанный диспластический пигментный невус с тяжелой (3-ей степени) меланоцитарной лентигинозной дисплазией.
При отказе пациента от операции или при отсутствии явных признаков прогрессирования диспластического невуса следует проводить повторный осмотр невуса у врача через 6 месяцев. При наличии изменений невуса за истекший срок – рекомендуется операция, при отсутствии – дальнейшее наблюдение через 6 месяцев.
Пациентам с диспластическими невусами необходимо:
- избегать длительного пребывания под прямыми солнечными лучами,
- защищать кожу одеждой,
- применять солнцезащитные кремы.
Материал подготовлен на основе статьи: «Тактика ведения пациента с диспластическим невусом» – О.А.Романова, Н.Г.Артемьева, Э.А.Ягубова, И.М.Рудакова, В.Н.Марычева, А.А.Вещевайлов. Клиническая дерматология и венерология №2, 2015г.
Услуги и цены
Гистологическое исследование биопсийного материала кожи
1 650 руб.
Прием врача-дерматовенеролога лечебно-диагностический, перв., амбулаторный
2 000 руб.
Прием врача-дерматовенеролога лечебно-диагностический, повт., амбулаторный
1 800 руб.
Прием врача-онколога лечебно-диагностический, первичный, амбулаторный
2 000 руб.
Прием врача-онколога лечебно-диагностический, повторный, амбулаторный
1 800 руб.
Прием врача-хирурга л-д, перв, амб
2 000 руб.
Прием врача-хирурга, к.м.н., первичный, амбулаторный
2 500 руб.
Удаление доброкачественного образования диаметром до 5 мм с помощью молекулярно-резонансного хирургического аппарата VESALIUS LX 80 (с анестезией и повязкой)
2 500 руб.
Удаление доброкачественного образования диаметром более 5 мм с помощью молекулярно-резонансного хирургического аппарата VESALIUS LX 80 (с анестезией и повязкой)
3 100 руб.
Исаева Галина Ивановна Врач-онколог Опыт работы: 19 лет
Романова Ольга Александровна Врач-онколог (маммолог) Опыт работы: 62 лет
Артемьева Надежда Георгиевна Заведующая отделением, врач-хирург, флеболог Врач высшей категории Опыт работы: 43 года
Безлепко Марина Геннадьевна Врач-онколог Опыт работы: 13 лет
Запись на прием
Является ли ВПЧ причиной появления невуса
Нуждаетесь в совете опытного врача?
Получите консультацию врача в онлайн-режиме. Задайте свой вопрос прямо сейчас.
Задать бесплатный вопрос
Внутридермальные папилломатозные невусы по внешнему виду напоминают папилломы. Появление меланоцитарного элемента не связано с папилломавирусом. Два похожих кожных нароста отличаются по этиологии, структуре. Папилломатоз (код D 23 по МКБ -10) – хроническая инфекция, спровоцированная активностью ВПЧ. Патология поражает детей, взрослых. Основной путь передачи вируса – контактно-бытовой, половой, интранатальный.
Меланоцитарный папилломатозный интрадермальный бородавчатый невус образован меланоцитами. Причины появления на человеческом теле до конца не изучены. Существует несколько теорий происхождения:
- Согласно первой теории, образования передаются по семейной линии. Подтверждает факт о сходной локализации у родителей, детей.
- Вторая теория основана на избыточном выделении меланина. Меланоциты скапливаются под кожей в одном месте, начинают интенсивно выделять красящий пигмент. Активная продукция меланина происходит под влиянием ультрафиолетового излучения.
- Согласно третьей теории, закладка интрадермального нароста происходит во внутриутробном периоде. Провоцируют появление бугристых образований пагубные привычки матери, воспалительные заболевания, контакт с вредными веществами.
- Четвертая теория связывает возникновение разрастаний с гормональными нарушениями. Меланоцитостимулирующий гормон гипофиза активирует меланоциты, которые начинают синтезировать меланин.