Новорожденный ребенок – большая ответственность для молодых родителей. На приеме у педиатра родители обычно задают много вопросов. Особенно, если ребенок первый. В моём личном топе первое место занимают кормление и колики. Второе — сыпи!
На фотографиях в соцсетях у младенцев чистые розовенькие щечки и ангельская улыбка. А в жизни на коже появляются покраснения, прыщи, шелушение и другие неожиданности. Мамы к этому не готовы. Они пугаются и начинают искать причину. Соседки советуют соблюдать диету, бабушки сетуют на «плохое молоко». Если не повезёт, то и врач напугает аллергией или назначит анализы, половина из которых окажется ненужной.
Попробуем разобраться, какие кожные проблемы младенцев не требуют лечения и являются нормой в грудничковом возрасте, а какие нет. Сразу договоримся: любая сыпь должна быть осмотрена врачом очно. По фотографии диагноз не ставится, потому что врач осматривает элементы сыпи, трогает наощупь, иногда нужны специальные диагностические тесты. В сомнительных случаях педиатр дает направление к дерматологу.
Информация ниже дана для того, чтобы молодые мамы перестали бояться каждого прыщика, разобрались в состояниях, которые не требуют медицинской помощи, и уяснили, когда же отвести ребенка к педиатру.
Как выглядит новорожденный
Если роды проходят благополучно, сразу после рождения новорожденного ребенка кладут матери на живот. Его кожа может быть ярко-розовой, а может быть бледной, кисти и стопы синеватого оттенка. Это пугает молодых мам, если они раньше слышали или читали что-то про гипоксию и цианоз. Но если врачи в родзале спокойны и не оказывают реанимационных мероприятий, значит это – вариант нормы. Здоровый ребенок может быть таким в первые минуты жизни. Кроме того, тело новорожденного покрыто первородной смазкой – ребенок выглядит, как будто его измазали творожным сыром. И это тоже нормально, хоть и непривлекательно. Смазка играет важную роль в защите кожи от микробов, поэтому кожу малыша, лишь слегка промакивая, не вытирают полностью.
Через 5-10 минут после родов кожа новорожденного становится ярко-розовой, почти красной. Это нормальное состояние — физиологическая эритема. Давление воздуха меньше, чем давление жидкости, в которой находился ребенок внутриутробно. Когда кожные покровы перестают испытывать сопротивление, к ним активно приливает кровь. Организм привыкает к новой форме жизни. Постепенно сосуды сузятся, и кожа станет привычного розового цвета к концу недели у доношенных детей и через 2-3 недели у недоношенных.
Мраморная кожа
В течение первого месяца жизни кожа ребенка иногда выглядит мраморной. Равномерный сетчатый рисунок из белых, фиолетовых, красноватых пятен — это реакция сосудов кожи на холод. Поэтому данный феномен чаще всего замечают при пеленании. Если мраморность симметричная и исчезает при согревании, то повода для беспокойства нет. В других случаях стоит обсудить этот симптом с педиатром, чтобы не пропустить раннюю диагностику болезней сердца, легких или самой кожи.
Белые прыщики на половых органах
Порой милиумы возникают на половых губах или на половом члене младенцев. Это также объясняется закупоркой сальных желез и с нормализацией их работы проходит. Для профилактики их появления следите за интимной гигиеной малыша:
- Подмывайте после испражнений в теплой воде. Можете делать это под краном, положив ребенка животиком на ладонь. Свободной рукой подмывайте от лобка к анусу, чтобы не спровоцировать воспалительный процесс. Особенно это касается девочек
- Меняйте своевременно пеленки или подгузники
- Не держите грудничка все время в подгузниках, устраивайте ему воздушные ванны, чтобы кожа могла дышать
Важно: При возникновении белых прыщиков на половых органах малыша обязательно покажите его детскому врачу или дерматологу. Иногда они свидетельствуют о наличии заболевания. Например, так может проявляться микоплазмоз — урогенитальная инфекция.
Шелушение
На вторые-третьи сутки после родов кожа новорожденного начинает шелушиться. Шелушение наблюдается у всех, но разной степени выраженности. Наиболее сильно, если ребенок переношен. Причина – та же перестройка организма к существованию на воздухе. Кожа теряет влагу, и верхний слой постепенно слущивается. Физиологическое шелушение не требует лечения и самостоятельно проходит в течение нескольких дней.
Если шелушение обильное и приводит к глубоким трещинам, кожу смазывают специальными увлажняющими средствами – эмолентами. При ярко выраженном шелушении требуется исключить врождённые болезни кожи, такие как ихтиоз, гиперкератоз и другие.
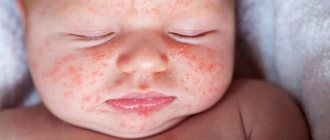
Токсическая эритема
Ко второму — третьему дню жизни у 70% доношенных новорожденных на коже появляется мелкая красная сыпь. Изредка это состояние возникает и у недоношенных. Сначала появляются пятна, в течение часа в центре образовывается желтый бугорок размером 1-2 мм. Элементы сыпи располагаются на лице, туловище, руках и ногах, могут сливаться между собой. Причина токсической эритемы неизвестна, однако высыпания проходят без лечения через 1-7 дней и не представляют опасности.
При нетипичной клинической картине или наличии других симптомов врач назначает дополнительное обследование, чтобы исключить другие причины сыпи, например, инфекцию.
Белый прыщик на веке
У младенцев нередко появляются белые прыщи на верхнем или нижнем веке. Это милиумы или так называемая просянка. Основные причины появления их на веке:
- Реакция на аллергены
- Изредка это следствие длительного воздействия ультрафиолета
- Недостаток кальция (например, когда режутся зубки)
- Закупорка протоков сальных желез
Важно: В случае возникновения прыщиков на веках главное лечение — это гигиена, однако стоит определить причину их появления.
Прыщик на веке
Акне новорожденных
У 20% новорожденных с третьей недели жизни появляется сыпь, похожая на подростковые угри. Маленькие гнойнички, окруженные красным венчиком. Они располагаются на лице, голове, груди, плечах, реже на животе. Состояние получило название «акне», хотя в литературе чаще встречается термин «цефалический пустулез» (от слов «цефало» — голова и «пустула» – гнойник) или «неонатальный пустулез». Основные две причины – влияние гормонов матери при грудном вскармливании и заселение кожи микроорганизмами. Элементы сыпи разрешаются без лечения через 1-3 месяца. Это состояние не опасно, не доставляет дискомфорта ребенку и приводит к самостоятельному выздоровлению, поэтому необходимости в назначении препаратов нет. Исключение составляют тяжелые случаи, когда сыпь обильная, приводит к вторичному инфицированию или заживает с формированием рубцов.
Диета кормящей матери
Мелкие прыщики на лице у новорожденного можно предотвратить, если у кормящей матери в рационе будут только полезные и безопасные продукты.
Для этого стоит соблюдать основные правила приема пищи в последний месяц до родов и первый после:
- овощи исключительно отваренные;
- фрукты тушенные, наиболее оптимальный вариант – печеные яблоки;
- каши из видов круп, которые не содержат глютен, а именно: рис, гречка, кукуруза, овсянка.
- в небольших количествах сухофрукты;
- зелень должна быть немного припущенная или отваренная, в свежем виде ее можно употреблять, когда малышу исполнилось 3-4 месяца;
- вареное мясо.
На втором месяце жизни ребенка матери следует расширить свой рацион за счет свежих фруктов и овощей, мяса, хлебобулочных изделий. Не стоит употреблять бобовые, чтобы избежать вздутие живота. Каждый нововведенный продукт следует употреблять в небольшом количестве, затем нужно проследить за реакцией малыша после кормления.
Младенческое акне
Такая же сыпь у детей после трехмесячного возраста называется младенческое акне. Она сохранятся как затяжное акне новорожденных или возникает заново в 2-3 месяца. Отличается от акне новорожденных только возрастом детей и продолжительностью высыпаний. Самостоятельное разрешение наступает в течение 6-12 месяцев. Младенческие угри могут быть фактором риска угревой сыпи в подростковом возрасте.
Потница
Развивается у детей со второй недели жизни при перегревании. Сыпь имеет разные проявления: мелкие красные пятнышки, узелки, гнойнички или пузырьки в толще кожи. Потница может возникнуть на любых участках тела: в складках, на лице, волосистой части головы, туловище, руках и ногах. Причина высыпаний – закупорка потовых желез.
К этому располагают несколько факторов:
- высокая температура в помещении;
- повышение температуры тела у ребенка;
- плотная одежда, недышащая ткань, например, наматрасник из клеёнки;
- длительное лежание в одной позе.
Лечение заключается в общем уходе:
- ежедневное купание без мыла и других химических средств;
- использовании более легкой и свободной одежды;
- поддержание в комнате температуры воздуха 22-24 градуса С;
- проветривания.
При выполнении этих условий потница в течение нескольких часов сходит на нет. Перечисленные рекомендации относятся и к профилактике.
Для прогулок на улице ребенка одевают как взрослого плюс один слой одежды. Перекутывать не нужно. Надевать в теплую погоду чепчик также нет необходимости.
В холодное время года раздевайте ребенка при длительном пребывании в магазине, торговом центре и других помещениях. Во время бодрствования укладывайте малыша на живот, держите на руках вертикально, чтобы разнообразить его движения.
Ветрянка
Вирусное заболевание, передаваемое воздушно-капельным путем. У грудных детей возникает нечасто и протекает очень тяжело. Возникает, если мать заразилась ветряной оспой во время беременности, или никогда не болела ветрянкой, а малыш контактировал с больным человеком. Это происходит из-за отсутствия необходимых антител.
Врожденная патология проявляется в течение первых полутора недель жизни. У малыша повышается температура, возникает рвота, возможны судороги. Ребенок теряет аппетит, становится вялым. Апатия резко сменяется раздражительностью. Через пару дней появляются высыпания в виде красных пятен и пузырьков, наполненных жидкостью. Больным детям показано обильное питье и частое прикладывание к груди.
При высокой температуре необходим прием жаропонижающих. Высыпания обрабатывают зеленкой, сыпь во рту смазывают маслом облепихи. Также полезно использование противозудных мазей.
Опрелости
Более серьезная реакция кожи на перегрев — опрелость. Возникает в естественных складках. Выглядит как покраснение, иногда с мокнутием и эрозиями. При длительном процессе может присоединиться бактериальная или грибковая инфекция, тогда поверхность пораженной кожи влажная, ярко-красная, с прозрачным или гнойным отделяемым. Меры профилактики такие же как при потнице.
Кожу в складках обрабатывают присыпками. Если нормализация микроклимата и ухода за новорожденным не приводит к уменьшению опрелостей, необходимо показаться врачу. При наличии осложнений может понадобиться антибактериальная терапия или местные стероидные мази.
Пеленочный дерматит
Отличительная особенность этой сыпи в том, что она появляется только в области под подгузником, другие участки тела остаются чистыми. Причиной является повышенная влажность и раздражающее действие кала.
Сыпь обнаруживается в области ягодиц, на бедрах, нижней части живота в виде отдельных элементов или сплошных участков измененной кожи. Элементы сыпи разнообразны: красные пятна, бугорки, гнойнички или шелушение.
Для облегчения состояния нужно менять подгузник и подмывать ребенка сразу после дефекации. Во время переодевания устраивать воздушные ванны, то есть оставлять ребенка полежать голышом, можно прикрыть обычной сухой пеленкой. Смазывать кожу специальным кремом под подгузник.
Менять подгузник каждые 3 часа, даже если он заполнен совсем немного. При сильном наполнении чаще. При неэффективности этих мер стоит обратиться к врачу. Возможно, понадобятся местные глюкокортикоидные средства.
Профилактические меры
Практически все прыщи у малышей не являются опасными. Их возникновения легко избежать, если соблюдать ряд мер:
- следите за своим рационом;
- если есть реакция на смесь, то замените ее;
- правильно ухаживайте за малышом и соблюдайте гигиену;
- проводите младенцу воздушные ванны;
- стирайте белье малыша специально предназначенными порошками.
Если прыщи долго не проходят и мешают новорожденному, врачи обычно прописывают лекарственные препараты: Пантенол, Бепантен или Цинковую мазь.
Себорейный дерматит
Появляется у грудничков вскоре после рождения и продолжается до года. Желтые чешуйки и шелушения чаще всего расположены на волосистой части головы и за ушами, но могут быть и в других складках – подмышечных, локтевых, паховых. В быту их называют «молочные корочки». Из-за сходства с атопическим дерматитом себорею иногда считают проявлением аллергии. Причины этого состояния до конца не изучены, однако взаимосвязь с аллергией не выявлена.
Себорея проходит без лечения, в большинстве случаев в первый год жизни. В отличие от атопического дерматита сыпь не вызывает зуд и не доставляет дискомфорта ребенку. Если ради эстетики хочется избавиться от себорейных корочек, перед купанием голову малыша смазывают маслом, а затем вычесывают мягкой расческой.
В сомнительных случаях, при расположении себореи на теле имеет смысл обратиться к доктору, чтобы уточнить диагноз.
Белые прыщики на десне и языке
- Зачастую появляются одновременно с прыщиками на веках из-за не до конца сформировавшейся работы сальных желез
- Могут быть следствием стоматита из-за необработанной посуды для кормления или пустышки. Стоматит может появится и из-за многочисленных поцелуев малыша
- Если помимо прыщиков на деснах и на языке вы заметили их появление на небе у новорожденного — они могут быть симптомом дисбактериоза
- Узелки Бона на десне- маленькие кисты, похожие на жемчужинки. Опасности не представляют и со временем проходят бесследно
- Зубы — неонатальные (врожденные) зубы. Могут входить в комплект молочных зубов или быть лишними в ряду. Во втором случае требуется их удалить, поэтому нужна консультация стоматолога
- Молочница — отличается от других видов прыщиков проявлением других симптомов: повешение температуры, беспокойство ребенка, увеличение количества прыщей
Белый прыщик на десне
Атопический дерматит
Это хроническое воспалительное заболевание кожи. Встречается у 15% детей, из них две трети сталкиваются с первыми симптомами до одного года, иногда даже в младенчестве. Сыпь появляется на лице, туловище и разгибательных поверхностях рук и ног. Может отмечаться краснота, шелушение, корочки, при расчесывании возможно присоединение инфекции и наличие гнойничков. Элементы сыпи чешутся и беспокоят ребенка.
Только у 30% детей атопический дерматит связан с пищевой аллергией. Поэтому кормящей маме не всегда требуется диета.
Причина атопического дерматита в повышенной проницаемости кожи. Для лечения в первую очередь используют крема, восстанавливающие барьерную функцию. Они называются эмоленты. Торговых марок, выпускающих такие средства, довольно много. Выбор основан на личных предпочтениях. С медицинской точки зрения нет преимуществ у какого-то конкретного препарата.
При подозрении на атопический дерматит нужен осмотр врача, чтобы уточнить диагноз и получить рекомендации по лечению. Можно обратиться к педиатру или дерматологу. Если диагноз подтвердится, имейте в виду: лечение будет длительным. Оно включает уход за кожей и постоянное применение эмолентов, в более тяжелых случаях могут понадобиться гормональные мази, при пищевой аллергии – диета. Важно понимать, что при четком выполнении рекомендаций можно достигнуть стойкой длительной ремиссии.
Профилактика
Можно протирать кожу ромашковым отваром. Одевать малыша следует согласно погодным условиям. Одежда должна быть из натуральных материалов. Сухой воздух в квартире также нежелателен, при необходимости следует пользоваться увлажнителем.
Обязательно почитайте:
Онихолизис или отслоение ногтя от ногтевого ложа: как лечить в домашних условиях
Купания должны быть регулярными, кожу нужно ежедневно протирать влажными салфетками. Также важно избегать потливости и перегревания малыша.
Рекомендации по питанию матери аналогичны таковым при диагностировании аллергии. Такие же правила при искусственном вскармливании – смесь должна подбираться врачом с учетом всех особенностей грудничка.
Мастоцитоз
Редкое заболевание, которое может проявляться в раннем возрасте, иногда даже с рождения. Внешне напоминает аллергическую крапивницу, но пятна и волдыри существуют дольше, при стихании обострения сохраняется пигментация. Характерный диагностический тест – появление волдырей на коже при механическом раздражении участков пигментации.
Лечения при детских формах заболевания не требуется, выздоровление наступает самопроизвольно в течение нескольких месяцев, иногда – нескольких лет. При наличии зуда применяют антигистаминные средства.
Младенческая гемангиома
Гемангиома — это доброкачественная опухоль из эндотелиальных клеток (эндотелий — внутренняя оболочка сосудов). Может быть врожденной или проявиться на 1-2 неделе жизни. Поверхностные гемангиомы — ярко-красные, выступают над поверхностью кожи. Глубокие — сине-багровые, иногда теплые на ощупь. Размер элемента от нескольких миллиметров до целой анатомической области (кисть, ягодица и т.д.). В первые 5-6 месяцев гемангиома может увеличиваться в размере и становиться ярче, затем рост заканчивается и начинается самопроизвольный регресс.
До 90% гемангиом способны разрешиться без лечения.
В связи с этим хирургическое лечение уже не применяется рутинно. Ребенка наблюдают педиатр и хирург, в случае расположения гемангиом на лице и шее, в области гениталий и рядом с крупными сосудами назначают консервативное лечение. Операция показана только при его неэффективности.
Сосудистые аномалии
Врожденные аномалии строения сосудов разнообразны
- Простой невус – капиллярная аномалия. Выглядит как бледно-розовое пятно или несколько мелких пятен. Бытовое название «укус аиста» или «поцелуй ангела» возникло из-за расположения на задней поверхности шеи и головы, на лбу, переносице и верхних веках. Пятна бледнеют к двум годам, но могут проявляться при плаче, физической нагрузке. Лечения не требуют.
- Винное пятно или пламенеющий невус. Темно-красное пятно, внешне похожее на гемангиому. Может быть одним из проявлений патологических синдромов. Сохраняется длительно. Лечение не обязательно, но может быть проведено, если пятно создает косметический дефект.
- Венозная аномалия – сине-фиолетовые болезненные узелки под кожей. Также могут маскироваться под гемангиому. Встречаются самостоятельно или в сочетании с другими аномалиями. Опасность кроется в возможности тромбоза измененных вен. Лечение сводится к ношению компрессионной одежды и применению аспирина для профилактики образования тромбов. Возможно хирургическое иссечение.
- Более редкие лимфатические, артериовенозные и сочетанные аномалии встречаются в составе различных патологических синдромов.