Вопросы:
- Что такое пиодермия?
- Причины пиодермии
- Симптомы
- Виды пиодермии
- Как передается пиодермия?
- Хроническая пиодермия
- Пиодермия у детей
- Пиодермия у новорожденных
- Лечение пиодермии
- Можно ли лечить пиодермию в домашних условиях
- С какого возраста можно применять “Тимоген крем” у детей?
- Лечение народными средствами
- Профилактика
Врачи-специалисты отвечают на часто задаваемые вопросы пользователей
Причины
В роли этиологического фактора выступают бактерии — стафилококки и стрептококки. Встречаются пиодермии, вызываемые и другими возбудителями: вульгарный протей, пневмококк, синегнойная палочка и др.
5 фактов о болезни
- Пиодермия — самое распространенное кожное заболевание в любом возрасте, на нее приходится до 40% всех кожных болезней.
- Сопутствующие заболевания нередко имеют первостепенную роль в возникновении пиодермии.
- Почти все формы инфекции сопровождаются гнойными высыпными элементами.
- Пиодермия у новорожденных несет высокий риск серьезных осложнений.
- Самостоятельное вскрытие гнойников (особенно фурункулов) чревато усугублением инфекции.
Особенности возбудителей
Важное место в патологии человека в целом и кожи в частности занимают золотистый стафилококк и β-гемолитический стрептококк. Первый широко колонизирует кожу, особенно в устьях волосяных фолликулов, потовых и сальных желез. Второй, уже в меньшем количестве, населяет гладкую кожу, область естественных отверстий и крупные складки. Соответственно местам колонизации и развивается болезнь. При этом происходит нагноение кожи вследствие выделения продуктов жизнедеятельности бактерий (ферменты, экзотоксины). Здоровая, неповрежденная кожа — практически непроницаемый барьер для этих микроорганизмов. Открыть путь для инфекции могут как внешние факторы, так и заболевания внутренних органов.
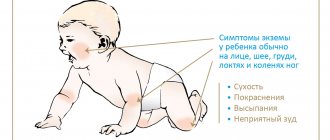
Рисунок 1. Пиодермия у детей. Изображение: Artemida-psy / Depositphotos
Внешние факторы
Существует множество экзогенных факторов, которые помогают бактериям преодолевать защитный слой кожи. Среди них:
- Механическое повреждение кожи: ссадины, потертости, трещины, опрелости.
- Несоблюдение гигиены кожи — загрязнение, неправильный уход.
- Нарушение химического состава пота, кожного сала, изменение кислотно-основного состояния водно-липидной пленки.
- Термическое воздействие на кожу: перегревание, переохлаждение.
- Воздействие химических веществ, радиации.
- Мацерация кожных покровов — пропитывание кожи жидкостью и набухание.
- Длительное применение антибактериальных, цитостатических и, в особенности, кортикостероидных препаратов.
Внутренние факторы
Хронические заболевания внутренних органов и другие эндогенные причины также нередко являются причиной возникновения пиодермии. К таковым относят:
- Снижение как общего иммунитета, так и местного иммунного статуса кожи.
- Заболевания сосудов, при которых нарушается микроциркуляция крови.
- Патологии эндокринной системы: сахарный диабет, гиперандрогения, синдром Иценко-Кушинга и др.
- Болезни пищеварительного тракта и печени.
- Очаги хронических гнойных инфекций.
- Состояния гипо- и авитаминозов.
- Длительные вялотекущие тяжелые заболевания, в том числе ВИЧ-инфекция.
Также пиодермия осложняет многие дерматологические заболевания из категории зудящих дерматозов (экзема, чесотка, атопический дерматит и ряд других). Это объясняется повреждением кожи в результате расчесов при зуде.
Как облегчить зуд и предупредить пиодермию?
- Охладить воздух в помещении.
- В жаркое время года можно спать в слегка влажной одежде.
- Зуд уменьшится, если отвлечься на рисование, вышивку, вязание — задействовать мелкую моторику рук.
- К зудящим участкам можно прикладывать лед или замороженные продукты, обернутые в ткань.
- Рекомендуется использовать эмоленты, увлажняющие кожу.
Несмотря на большое количество причин, пиодермии могут быть и первичными и возникать на абсолютно здоровых участках кожи.
Что такое пиодермия?
Пиодермия это заболевание гнойного поражения кожи, вызванное чаще всего гноеродные (пиогенные) кокки — стрептококки и стафилококки, которые постоянно находятся на коже и слизистых оболочках. Кроме данных возбудителей, на коже человека есть и другие микроорганизмы, как псевдодифтерийная палочка, дрожжеподобные грибы и др., которые также при определённых условиях могут вызвать заболевание. Наименование заболевание получило от от греческого py’on – гной и de’rma – кожа). Это одно из наиболее распространённых кожных заболеваний.
в начало
Факторы риска
К факторам риска можно отнести все перечисленные выше предрасполагающие состояния, но особенно следует заострить внимание на следующих:
- Наличие иммунодефицита. При подавленном иммунном ответе малейшее повреждение кожи может стать причиной гнойничковой инфекции. В этих условиях они к тому же хуже поддаются лечению и чреваты осложнениями.
- Эндокринопатии. Нарушения гормонального баланса могут повлиять на состав кожного сала, что может повлечь за собой чрезмерное размножение стафилококков в волосяных фолликулах и спровоцировать пиодермию.
- Нарушение кровоснабжения, особенно в конечностях. Этот фактор значительно повышает вероятность тяжелых острых и хронических стрептостафилодермий вкупе с хронической алкогольной интоксикацией и/или переохлаждением.
- Нарушение санитарно-гигиенического режима. Важный фактор, профилактика которого доступна каждому, тем не менее до сих пор не теряет актуальности.
Заразна ли пиодермия?
Некоторые формы пиодермии являются высоко контагиозными заболеваниями. В особенности это относится ко всем видам стрептококковых поражений. В связи с этим целесообразно избегать контактов с больными, что особенно актуально в отношении маленьких детей. Нередко больные пиодермией в стационаре изолируются от остальных пациентов.
Внешние факторы
Вероятность появления заболевания повышается при нарушении целостности кожного покрова – обычных и микротравмах, мацерации кожи.
Также к внешним факторам риска относятся перегрев или переохлаждение организма, повышенное потоотделение, загрязнение или защелачивание кожи, чрезмерная или, напротив, недостаточная гигиена. Например, слишком активное использование антибактериальных средств уничтожает естественный защитный барьер и полезные бактерии, живущие на коже. Без защиты покров становится сухим, появляются трещины, развивается дисбиоз – так вредоносным бактериям легче проникнуть внутрь и вызвать воспаление.
Классификация
Группа пиодермий включает большое количество заболеваний, которые классифицируют по нескольким признакам. Для удобства классификация представлена в виде таблицы ниже.
Таблица 1. Классификация пиодермии
| По происхождению |
|
| По глубине поражения (форма инфекции) |
|
| По возбудителю |
|
| По течению |
|
Профилактика пиодермий
Первое и самое главное правило профилактики пиодермии – своевременная антисептическая и антибактериальная обработка любых ран, трещин и микротравм кожи. Даже привычное бритье вызывает микротравмы – обратите особое внимание на обработку кожных покровов и ежедневный уход за ними.
При возникновении заболеваний, повышающих риск развития пиодермии, своевременно лечите их в соответствии с рекомендациями врача.
Если в анамнезе уже были воспалительные заболевания кожи, не забывайте о селективной фототерапии, санации очаговых инфекций. Подробный перечень рекомендуемых процедур подскажет врач–дерматолог.
Другие статьи автора
- Пиодермии
- Опоясывающий герпес
- Розовый лишай
- Опоясывающий лишай
Стафилодермии
При стафилодермиях поражаются волосяной фолликул и потовые железы. Процесс носит ограниченный характер и не имеет тенденции к распространению и слиянию очагов.
Фолликулит
Фолликулит представляет собой гнойное острое воспаление волосяного фолликула. Локализуется на лице, конечностях, туловище, у мужчин нередко возникает после бритья. Обычно начинается с поражения устья фолликула (остиофолликулит) и далее переходит на остальную его часть. Вначале возникает покраснение и легкая болезненность вокруг волоска, затем созревает небольшой гнойничок (пустула). Поверхность пустулы быстро ссыхается в желтоватую корочку.
Процесс может быть изолированным и множественным. В зависимости от глубины поражения субъективные ощущения могут варьировать: от легкой до сильной болезненности, от слабого покраснения до выраженного перифолликулярного отека. Также при множественном поражении могут появляться температура и признаки воспаления в анализе крови.
Фолликулит полностью регрессирует в течение 3-6 дней (зависит от глубины поражения). Как правило, после инфекции наблюдают легкую депигментацию (изменение цвета кожи), которая быстро исчезает. Однако в случае глубокого фолликулита могут оставаться небольшие рубчики.
Пациент с фолликулитом. Фото: Indian Dermatology Online Journal / ResearchGate (Creative Commons Attribution-NonCommercial-ShareAlike 3.0 Unported license)
Сикоз вульгарный
Вульгарный сикоз относится к хроническим стафилодермиям. Проявляется вначале в виде множественных фолликулитов в области роста бороды и усов, реже — в области бровей, лобка и подмышечных впадин. Затем образования сливаются в единую бугристую поверхность с желтовато-красными корочками на поверхности. Волосы в очаге выдергиваются без усилия, но не выпадают. Возможны зуд, покалывание, некоторая болезненность или отсутствие субъективных ощущений.
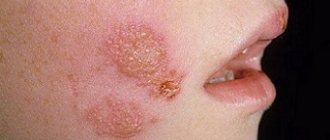
Фурункул
Фурункул — глубокое гнойно-некротическое воспаление волосяного фолликула с поражением прилежащих тканей. Может быть одиночным, возникая при этом на интактной коже, и множественным (фурункулез), осложняя сахарный диабет, авитаминоз и другие состояния.
Фурункул. Фото: Mahdouch at French Wikipedia (Creative Commons Attribution 1.0 Generic license)
Появляется на лице, ягодицах, шее, бедрах, плечах сначала в виде болезненной плотной припухлости красного цвета. Болезненность в течение 4-5 дней нарастает, цвет меняется на синюшно-красный, на поверхности появляется пустула. Фурункул вскрывается с истечением большого количества гноя, после чего остается кратер. Со временем он заполняется соединительной тканью и формируется рубец. Заболевание проходит в течение двух недель.
При одиночном фурункуле обычно не отмечают общей симптоматики, однако при фурункулезе возможна лихорадка и изменения в анализе крови.
Важно!
Некоторые локализации фурункулов, а именно в области носогубного треугольника и шеи, опасны развитием серьезных осложнений. Менингит, тромбофлебит венозных синусов — куда более серьезные состояния, нежели сам фурункул. Чтобы избежать этих последствий, важно обратиться за помощью к врачу и ни в коем случае не пытаться самостоятельно вскрыть гнойник — это увеличит вероятность осложнений.
Карбункул
Карбункул — гнойно-некротическое воспаление нескольких близко расположенных волосяных фолликулов. По своей сути это несколько фурункулов с тенденцией к слиянию некротических стержней, поэтому до формирования язвы течение заболевания напоминает фурункулез. При созревании на поверхности кожи образуется несколько пустул на фоне общего воспаления и отека. Затем они также вскрываются с отделением большого количества гноя.
В отличие от фурункула заболевание всегда сопровождается лихорадкой, слабостью и общими воспалительными изменениями в анализе крови. В области поражения возникает глубокая язва с красно-черным дном, на месте которой формируется грубый звездчатый рубец. Карбункул обычно не появляется самостоятельно, а становится осложнением иммунодефицитов, сахарного диабета и других состояний.
Гидраденит
Гидраденит — гнойное воспаление потовых желез с апокриновым типом секреции. Эти железы располагаются в подмышечных впадинах, промежности, околососковой, перианальной областях.
Гидраденит часто развивается в подмышечной области. Фото: Postgraduate medical journal / Open-i (CC BY-NC 3.0)
Заболевание начинается с образования болезненных плотных узлов в толще кожи, которые затем размягчаются, становятся конусовидными и сливаются друг с другом. По мере роста образования болезненность увеличивается, появляется лихорадка, слабость и признаки воспаления в анализе крови. Накопившийся гной изливается через образующееся в очаге свищевое отверстие. Процесс завершается образованием втянутого рубца.
Гидраденит встречается в основном в юношеском периоде, так как апокриновые потовые железы наиболее активно функционируют в молодом возрасте. Статистически чаще им болеют девушки. Другое название — «сучье вымя» — заболевание получило из-за характерных сосковидных выпячиваний образующихся узлов. Использование дезодорантов-антиперспирантов повышает риск появления гидраденита.
Стрептодермии
Стрептодермии распространены реже, а характер поражения при них, как правило, более широкий. Очаги поражения часто сливаются, характерен периферический рост возникающей сыпи.
Стрептококковое импетиго
Импетиго —полиформное заболевание, характеризующееся образованием множества красных пятен, на поверхности которых затем появляются плоские пузыри (менее 1 см) с мутноватым содержимым. Такого вида образования (фликтены) возникают на открытых участках тела и являются типичным первичным высыпным элементом при стрептодермиях.
Вскоре пузыри вскрываются, обнажая эрозивную влажную поверхность. Отделяемое эрозии быстро высыхает и превращается в желтоватую корочку, на месте которой остается кратковременная депигментация. Длительность заболевания составляет обычно не более недели.
Помимо классической существуют и другие формы импетиго, среди которых:
- Стрептококковая опрелость — поражение крупных складок тела (паховая, подмышечная и т.д.).
- Стрептококковая заеда — очаги появляются в углах рта, приносят сильные болевые ощущения.
- Буллезное импетиго — развивается в местах с толстой кожей (кисти рук, подошвы стоп), отличается крупными плотными пузырями.
- Кольцевидное импетиго — характерен своеобразный рисунок поражений в виде колец за счет центробежного роста очагов.
- Сифилоподобное импетиго — локализуется в области гениталий и ягодиц, напоминая по морфологии сифилитическую сыпь.
- Околоногтевое импетиго — гнойное воспаление ногтевого валика.
- Сухая стрептодермия — атипичный вариант импетиго без фликтен, встречающийся у детей.
Эктима
Эктима — это глубокая стрептодермия, очаг поражения которой представлен крупной язвой, достигающей нескольких сантиметров. Локализуется чаще всего на голенях, реже — на бедрах и туловище.
Очаг вначале представляет из себя одиночную крупную фликтену с гнойным или гнойно-геморрагическим содержимым, вокруг которой нарастает инфильтрат и появляется красная воспалительная кайма. Экссудат превращается в толстую корку, под которой находится язва с некротическими массами на дне. Последняя заживает с образованием грубого рубца. Всего заболевание продолжается 15-30 дней.
Целлюлит и рожистое воспаление
Целлюлит — это глубокая стрептодермия с поражением кожи и подкожной жировой клетчатки. Наиболее часто инфекции подвергаются нижние конечности. Характерным симптомом является растущее покраснение кожи (эритема), причем пораженный участок становится болезненным и горячим на ощупь, границы его размыты. Сопровождается лихорадкой, слабостью, изменениями в крови.
Рожистое воспаление отличается более поверхностным характером инфекции, но быстрым прогрессированием и сильной интоксикацией с подъемом температуры до 40°С, ознобом, головной болью и общим недомоганием. Эритема при этом четко отграничена от здоровой ткани. В отличие от целлюлита рожа нередко возникает на туловище, лице, шее, груди.
Обеим инфекциям предшествует повреждение кожи, операции на лимфатических сосудах, контакт с носителями стрептококков. На эритеме могут появляться фликтены и пузыри, нередки осложнения.
Стрептостафилококковые пиодермии
Вульгарное импетиго
Импетиго вульгарное по клинической картине очень похоже на классическое стрептококковое импетиго, описанное ранее, а именно — характеризуется фликтенами на открытых участках тела (особенно на лице). Образующиеся после вскрытия пузырей корки сливаются в единые крупные бляшки желто-коричневого цвета. Инфекция длится около недели, проходит, оставляя кратковременную депигментацию.
Хроническая язвенно-вегетирующая пиодермия
Язвенно-вегетирующая пиодермия отличается образованием крупной язвы, которая возникает в ходе развития глубокого фолликулита, фурункулеза или эктимы. При вегетирующей форме в язве появляются патологические разрастания тканей (вегетации). По периферии язвы образуется венчик покраснения, на котором созревают новые пустулы и фликтены. Заболевание сопровождается болезненностью, бессонницей, слабостью и часто приобретает рецидивирующий характер.
Шанкриформная пиодермия
Симптомы шанкриформной пиодермии похожи на проявления первичного сифилиса. Локализуется на половых органах, лице и языке. Очаги поражения представляют собой язвенные дефекты розового цвета с четкими границами, плотным основанием и гнойным отделяемым. Длится 2-3 месяца и заканчивается образованием рубцов.
Симптомы в зависимости от вида болезни
Выделить небольшой список симптомов пиодермии очень сложно. Проявления болезни будут зависеть от конкретной формы.
- Импетиго. На лице и голове (редко на теле) больного появляются водяные пузырьки, а затем они становятся желтыми корочками, вызывающими зуд. Иногда цвет зеленоватый.
- Гидраденит. Это воспаление потовых желез. Обычно локализуется подмышками, на половых губах, в перианальной области, в паху. Речь идет об образовании узелка с гноем внутри. Стержня в опухоли нет, поэтому это отличается от фурункула, но образование болезненное.
- Сикоз. Это пиодермия кожи лица, предполагающая воспаление волосяных луковиц. Затрагивает усы и бороду, протекает длительно, часто возвращается.
- Фурункул. А в этом случае фолликул поражается, разрушая прилегающие ткани, формируется узел, который болит, а в его центре стержень.
- Карбункул. Образование напоминает фурункул, но распространяется сильнее, может даже достигнуть мышц. Из-за этого будет сильный отек, есть риск лихорадки, сильной интоксикации. Карбункул в результате становится язвой, заживление сопровождается образованием рубца.
- Остиофолликулит. Характеризуется воспалением устья волосяной луковицы. Представляет собой пузырек с покрасневшей кожей вокруг. После высыхания образуется корочка, потом она отпадает.
- Фолликулит. Тоже воспаление фолликула, но уже более глубокое. Гнойничок в центре пронизан волосом. Образование может просто рассосаться или же образовывает язву, которая после заживления оставляет маленький рубец.
Это лишь часть вариантов пиодермии кожи. Есть также разновидности, которые встречаются только у детей.
У вас появились симптомы пиодермии?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону
Пиодермия у детей
У новорожденных и детей раннего возраста кожа имеет иные анатомо-физиологические характеристики, нежели чем у взрослых. Это объясняется недоразвитием многих систем, в частности выделительной и иммунной. В связи с этим пиодермии у детей имеют другие клинические формы, не встречающиеся у взрослых.
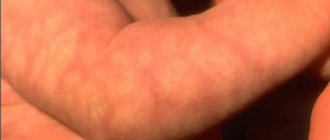
Результат жизнедеятельности стафилококка на коже новорожденного ребенка.Фото: ResearchGate
Везикулопустулез
Везикулопустулез — стафилококковая поверхностная пиодермия, частое явление у новорожденных. Заболеванию предшествует потница, возникшая как следствие перегрева ребенка. На коже в области крупных складок, туловища, на голове вслед за потницей (проявляется красными пятнами и прозрачными пузырьками) появляются пузырьки с белым содержимым и покраснением вокруг.
Инфекция длится от 3 до 7 дней, после чего бесследно проходит. Однако при распространении инфекции вглубь возможно попадание патогена в кровь и поражение внутренних органов, что представляет угрозу для жизни новорожденного.
Множественные абсцессы
Множественные абсцессы (псевдофурункулез) — глубокая форма стафилодермии, при которой на коже появляются инфильтративные узлы величиной с горошину. При этом у ребенка повышается температура, ухудшается аппетит, появляется слабость, бледнеет кожа.
Заболевание трудно поддается лечению и может длиться до нескольких месяцев. Возможны тяжелые гнойные осложнения, сепсис. Риск осложнений выше, чем у везикулопустулеза.
Эпидемическая пузырчатка новорожденных
Эпидемическая пузырчатка новорожденных — это заразная поверхностная стафилодермия. Инфекцию нередко заносит медицинский персонал или сама роженица через плохо обработанную пупочную ранку.
Заболевание отличает образование вялых пузырей величиной до 1 см с мутноватой жидкостью, которые через определенное время увеличиваются в размерах и вскрываются. После вскрытия остаются эрозии или образуются корочки, по периферии которых возникают новые пузыри. При широком распространении высыпаний наблюдают повышение температуры, отказ от пищи, плаксивость.
В лучшем случае инфекция длится 2-4 недели и бесследно проходит. Но возможны также и осложнения, в том числе сепсис, резко ухудшающие прогноз.
Эксфолиативный дерматит Риттера
Эксфолиативный дерматит считают злокачественной формой эпидемической пузырчатки новорожденных. Заболевание характеризуется появлением эритемы, пузырей, трещин и слущивания эпидермиса, напоминая по клинической картине ожог 2 степени. Инфекция быстро распространяется на все тело, вызывая сильную интоксикацию и поражение внутренних органов. Является самой опасной пиодермией у новорожденных с летальностью до 50%.
Папуло-эрозивная и сухая стрептодермия
Оба заболевания являются разновидностями стрептококкового импетиго. Папуло-эрозивная стрептодермия возникает при недостаточном уходе за ребенком вследствие воздействия на кожу мочи и кала. Способствует этому использование непромокаемых пеленок, несвоевременная смена белья и некачественная стирка вещей. Заболевание манифестирует в области ягодиц, промежности, бедер и мошонки в виде синюшно-красных узелков. Впоследствии на поверхности узелков возникают фликтены, затем эрозии и корочки.
Сухая стрептодермия (простой лишай) протекает с образованием розоватых шелушащихся пятен на коже спины, ягодиц, конечностей и лица (самая частая локализация).
Оба варианта инфекции протекают бесследно и характеризуются хорошим прогнозом.
Бывают ли осложнения
Если иммунитет слабый, а организму не оказана профессиональная поддержка, заболевание будет развиваться и есть риски осложнений. В данном случае это воспаления лимфоузлов, абсцессы, рубцы, сепсис, менингит, воспаления внутренних органов и даже тромбоз сосудов мозга. То есть теоретически дело может дойти до тех осложнений, которые будут опасны не только для здоровья, но и для жизни человека. Так что симптомы пиодермии ни в коем случае нельзя игнорировать. Это не только эстетическая проблема. Более того, на фоне именно эстетического фактора могут развиться тяжелые психологические состояния, вплоть до депрессии – так что и этот момент тоже никак нельзя игнорировать.
Осложнения пиодермии
Поверхностные формы пиодермии могут осложниться переходом в глубокие или стать воротами для присоединения другой инфекции. У взрослых их течение, как правило, более благоприятное и осложнений меньше, чем при глубоких формах. Исключение — рожистая инфекция. Рожа способна быстро перерасти в целлюлит, подкожные абсцессы с нагноением жировой клетчатки и гангрену.
У детей же в отношении поверхностных форм ситуация несколько хуже. Из-за недоразвитой иммунной системы такие заболевания, как эксфолиативный дерматит или везикулопустулез, могут привести к попаданию возбудителя в кровь (сепсис). С током крови происходит распространение бактерий буквально в каждый «уголок» организма, поражаются жизненно-важные органы: мозг, легкие, сердце, почки. Вызываемые вторичные тяжелые пневмонии и менингиты у детей сопряжены с очень высоким риском летального исхода.
Глубокие формы нередко осложняются и у взрослых. Самые тяжелые осложнения связаны с попаданием возбудителей и продуктов их жизнедеятельности в кровь. Например, глубокий фолликулит или фурункул в области носогубного треугольника способны спровоцировать гнойный менингит и тромбофлебит за счет попадания стафилококка в систему венозных синусов черепа из лицевых вен.
Причины пиодермии
Частыми причины возникновения пиодермии являются переохлаждение и перегрев организма в условиях производства.
При охлаждении организма нарушается кровообращение, возникает отёчность кожи, уменьшается салоотделение и потоотделение, в результате кожа становится сухой и шелушащейся, отчего легко подвергается травме и инфицированию.
Перегрев организма, приводит к потере воды и хлоридов(минеральных солей), последнее сказывается на сосудистой системе и функциях почек и кожи.
Возможность пиогенной инфекции может быть усилена дополнительными раздражающими факторами как масла и другие загрязнители.
Кожа способна уничтожить микроорганизмы, попадающие на её поверхность, благодаря кислотности кожи (pH), так называемый «кислый защитный плащ кожи». Бактериальное заражение происходит быстрее на тех участках кожи, где pH больше – это подмышечные ямки, межпальцевые складки стоп, паховые складки. Поэтому в этих местах чаще возникают патологические изменения.
в начало
Диагностика пиодермии
Диагностика пиодермии осуществляется на основе клинической картины заболевания, в развернутых специфических анализах в основном нет необходимости.
Когда возникают затруднения в диагностике, например, в случае шанкриформной пиодермии, похожей на сифилис, прибегают к специфическим исследованиям отделяемого на предмет нахождения в нем бледных трепонем (возбудителя сифилиса). Также прибегают к исследованию отделяемого при тяжелых глубоких и хронических пиодермиях, требующих антибиотикотерапии. Исследуемый материал высевают на специальных средах, определяя конкретный штамм возбудителя и его чувствительность к антибиотикам.
Анализ крови делают всегда, поскольку там могут быть замечены признаки, указывающие на распространенный воспалительный процесс. Уровень этих изменений позволяет сделать вывод об интенсивности воспаления и сопутствующих заболеваниях.
При пиодермии врач обязательно направляет пациента на анализ крови. Фото: megafilm / freepik.com
Диагностика
Чтобы провести диагностику пиодермии, врач для начала осматривает высыпания, определяет их характер. Затем отделяемое гнойных участков изучают под микроскопом. Если поражение ткани очень сильное, нередко назначается биопсия.
Дополнительно врач может порекомендовать сдачу анализа крови для исключения сахарного диабета, контроля лейкоцитов и СОЭ.
При постановке диагноза исключаются кожные формы туберкулеза и сифилиса, а также разных грибковых, паразитарных и других поражений кожи, которые не имеют отношения к пиодермии.
Лечение пиодермии
Общие моменты и лечение поверхностных форм
В первую очередь при проведении лечения уделяют большое внимание уходу за кожей в очагах поражения и около них. При локализованных формах избегают мытья кожи в очагах и по периферии, а при распространенных высыпаниях мытье полностью исключается. Волосы в пораженных участках состригают, ни в коем случае не прибегая к бритью.
Непораженные участки кожи подвергают местной обработке дезинфицирующими средствами: спиртовым раствором салициловой кислоты, водным раствором калия перманганата, хлоргексидином и др.
При поверхностных формах приоритет в терапии отдается местному лечению. Используют спиртовой раствор салициловой кислоты, анилиновые красители, местные антисептические и противомикробные препараты. При необходимости вскрывают фликтены и пустулы, промывая их раствором перекиси водорода и смазывая перечисленными выше средствами. В случае распространенных форм инфекции наносят мази с антибиотиками.
Лечение фурункула. Фото: El Pantera / Wikipedia (CC BY-SA 3.0)
Терапия глубоких и хронических форм инфекции
В лечении глубоких форм используют рассасывающие средства, ферментные препараты и заживляющие мази. Язвенные поражения лечат специальными повязками и мазями, ускоряющими рост эпителия и обеспечивающими ускорение рубцевания очага.
Антибактериальная терапия системными препаратами имеет смысл в терапии хронических форм инфекции, появлении симптомов интоксикации (температура, слабость, признаки воспаления в крови), локализации очагов в зоне носогубного треугольника и при обширных гнойных процессах.
В терапии хронических форм инфекции не последнее место принадлежит иммунотерапии. Используют обезвреженные токсины бактерий (анатоксины), гипериммунную плазму с готовыми антителами, лекарственные препараты, усиливающие неспецифический иммунитет.
В случае вялотекущих, хронических инфекций также в состав лечения обязательно включают витамины группы B, витамин C, препараты, улучшающие капиллярный кровоток.
Физиотерапия
Физиотерапевтические процедуры улучшают репаративные процессы и местное кровоснабжение в пораженных участках. К наиболее перспективным методам относят:
- УФ-облучение.
- Сухое тепло.
- УВЧ-терапию.
- Лазерное излучение.
- Коротковолновое ИК-излучение, прошедшее водную фильтрацию (wiRA-терапия).
Физиотерапия — вспомогательный метод лечения и применяется только как дополнение к основной этиотропной и патогенетической терапии.
Лечение
- Лечение у детей
Лечение омфалита проводит только врач. В начальной стадии возможно местное применение медикаментов: промывание ранки раствором перекиси водорода, обработка бриллиантовой зеленью, раствором йода, раствор метиленового синего и различные местные антимикробные препараты. Лечение пиодермии у детей заключается в применении антибиотиков широкого спектра действия, инфузионной терапии, иммуномодуляторов. На начальных стадиях пиодермии возможно лечение пиодермии местными средствами – растворы борной и салициловой кислот, сангвиритин, эвкалимин, томицид, циминаль и другие в виде растворов, примочек, под повязку. Смотрите также ответ нашего специалиста на вопрос пользователя: Пиодермия у детей , как как вылечить?. - Лечение у взрослых
У взрослых лечение пиодермии также проводит врач. При легкой пиодермии применяются местные препараты (см. выше), при средней степени тяжести к местному лечению добавляются антибиотики широкого спектра действия и сульфаниламиды.Для повышения сопротивляемости организма в лечении пиодермии используют иммуномодулирующий препарат Тимоген. Это Тимоген крем, который наносится на участки поражений, и Тимоген раствор для инъекций.
в начало
Питание в период обострения
Питание играет важную роль в процессе терапии различных форм пиодермии. Основные принципы диеты в период обострения заболевания можно описать следующим образом:
- Питание должно быть регулярным.
- Полноценным по составу белков, жиров, углеводов и витаминов.
- Резко ограничивается количество соли в пище (до 5 г).
- Сокращается количество углеводов.
- Полностью исключается алкоголь.
- Исключаются любые продукты, способные спровоцировать аллергию (для этого тщательно собирают аллергологический анамнез).
- Контролируется питьевой режим, необходимо употреблять не менее 1,5 литров жидкости.
В рацион включаются кисломолочные продукты с низким содержанием жира; свежие овощи, зелень; нежирные отварные мясо и рыба; макароны из твердых сортов пшеницы; отварные яйца; оливковое и льняное масла; гречневая крупа; отруби.
Выводы
Таким образом, Миноцинклин
обладает широким спектром антимикробного действия, высокой бактериостатической активностью по отношению чувствительных к нему инфекций, минимумом побочных эффектов и удобным режимом приема. Следовательно, препарат отвечает современным требованиям рациональной антибиотикотерапии и может быть рекомендован в клиническую практику для эффективного лечения различных клинических форм пиодермий. Рекомендованный курс: начальная доза препарата
Минолексин
составляла 200 мг (2 капсулы по 100 мг или 4 капсулы по 50 мг), в дальнейшем — по 100 мг (1 капсула по 100 мг или 2 капсулы по 50 мг) каждые 12 ч (2 раза в сутки). Прием препарата не зависит от приема пищи. Длительность антибиотикотерапии составляет 7 дней, при рожистом воспалении 10 дней. Препарат обладает хорошим профилем безопасности, что подтверждается отсутствием значимой отрицательной динамики показателей клинического анализа крови и мочи, биохимического анализа крови. Для
Миноциклина
характерна высокая липофильность и дерматотропность, позволяющие достигать оптимальных терапевтических концентраций внутри воспалительных элементов кожи и отсутствие повышения фоточувствительности.
Авторы заявляют об отсутствии конфликта интересов.
1e-mail 2e-mail
Прогноз и профилактика
Прогноз зависит от формы пиодермии, имеющихся сопутствующих заболеваний и своевременности оказанной помощи. При локализованных поверхностных формах прогноз чаще всего благоприятный. Глубокие и распространенные поверхностные формы также хорошо поддаются лечению в условиях адекватной терапии и коррекции сопутствующих состояний (сахарный диабет, иммунодефицит, эндокринопатия).
Самыми неблагоприятными в отношении прогноза являются рожистое воспаление, фурункулез и тяжелые пиодермии новорожденных (например, эксфолиативный дерматит, множественные абсцессы). Эти заболевания отличаются высокой скоростью прогрессирования и большим шансом генерализации инфекции. В дополнение к сказанному перечисленные инфекции нередко возникают на фоне сахарного диабета, иммунодефицитов, злокачественных заболеваний крови и других состояний, которые сами по себе с трудом поддаются терапии.
Хронические инфекции, как, например, вульгарный сикоз, хоть и не опасны, но сильно снижают качество жизни больного.
Профилактика пиодермии
Первичные профилактические меры в отношении пиодермии сводятся к следующим принципам:
- Соблюдение техники безопасности на работах с высоким риском травматизма кожи.
- Своевременная обработка полученных травм кожи дезинфицирующими средствами.
- Лечение общих заболеваний, являющихся факторами риска развития пиодермий (сахарный диабет, заболевания ЛОР-органов, пищеварительного тракта и др.).
- Терапия других дерматологических патологий (атопический дерматит, чесотка, экзема и др.), на фоне которых возникают вторичные пиодермии.
- Соблюдение гигиенических норм и правил, в особенности при осуществлении ухода за грудными детьми.
Как правильно обработать травмированную кожу?
При обработке ссадин, царапин и порезов можно придерживаться следующего алгоритма:
- Пораженный участок промывается чистой кипяченой или бутилированной водой. Предварительно в емкость с водой можно добавить немного жидкого мыла.
- Если рана сильно кровоточит, то пораженный участок необходимо прижать тканью. Лучше, если это будет стерильный бинт. Рану прижимают не менее 5 минут, при этом не следует периодически убирать ткань, чтобы посмотреть, течет ли кровь.
- После промывания и остановки кровотечения рану необходимо обработать дезинфицирующим средством.
- Если под рукой лишь спиртовые растворы (растворы йода, бриллиантового зеленого), то обрабатывать ими нужно только края пораженного участка. Ни в коему случае не саму рану!
- Дезинфицирующими средствами типа хлоргексидина, мирамистина, повидон-йода можно обработать как края, так и саму рану.
- Далее на пораженный участок в зависимости от размера можно наклеить бактерицидный лейкопластырь или наложить марлевую повязку, зафиксировав ее полосками рулонного пластыря.
Вторичная профилактика подразумевает регулярные медицинские осмотры, диспансеризацию, противорециивную терапию (специальный уход за кожей, санация очагов хронических инфекций, УФ-облучение, профилактический прием витаминов).
Внутренние факторы
Общее состояние организма и иммунитет также влияют на вероятность появления пиодермии. Так, риск развития болезни повышается при наличии эндокринных заболеваний (например, сахарного диабета), ожирения, заболеваний органов пищеварения или кровеносной системы, тяжелых соматических заболеваний.
Также благоприятным фоном для развития пиодермии служат авитаминоз, сниженный иммунитет, хроническая интоксикация, гормональные нарушения. В детском возрасте риск развития болезни выше из-за особенностей строения детской кожи и работы иммунитета.
При наличии подобных инфекций (например, стафилококковой) в других органах повышается и вероятность появления пиодермии, вызванной той же бактерией.
Источники
- Кожные и венерические болезни: учебник / под ред. О.Ю. Олисовой. — М.: Практическая медицина, 2015. — 288 с.: ил.
- Голубь Т.Н. Пиодермии: информационно методическое письмо для врачей дерматовенерологов и врачей общей практики.
- Кухарик О. С. Современные особенности течения пиодермий // ДВКС. 2011.
- Плиева Лина Ростиславовна К терапии поверхностных пиодермий // Российский журнал кожных и венерических болезней. 2015. №1.
- Зверькова Ф.А. Пиодермии у детей раннего возраста // Регулярные выпуски «РМЖ» № 11, 1997.
Симптомы пиодермии
Проявления пиодермии зависят от возбудителя болезни и пораженной области, из–за чего сложно выделить однозначный список признаков. Однако при появлении следующих симптомов можно заподозрить возникновение пиодермии и рекомендуется обратиться к врачу:
- воспаление волосяных фолликулов;
- воспаление сальных желез;
- возникновение пузырьков с жидкостью.
Рекомендуем обратиться к дерматологу при появлении любых неприятных, непонятных симптомов и проявлений на кожном покрове.