Программа лечения Врачи Цены Отзывы Более двух тысяч лет человечество пытается разгадать все загадки этого тяжелого дерматоза, но до сих пор многое остается неизвестным. По статистике этим заболеванием страдает от 4 до 7 % населения, женщины и мужчины подвержены ему в равной степени. Первые признаки псориаза обычно появляются в период полового созревания и сопровождают человека всю последующую жизнь, то стихая и исчезая совсем, то усиливаясь.
Можно ли вылечить псориаз
? Современная медицина многого достигла в лечении этого хронического дерматоза и способна обеспечить больному достойный уровень качества жизни.
- Простой (вульгарный, бляшечный)
- Чем опасен псориаз и нужно ли его лечить
- Методы лечения псориаза Питание при псориазе Диета Пегано
- Наружное лечение псориаза
- Домашнее лечение псориаза
Причины возникновения псориаза
Псориаз – это хронический кожный воспалительный процесс, который современная медицина относит к аутоиммунным (связанным с аллергией на собственные ткани). Существует множество причин псориаза и факторов, предрасполагающих к развитию этого дерматоза, в связи с чем выдвинут ряд теорий его происхождения.
Аутоиммунная
Это основная теория, так как точно установлено, что иммунная система активно реагирует на некоторые виды воздействия на кожу. Кожные покровы людей, страдающих псориазом, очень чувствительны к механическим, физическим, химическим воздействиям. На такие воздействия реагируют не только клетки эпителия, но и вся иммунная система.
Нарушается клеточный иммунитет: соотношение между отдельными подвидами лимфоцитов, отвечающими за формирование нормального иммунного ответа. Так, при псориазе увеличивается число Т-лимфоцитов хелперов – помощников, регулирующих иммунитет, одновременно уменьшается число Т-лимфоцитов супрессоров, подавляющих чрезмерно сильную иммунную реакцию. Лимфоциты и некоторые другие клетки продуцируют цитокины – активные вещества, стимулирующие иммунный ответ. Страдает и гуморальный иммунитет, развивается дисбаланс антител (иммуноглобулинов) в сыворотке крови, появляются антитела к тканям организма больного.
Воспаление начинается на фоне активизации Т-лимфоцитов, но почему они активизируются, не установлено. В процессе исследования находится также вопрос о том, как подавить аутоиммунную реакцию, не навредив пациенту.
Обменная
Дисбаланс в обмене веществ оказывает значительное влияние на кожные покровы и иммунитет. У больных псориазом отмечается ускорение обмена веществ, появление большого количества токсичных свободных радикалов и других токсинов, поддерживающих воспалительную реакцию. Нарушается обмен веществ:
- белковый
– ген предрасположенности CDSN стимулирует синтез белка корнеодесмосина, сенсибилизирующего (аллергизирующего) организм; снижается содержание в крови белков альбуминов и повышается содержание глобулинов; такое состояние называется диспротеинемией и еще более усиливает сенсибилизацию; - жировой
– в крови повышается содержание липидов и холестерина; употребление преимущественно растительной пищи и общее снижение калорийности суточного рациона способно снизить активность псориатического воспаления; - углеводный
– почти всегда нарушается; - обмен витаминов и минералов
– повышается содержание в коже витамина С, снижается содержание в крови витаминов С, А, В6, В12, железа, меди и цинка.
Инфекционная
Эта теория была актуальна вначале и в середине прошлого века. Возбудителями псориаза считали некоторые бактерии (стрептококки), грибы и вирусы. Эти теории не подтвердились. Но дерматологи отмечают, что любой острый инфекционный процесс или наличие постоянного очага инфекции способно провоцировать рецидивы. Особое место занимает вирусная теория. Последние исследования выявили влияние ретровирусов (РНК-содержащих вирусов – ВИЧ и др.) на генетический аппарат с формированием генов псориатической предрасположенности.
Генетическая
Предрасположенность к аутоиммунным реакциям передается по наследству. Если близкие человека страдают псориазом, то вероятность развития у него этой болезни многократно возрастает. Существуют гены предрасположенности к псориазу (локальные комплексы PSORS1 — PSORS9, особенно активен PSORS1, он содержит гены HLA-C, HLA-Cw6, CCHCR1 и CDSN, отвечающие за развитиеболезни). Гены оказывают воздействие на обмен веществ, иммунитет и развитие аутоиммунных процессов. Но наличие таких генов вовсе не гарантирует развитие болезни. Большое значение имеет воздействие провоцирующих факторов.
Нейрогенная
Затяжные стрессы, высокие нервно-психические нагрузки, нарушения со стороны вегетативной нервной системы (иннервирующей стенки кровеносных сосудов и внутренние органы) могут стать причиной развития псориаза, вызвав дисбаланс в эндокринной системе, нарушение обменных и иммунологических процессов.
Эндокринная
Эндокринные нарушения при псориазе встречаются часто и носят в основном роль провоцирующего фактора. Четкая связь между ними не доказана. Дерматологи отмечают, что у пациентов нередко выявляются нарушения функции щитовидной железы, надпочечников, гипофиза. Встречаются нарушения менструального цикла у женщин и половой функции у мужчин.
Этиология и патогенез
Среди причин псориаза можно выделить следующие:
- Генетика — заболевание связано с определенными аллелями человеческого лейкоцитарного антигена (HLA), наиболее «сильной» из которых является HLA-Cw6. Другие ассоциированные аллели: HLA-B27, HLA-B13, HLA-B17 и HLA-DR7.
- Иммунология — за иммунологическую концепцию псориаза говорит высокий уровень кожного и циркулирующего в крови фактора некроза опухоли альфа (TNF-α), а также то, что лечение ингибиторами TNF-α зачастую выводит пациентов в ремиссию. Кроме того отмечено, что после определенных иммунологических событий может возникать каплевидный псориаз — например, после стрептококкового фарингита, прекращения кортикостероидной терапии и др.
- Ожирение — является не до конца изученным фактором. Влияет ли на развитие псориатических бляшек избыточный вес сам по себе, генетическая предрасположенность к ожирению или комбинация этих факторов, точно не известно. Однако замечено, что с увеличением массы тела состояние псориаза ухудшается, равно как и наоборот, при снижении веса течение болезни улучшается.
- Стресс и окружающая среда — психологические переживания могут как спровоцировать развитие псориаза, так и обострить его. Обострения болезни также вызывают травмы, инфекции (стрептококк, стафилококк, вирус иммунодефицита человека), алкоголь, лекарственные средства (аспирин, бета-адреноблокаторы). В одном из исследований зафиксирован рост частоты обострений псориаза у пациентов с хроническим гингивитом. Лечение гингивита позволило выйти в ремиссию, но не повлияло на болезнь в перспективе, что еще раз подчеркивает сложность и многофакторность методов лечения псориаза.
Интересно, что у 2,5% людей с ВИЧ развивается прогрессирующий псориаз на фоне снижения количества CD4 Т-клеток. Это не укладывается в современные представления о болезни (рис. 1), поскольку ведущая гипотеза заявляет о гиперактивности Т-клеток при псориазе, а лечение, направленное на снижение их числа, обычно уменьшает и тяжесть псориаза. Возможно, снижения количества CD4 T-клеток у пациентов с ВИЧ приводит к росту активности CD8 T-клеток, что и вызывает прогрессирование псориаза.
Рис. 1. Общее представление об этиологии и патогенезе псориаза, а также развитии сопутствующих состояний (World Health Organization, WHO)
- Первый сектор (внутренний, закрашен) — генетика, триггеры из окружающей среды.
- Второй сектор — микровоспаление, инсулинорезистентность, ожирение.
Два внутренних сектора включают в себя базовые предрасполагающие факторы и патогенетические составляющие псориаза. Основной клинический признак — воспаление (Inflammation).
- Третий сектор — инфаркт миокарда, атеросклероз, инсульт, метаболический синдром.
- Четвертый сектор — депрессия, тревожные расстройства.
Два средних сектора отражают переход к системным поражениям — от кожного псориаза к псориатическому артриту (Psoriasis — Arthritis) и связанные с этим проблемы. Основные клинические признаки: кардиоваскулярные патологии (CVD), психиатрические осложнения (Psychiatry).
- Пятый сектор — стигматизация пациента, увеличение стоимость и сроков лечения, отсутствие удовлетворенности терапией.
- Шестой сектор (внешний, со стрелкой) — курение, злоупотребление алкоголем, возможно вторичное ожирение, склонность к зависимостям, комплаентность (уровень приверженности к лечению)
Два внешних сектора отражают последствия заболевания (Consequences) и качество жизни пациента (Qol), а также бремя псориаза (BoD), т.е. ухудшение качества жизни человека на фоне болезни.
https://apps.who.int
Симптомы псориаза
Основные симптомы псориаза – кожные высыпания. Но встречаются и другие признаки. Самые первые проявления появляются обычно в подростковом или в детском возрасте на фоне гормональных нарушений, вегето-сосудистой дистонии и затяжных стрессов.
Болезнь начинается с ощущения постоянной усталости, нарушения настроения. Характерны мелкие, возвышающиеся над поверхностью розоватые образования (папулы), припорошенные сверху белесоватым шелушением. Они окружены более ярким возвышающимся ободком.
Элементы сыпи разрастаются и соединяются в крупные бляшки причудливых форм. Основание папулы – воспалительный инфильтрат. По характеру сыпи псориаз делят на:
- точечный
– элементы не более 1мм в диаметре; - каплевидный
– папулы-капельки размером до 2 мм; - монетовидный
– круглые папулы-монетки величиной до 5 мм.
Тотечная сыпь
Каплевидная сыпь
Монетовидная сыпь
Характерные особенности сыпи:
- стеариновое пятно
– если поскоблить, поверхность папулы; - терминальная пленка
– тщательно очистив поверхность папулы от чешуек, увидим прозрачную пленочку; - кровавая роса (феномен Ауспитца)
– поскоблив пленку и нарушив ее целостность, увидим выступающие на поверхности мелкие кровавые капельки.
Стадии псориаза
Выделяют три стадии болезни:
- прогрессирующая
– появляются первые элементы сыпи, их количество нарастает, захватываются все новые участки; высыпания появляются также при расчесывании зудящей кожи или воздействии на нее каких-то внешних раздражающих факторов (феномен Кебнера); в начальной стадия псориаза папулы начинают сливаться в крупные бляшки; - стационарная
– новых элементов нет, а те, что появились ранее, не регрессируют; - регрессирующая
– сыпь бледнеет основание ее становится менее плотным; постепенно сыпь регрессирует, процесс чаще начинается с центральной части, поэтому бляшки могут иметь образ колец; если бляшки при псориазе рассасываются от периферии к центру, то они просто постепенно уменьшаются в размере и вокруг них формируется белое кольцо – псевдоатрофический ободок Воронова; там, где была сыпь, остаются белые, лишенные пигмента участки– псориатическая лейкодерма.
Изредка на коже одновременно присутствуют папулы на всех трех стадиях развития. Выделяют также летнюю и зимнюю формы с преобладания обострений летом или зимой.
Проявления псориаза
На первой стадии заболевание проявляется в виде одиночной папула розового оттенка. Она изменяется, увеличивается в размере, вырастает над кожей, покрывается белыми чешуйками. Чаще псориазные бляшки появляются в местах трения и повышенного давления на кожу: ягодицах, локтевых и коленных сгибов. С прогрессирование болезни их можно обнаружить абсолютно в любом месте кожи, включая ее волосистые части.
Основные клинически диагностируемые внешние признаки:
- Стеариновые пятна, т. е. легкое отделение чешуек путем соскабливания.
- Терминальная пленка, остающаяся после удаления чешуйки. Выглядит как гладкая, блестящая, ровная поверхность розового цвета.
- Точечное кровотечение, которое можно вызвать удалив чешуйку.
Развивается псориаз достаточно медленно, наблюдать увеличение числа бляшек и их рост можно в течение нескольких месяцев или лет. У небольшого процента больных болезнь может проявляется более интенсивно. Как правило, этому предшествуют тяжелые психические нагрузки или серьезное заболевание, требующее массивного медикаментозного лечения. В этом случае папулы не бледно-розовые, а ярко-красные, с явными признаками воспаления, отечные, вызывающие зуд.
Вторая стадия псориаза характеризуется более обширными поражениями. На месте расчесов появляются новые папула, образующие новые бляшки. В результате периферического роста новообразования сливаются с уже существующими. Бляшки поражают симметричные конечности, образуют схожие узоры и линии.
На третьей стадии рост замедляется, изменения касаются главным образом структуры высыпаний. Границы здоровой и пораженной кожи становятся более четкими. Бляшки приобретают синюшный оттенок, начинают активно шелушиться. При отсутствии терапии утолщаются, иногда образуют папилломатозные невусы (коричневые) и бородавчатые разрастания (телесного цвета).
Существует еще одна стадия ― регресс заболевания, в это время симптоматика угасает. Проходит шелушения, четкость границы пропадает, кожа нормализуется, возвращается к первоначальному состоянию.
Заразен ли псориаз
Многочисленные исследования подтвердили, что это не заразное заболевание. Если инфекционные возбудители и принимают участие в его развитии, то только путем общего воздействия на обмен веществ, иммунитет и генетический аппарат.
Пациенты часто спрашивают:
- Как передается псориаз?
От человека к человеку псориаз не передается. - Передается ли псориаз по наследству?
Ответ вновь отрицательный, но существует наследственная предрасположенность в виде особенностей обмена веществ и функционирования иммунной системы, которая передается близким родственникам.
В чём нейродермит и псориаз одно и то же
Обе болезни не заразны, опасности для контактирующих людей нет. Острота обеих болезней всегда зависит от психологической обстановки. Стрессы, обиды, чувство одиночества и нереализованности в жизни служат толчком к обострению, прогрессированию болезни, замедляют выздоровление. Ещё одна общая черта — прекрасно помогает климатолечение солнцем и морем, физиотерапия, иглоукалывание, психотерапия.
При обеих патологиях: когда человек проходит лечение под руководством опытного дерматолога, принимает назначенное в клинике лечение, можно справиться с болезнью без применения гормонов. Есть авторские негормональные методики, которые можно пройти в московском Дерматологическом центре ПсорМак. Записывайтесь на консультацию по телефону или на сайте и начинайте двигаться к здоровью.
25 октября 2020
Автор статьи: врач-дерматолог Мак Владимир Федорович
Виды псориаза
Характер высыпаний, их расположение, поражение других органов и систем при этом хроническом дерматозе могут быть разными. По данным признакам выделяют несколько видов болезни.
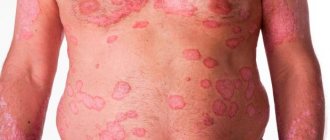
Простой (вульгарный, бляшечный)
Самый распространенный. Симптомами его являются папулы характерного ярко-розового цвета, покрытые белыми чешуйками. По течению бляшечный псориаз делят на следующие формы:
- легкую
– если поражение захватывает не более 3% кожи; в прогрессирующей фазе папулы увеличиваются, но затем достаточно быстро подвергаются обратному развитию; - средней тяжести
– сыпь занимает от 3 до 10%; папулы крупные, сливаются в бляшки; - тяжелую
– поражение захватывает более 10%; высыпания многочисленные, сливаются, образуя самые разнообразные фигуры.
Легкая форма псориаза
Псориаз средней тяжести
Тяжелая форма псориаза
Протекает вульгарный псориаз в виде рецидивов, сменяющихся ремиссиями, но бывает также непрерывное течение.
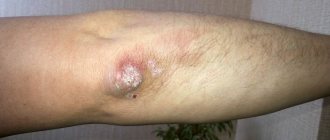
Локтевой псориаз
Это одно из проявлений легкой формы бляшечного воспаления. Отличительной особенностью псориаза на локтях является постоянное присутствие одной или нескольких «дежурных» бляшек на разгибательной стороне локтевых суставов. Если эти элементы травмируются, начинается обострение.
Локтевой псориаз
Каплевидный псориаз
В развитии каплевидного псориаза большое значение имеет бактериальная (чаще всего стрептококковая) и вирусная инфекция. Встречается в детском возрасте. Воспаление начинается после перенесенной инфекции. Стрептококки выделяют токсины (антигены – вещества, чужеродные по отношению к организму человека), связывающиеся с белками тканей. К ним вырабатываются антитела и развивается аутоиммунное воспаление.
Начало острое. На коже конечностей (реже тела и лица) возникают мелкие красные папулки-слезки с шелушащейся поверхностью. При травмах в области высыпаний образуются небольшие эрозии и язвочки, увеличивается риск инфицирования.
Начало развития каплевидного псориаза в детском возрасте
Псориаз быстро принимает подострое и хроническое течение. Рецидивы сменяются ремиссиями, возможно самостоятельное выздоровление или переход во взрослую форму заболевания.
Ладонно-подошвенный псориаз
Развивается у тех, кто занимается физическим трудом, сопровождается сильным зудом и почти всегда дает осложнение на ногти. Выделяют подвиды:
- бляшечно-веерообразный
– с крупными элементами на ладонных и подошвенных поверхностях, покрытыми белыми чешуйками, сливающимися в веерообразные бляшки; чаще встречается такой псориаз на руках; - круговой
– кольцевидные шелушащиеся элементы на ладонных и подошвенных поверхностях; - мозолистый
— характеризуется разрастанием грубого эпителия с формированием мозолей;
Отдельным подвидом является пустулезный псориаз на ладонях и подошвах Барбера. Участки под большими пальцами конечностей покрываются пузырьками и пустулами (с гнойным содержимым), появляется сильнейший зуд. Гнойники сливаются, потом присыхают, образуя корочки. В других местах на теле развиваются характерные псориатические элементы. Заболевание часто переходит на ногти.
Псориаз на ногах поддерживается и обостряется за счет варикозного расширения вен, в таком случае высыпания будут в основном в области голеней.
Псориаз ногтей
Поражение ногтей может быть, как самостоятельным, так и осложнением. Характерные симптомы:
- на ногтевой пластинке появляются мелкие ямочки разной глубины; аналогичные поражения ногтей встречаются при других дерматитах, но при псориатическом поражении они более глубокие и слегка болезненные при надавливании;
- самопроизвольное медленное безболезненное отделение ногтя (онихолизис);
- подногтевые кровоизлияния на ногтях ног, особенно, если больной носит тесную обувь;
- трахионихия – помутнение и неровности на ногтевой пластине; в середине ногтя формируется углубление и ноготь становится похожим на ложку (койлонихия).
Острая форма осложнения заболевания на ногти
Иногда поражается околоногтевой валик с переходом воспаления на другие ткани (псориатическая паронихия).
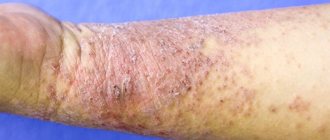
Псориаз волосистой части головы
Здесь болезнь протекает самостоятельно или как часть общего патологического процесса. Характерно мокнутие, образование корочек на части или на всей поверхности головы. Рост волос при этом не страдает: псориаз на голове не нарушает функцию корней волос. Но мокнутие создает угрозу присоединения инфекции с последующим поражением волосяных луковиц.
Поражение кожи на волосистой часте головы при псориазе
Протекает волнообразно, то затихая с исчезновением корок, то вновь обостряясь и сопровождается сильнейшим зудом, часто доводящим больных до невроза.
Себорейный псориаз
Себорея – это состояние, вызванное нарушением работы кожных желез, вырабатывающих сало. Вырабатывается вязкое сало, раздражающее кожу и способствующее развитию воспаления – дерматита.
Себорейный псориаз быстро распространяется на всю голову, покрывая ее в виде шапочки и сопровождаясь сильнейшим зудом. На заушных участках иногда развивается мокнутие и присоединяется инфекция. Покрытая перхотью и сплошными корочками голова иногда имеет вид псориатической короны.
Псориаз на лице
Обычно псориаз на лице локализуется в области носогубного треугольника, век, над бровями, на заушных участках. Слившиеся элементы сыпи образуют большие зоны покраснения и отека. Если имеется нарушение функционирования сальных желез, процесс часто сопровождается мокнутием, образованием корочек, увеличением риска присоединения инфекции.
Первые симптомы псориаза на лице
Псориаз на половых органах
Это не изолированный процесс. Одновременно с поражением половых органов имеются характерные псориатические высыпания по всему телу, поэтому выявить заболевание бывает не сложно.
Псориаз на половом члене у мужчин и больших половых губах у женщин, а также на прилегающих к ним кожных участках, проявляется в виде овальных, слегка возвышающихся над кожей розовых шелушащихся папул. Зуда практически не бывает. Иногда процесс распространяется на слизистые оболочки и имеет вид вульвовагинита у женщин и баланопостита у мужчин.
Атипичные псориатические высыпания могут наблюдаться у полных людей в складках, расположенных рядом с половыми органами (паховых, межъягодичных). Здесь формируются участки интенсивного красного цвета с зеркальной поверхностью без признаков шелушения из-за постоянного мокнутия.
Клинические проявления
Наиболее распространенными кожными проявлениями псориаза являются эритематозные пятна, папулы, бляшки и шелушение. Обычно пятна появляются первыми, затем они трансформируются в папулы, далее — в хорошо отграниченные серебристые бляшки, покрывающие эритематозную поверхность пораженной кожи.
Для пациентов с псориазом характерно:
- Внезапное появление небольших областей покраснения кожи, покрытых чешуйками.
- Семейная история подобного состояния в анамнезе.
- Недавняя стрептококковая инфекция горла, вирусная инфекция, прием противомалярийного препарата, травма, стресс.
- Постепенное ухудшение состояния эритематозных областей, их укрупнение и слияние друг с другом.
- Болезненность — при эритродермическом псориазе.
- Зуд — при эруптивном или каплевидном псориазе.
- Фебрилитет — при пустулезном или эритродермическом псориазе.
- Возможна дистрофия ногтевых пластин.
- Боль в суставах, в том числе без явных кожных проявлений.
- Офтальмологические поражения — встречаются у 10% пациентов, чаще всего это покраснение и слезотечение вследствие конъюнктивита или блефарита.
Клинические формы псориаза (рис. 3):
- Бляшечный псориаз — проявляется зудящими красными участками на коже, с избыточным чешуйчатым налетом и шелушением. Поражения обычно возникают на разгибательной (внешней) стороне суставов и коже волосистой части головы (рис. 3А). Большинство пациентов стесняются этих бляшек, носят закрытую одежду и избегают обнажать пораженные участки. У 38–76% пациентов отмечается реакция Кебнера — появление новых бляшек на месте травмы через 7–14 дней. В некоторых случаях реакция Кебнера обратима, т.е. поражения исчезают по мере заживления травмированного участка. У 10–20% пациентов регистрируется псориатический артрит с болью в суставах, ригидностью и деформацией.
- Каплевидный псориаз — характеризуется внезапным появлением на теле и проксимальных отделах конечностей розоватых каплевидных папул диаметром 1–10 мм (рис. 3В). Обычно они не прогрессируют, находясь в одной и той же стадии развития, но могут сопровождаться зудом.
- Обратный псориаз — покраснение неправильной формы возникает на сгибательных (внутренних) поверхностях суставов, в паху, подмышках (рис. 3С). Его могут ошибочно принимать за грибковую инфекцию.
- Пустулезный псориаз — характеризуется типичными пустулами на фоне эритематозной кожи, которые появляются на теле, реже на лице, локтевых сгибах, в аногенитальной области (рис. 3D). Также отмечается повышение температуры тела вплоть до жара (фебрилитет), тахикардия, покраснение слизистой ротоглотки, «географический» язык, ониходистрофия (истончение и ломкость ногтей).
- Эритродермический псориаз — проявляется выраженным покраснением и шелушением на обширных участках тела (рис. 3E). Кожа отшелушивается не мелкими чешуйками, как обычно, а крупными пластами. Пациенты испытывают умеренный или сильный зуд и болевые ощущения. Температура тела может резко повышаться и снижаться, особенно в очень жаркие или холодные дни, а также возникает тахикардия.
Рис. 3. Клинические формы псориаза: А — бляшечный, В — каплевидный, С — обратный, D — пустулезный, Е — эритродермический (Danish national service on dermato—venereology)
На сайте надо проставить буквы А-B-C-D-E: бляшки А, точечки В, покраснение в области ануса С, пятка D, скрещенные руки Е
Чем опасен псориаз и нужно ли его лечить
Запущеная стадия
Опасность в том, что псориаз может принять распространенную тяжелую форму, высыпания займут более 10% покровов. Такая стадия заболевания протекает тяжело, рецидивирует, элементы сыпи травмируются и мокнут, часто присоединяется инфекция. Только вовремя назначенное лечение псориаза может приостановить процесс его распространения.
Иногда заболевание осложняется воспалением в суставах с формированием псориатического полиартрита, на фоне которого может значительно нарушаться функция суставов.
На фоне системного аутоиммунного процесса, оказывающего значительное влияние на состояние больного часто развиваются другие аутоиммунные заболевания (ревматоидный артрит, некоторые типы артрозов, болезнь Крона и др.), а также тяжелая сердечно-сосудистая патология, болезни органов пищеварения, неврологические реакции.
Если не начать вовремя лечение псориаза, состояние больного резко осложнится и приведет к инвалидности.
Существует также такое осложнение, как псориатическая эритродермия, развивающаяся при неправильном или недостаточном лечении псориаза, а также при воздействии на воспаленную кожу различных раздражающих факторов. Кожные покровы приобретают ярко-розовую окраску с четким отграничением пораженных участков от здоровых, мелким и крупным пластинчатым шелушением. Такому больному требуется экстренная медицинская помощь.
Лечится ли псориаз?
Да, и вполне успешно, но полного выздоровления гарантировать невозможно.
Узнайте, как избавится от псориаза за курс терапии из 10 сеансов
Патогенез псориаза
Патогенез заболевания до конца не изучен. Отмечено, что в эпидермис проникает большое количество активированных Т-клеток, которые запускают пролиферацию кератиноцитов. Скорость их обновления меняется с привычных 23 дней до 3–5 суток, что приводит к появлению патологически измененных клеток и шелушению кожи. Кератиноциты, которые в норме теряют ядра в зернистом слое эпидермиса, при псориазе сохраняют их, что выливается в нарушение процесса ороговения — паракератоз.
На этом фоне развивается неконтролируемое воспаление с избыточной продукцией цитокинов: фактора некроза опухоли альфа (TNF-α), гамма-интерферона, интерлейкина-12. Отмечено, что всплеск уровня TNF-α соответствует обострениям псориаза.
В пораженной коже отмечается усиленная васкуляризация и расширение поверхностных сосудов. Основные триггеры ангиогенеза при псориазе исходят от эпидермиса — в частности, кератиноциты секретируют фактор роста эндотелия сосудов А (VEGF-A). Источниками ангиогенных факторов также являются макрофаги и фибробласты, а дополнительными участниками — фактор, индуцируемый гипоксией (HIF), фактор некроза опухоли α (TNF-α), интерлейкины (IL)-1, -6, -8 и др. (рис. 2) Но самым важным компонентом является именно VEGF-A — он активирует кровеносные и лимфатические сосуды, напрямую влияя на привлечение воспалительных клеток в псориатический очаг. Уровни VEGF-A в сыворотке крови положительно коррелируют с тяжестью заболевания и отрицательно — с успехом стандартной терапии, что указывает на критическую роль VEGF-A в прогрессировании болезни.
Рис. 2. Роль сосудистого компонента кожи и ангиогенеза в патогенезе псориаза (Heidenreich R., et al. Angiogenesis drives psoriasis pathogenesis. Int J Exp Pathol 2009; 90(3): 232–248)
При участии фактора роста эндотелия сосудов (VEGF) запускается пролиферация кератиноцитов и клеток сосудистого эндотелия, что способствует ангиогенезу. Т-хелперы (Th) продуцируют интерлейкин-17 (IL-17), вследствие чего запускается продукция проангиогенных факторов — это еще больше усиливает ангиогенез. На этом фоне дендритные клетки (DC) эпидермиса воздействуют на популяцию Т-хелперов (Th), которая начинает синтезировать гамма-интерферон (IFN-γ), подавляющую ангиогенез. Но это помогает ненадолго, т.к. подключаются другие проангиогенные факторы: VEGF, bFGF, IL-8, запускающие дальнейший рост мелких сосудов и «раскручивающие» патогенез псориаза.
- VEGF — фактор роста эндотелия сосудов
- IL — интерлейкин
- IFN — интерферон
- TNF — фактор некроза опухоли
- TGF — фактор роста опухоли
- MMP — макриксные металлопротеиназы
- bFGF — базовый фактор роста фибробластов
- ECs — эндотелиальные клетки
- DC — дендритные клетки
- Th — Т-хелперы
- N — нейтрофилы
Методы лечения
Аутоиммунное воспаление требует индивидуально подобранной комплексной терапии, изменения образа жизни, питания, исключения всех вредных привычек. Современной медициной предложены три основных принципа успешного лечения псориаза:
- строгое соблюдение алгоритмов проведения назначенной терапии;
- регулярное отслеживание эффективности проводимой терапии;
- своевременная коррекция назначенной терапии при ее недостаточной эффективности.
Питание при псориазе
Специальной диеты при псориазе нет, но питание имеет большое значение. Поэтому при назначении комплексного лечения обязательно даются рекомендации по питанию:
- выявлять повышенную чувствительность организма к отдельным продуктам и исключать их из рациона;
- отдавать предпочтение свежим овощам, некислым фруктам и ягодам, отварному и запеченному нежирному мясу, больше пить;
- что нельзя есть при псориазе
:- продукты, содержащие эфирные масла – лук, чеснок, редиску;
- напитки, содержащие кофеин (концентрированные чай, кофе), алкоголь;
- все соленее, кислое и сладкое, сдобное;
- продукты, способствующие сенсибилизации (аллергизации) организма –плоды оранжевого цвета, мед, орехи, какао, яйца;
- не употреблять жирное продукты животного происхождения.
Рекомендуемые продукты питания при псориазе
Диета Пегано при псориазе
Эта диета была разработана американским врачом Джоном Пегано, но не нашла официального признания в медицине. Принцип построения диеты Пегано при псориазе связан с ощелачиванием организма путем подбора правильного рациона. По этому принципу все продукты делятся на:
- щелочеобразующие (две трети в суточном рационе) – некислые фруктово-ягодные смеси и соки, овощи (исключить вызывающие повышенное газообразование);
- кислотообразующие (треть рациона) – мясные, рыбные, молочные продукты, фасоль, горох, картофель, крупы, сладости и сдоба.
Больным рекомендуется пить минеральную воду без газа, питьевую воду до 1,5 л в сутки плюс другие выпиваемые жидкости (компоты, соки и др.)
Медикаментозная терапия
Лечение легкой формы псориаза проводится при помощи наружных лекарственных препаратов. Тяжелые и быстро прогрессирующие формы заболевания лечат преимущественно в условиях стационара с назначением лекарств общего (системного) действия.
Наружное лечение псориаза
Лекарство подбирает дерматолог. При вульгарном псориазе с сухими стягивающими бляшками подойдут мази, если развивается мокнутие (при себорейном), то используют кремы и лекарственные растворы. Для того, чтобы избежать резистентности (устойчивости) организма к определенному препарату, его со временем меняют.
В острой (прогрессирующей) стадии проводится следующая наружная терапия:
- средства, оказывающие размягчающее воздействие — борный вазелин, 2% салициловая мазь;
- эффективны негормональные мази от псориаза, содержащие активированный цинк-пиритионат (Скин-кап, Цинокап); они подавляют инфекцию и оказывают цитостатическое (подавляют разрастание тканей) действие;
- наружные средства, содержащие глюкокортикостероидные (ГКС) гормоны;
- мазь Дайвобет – комбинированное средство с кальципотриолом (аналогом витамина D3 ) и ГКС бетаметазоном; отлично подавляет воспалительный процесс;
Наружное лечение псориаза в стационарной стадии:
- мази, растворяющие чешуйки (кератолитические) и оказывающие противовоспалительное действие – 5% нафталановые, борно-нафталановые, дегтярно-нафталановые;
- кортикостероидные средства.
Наружное лечение псориаза в разрешающей стадии:
- те же кератолитические мази, но в более высокой концентрации: 10% дегтярно-нафталановые мази;
- мази на основе аналогов витамина Д3 (Кальципотриол, Псоркутан) – в течение 6 – 8 недель; подавляет воспалительный процесс и шелушения сыпи.
Для лечения ногтевого псориаза применяют специальные лаки (Бельведер), которые подавляют развитие патологического процесса. Околоногтевые фаланги рекомендуется обрабатывать увлажняющими гелями.
Системное лечение псориаза
- средства, снимающие воспаление и интоксикацию – хлористый кальций, тиосульфат натрия, унитиол в виде инъекций;
- таблетки от псориаза, подавляющие процессы пролиферации (размножения клеток эпителия) — цитостатики (Метотрексат), подавляющие активность иммунной системы (Циклоспорин А), аналоги витамина А (Ацитретин), кортикостероидные гормоны;
- биологические средства (устекинумаб — Стелара), содержащие человеческие моноклональные антитела класса IgG, воздействующие на определенные звенья воспаления путем подавления синтеза цитокинов; это очень эффективный современный препарат, который вводится в виде инъекций;
- витамины при псориазе способствуют восстановлению обмена веществ и ороговения клеток эпителия; врачи назначают витамины А, Е (Аевит), D3, группы В.
Народные средства при псориазе
Любое лечение псориаза, в том числе, с применением народных средств, может назначать только врач. Самостоятельное лечение может привести к обратному эффекту: распространению болезни.
В составе комплексной терапии могут быть использования следующие методы:
- солидол
– продукт переработки технических масел; для приготовления мази нужно купить в аптеке медицинский солидол; рецепт: в 0,5 кг солидола, добавить 50 г меда и половину упаковки детского крема; процедуры проводятся ежедневно; в аптеке можно приобрести готовые препараты на основе солидола Магнипсор, Унгветол и др. - сода пищевая
– народное средство от псориаза, способствующее очищению от корочек, снимает зуд; рецепт содовых аппликаций: взять 60 г соды, растворить в 0,5 л воды, намочить в растворе марлевую салфетку, сложить ее в несколько слоев и приложить к очагу поражения на 20 минут; после процедуры промокнуть кожу и нанести на нее любую смягчающую мазь; лечение псориаза содой проводят один раз в день; - мумие
– обладает выраженным противовоспалительным действием, хорошо снимает зуд; можно принимать внутрь 1 раз в день по 0,2 г в течение двух недель; наружная терапия проводится раствором мумие; его наносят на сухие зудящие бляшки дважды в день; лечение псориаза на голове проводят ополаскиванием кожи головы раствором мумие после мытья; - морская соль
– хорошо снимает воспаление, зуд; ванны с морской солью: взять 1 кг соли, развести в двух литрах воды и добавить в ванну; принимать ванну 15 минут, после чего смыть раствор под теплым душем, промокнуть тело полотенцем и нанести смягчающую мазь; лечение псориаза ваннами проводить не чаще двух раз в неделю; - глина
– оказывает выраженное очищающее действие, адсорбируя на своей поверхности токсины, образовавшиеся в результате воспаления и неправильного обмена веществ; способствует подсушиванию, устранению корок и зуда; взять можно любую глину, но лучше купить голубую глину в аптеке; кусочки глины нужно хорошо просушить, разбить молотком, развести водой и дать постоять несколько часов; полученную пластинообразную глину наложить на салфетку (до 3 см толщиной) и приложить к очагам воспаления на три часа; лечение псориаза глиной проводить через день.
Важно: лечение псориаза в домашних условиях народными средствами следует проводить с осторожностью и строго по назначению врача. Одному больному такое лечение поможет, а у другого может вызвать обострение и быстрое распространение воспаления. Поэтому, если на фоне проводимой терапии состояние больного ухудшилось, нужно немедленно прекратить ее и обратиться к врачу.
Домашнее лечение псориаза
При лечении псориаза в домашних условиях важно соблюдать рекомендации по питанию, вести здоровый образ жизни, исключить вредные привычки и четко выполнять все назначения дерматолога.
Как вылечить псориаз в домашних условиях? Некоторые пациенты стараются очиститься от токсинов и шлаков всевозможными нетрадиционными способами (клизмами и др.). Это может дать прямо противоположный результат: нарушится работа пищеварительного тракта и начнется обострение. Современная медицина признает очищение организма в виде правильного питания и избавления от вредных привычек.
Важно выполнять все назначения врача и обращать внимание на то, как действует назначенная терапия. Если она недостаточно эффективно, врач заменит лечение, добиваясь максимального лечебного эффекта.
Фототерапия
Фототерапия при псориазе
Лечение псориаза светом применяется давно и успешно. С этой целью используют ультрафиолетовое (УФ) излучение двух видов:
- средневолновое УФ излучение В
– облучение проводится по методу избирательной (селективной) фототерапии, при которой облучаются пораженные участки кожи; на курс лечения достаточно 20 процедур с интервалами через день; - длинноволновое УФ излучение А
– это фотохимиотерапия или ПУВА-терапия; на тело пациента вначале воздействуют фотосенсибилизатором (его можно принимать внутрь или использовать наружно, в виде раствора), повышающим чувствительность кожи к УФ лучам; через 90 минут проводится облучение кожи длинноволновыми УФ лучами.
Хирургический метод
Фото: Мартынов В. Л.
Хирургический метод лечения псориаза разработан доктором Мартыновым. Он заключается в укреплении баугиниевой заслонки – привратника, расположенного на границе тонкого и толстого кишечника.
В норме привратник пропускает пищу только в одном направлении: из тонкого кишечника в толстый. Но иногда заслонка не срабатывает и содержимое толстого кишечника забрасывается в тонкий. А так как в толстом кишечнике скапливается множество микроорганизмов, продуктов распада пищи, токсичных газов и т.д., организм страдает от интоксикации. Токсические вещества провоцируют развитие кожных нарушений.
После хирургического лечения псориаза у многих пациентов наступает стойкая ремиссия. Однако, следует понимать, что как и при любой полостной операции, есть риск развития тяжелых осложнений: инфицирования, кровотечения, осложнений от общей анестезии и т.д.
Поэтому перед тем, как решиться на оперативное вмешательство, стоит обсудить с дерматологом, насколько этот метод лечения подойдет именно вам.
Псориаз и современные методы его лечения
Псориаз (чешуйчатый лишай) — хроническое, весьма распространенное заболевание кожи, известное с давних времен. Распространенность его в различных странах колеблется от 0,1 до 3%. Однако эти цифры отражают лишь удельный вес псориаза у больных с другими дерматозами или частоту его встречаемости у пациентов с внутренними болезнями. Поскольку болезнь часто носит локализованный и неактивный характер, больные обычно не обращаются за помощью в медицинские учреждения, а следовательно, нигде не регистрируются.
Причина болезни остается неясной. Несмотря на огромное количество предлагаемых гипотез, ни одна не является общепризнанной. Четко установлена лишь роль генетических факторов — семейный показатель больных в несколько раз превышает популяционный. Есть указания на связь псориаза с антигенами HLA-cистемы — В13, В15, В16, В17, В27, В39, Dw11, DRW6, DR7, A1. Имеются данные о возможной патогенетической значимости генетических маркеров Lewis, MN, Ss, Duffy, Hp.
Основным патогенетическим звеном, вызывающим появление кожных высыпаний, являются повышенная митотическая активность и ускоренная пролиферация клеток эпидермиса, приводящая к тому, что клетки нижних слоев «выталкивают» вышележащие клетки, не дав им ороговеть. Этот процесс носит название паракератоза и сопровождается обильным шелушением. Большое значение в развитии псориатических поражений в коже играют местные иммунопатологические процессы, связанные с взаимодействием различных цитокинов — фактора некроза опухоли, интерферонов, интерлейкинов, а также лимфоцитов различных субпопуляций.
Пусковым моментом возникновения болезни часто является сильный стресс — этот фактор присутствует в анамнезе большинства больных. К другим триггерным факторам можно отнести травмы кожи, применение медикаментов, злоупотребление алкоголем, инфекции.
Многочисленные нарушения в эпидермисе, дерме и во всех системах организма тесно связаны и не могут по отдельности объяснить механизм развития болезни.
Общепринятой классификации псориаза нет. Традиционно наряду с обычным (вульгарным) псориазом выделяют эритродермическую, артропатическую, пустулезную, экссудативную, каплевидную, ладонно-подошвенную формы.
Обычный псориаз клинически проявляется образованием плоских папул, четко отграниченных от здоровой кожи. Папулы розовато-красного цвета, покрыты рыхлыми серебристо-белыми чешуйками. С диагностической точки зрения интересна группа признаков, возникающих при поскабливании папул и называемых псориатической триадой. Сначала появляется феномен «стеаринового пятна», характеризующийся усилением шелушения при поскабливании, что придает поверхности папул сходство с каплей стеарина. После удаления чешуек наблюдается феномен «терминальной пленки», проявляющийся в виде влажной блестящей поверхности элементов. Вслед за этим при дальнейшем поскабливании отмечается феномен «кровяной росы» — в виде точечных, несливающихся капелек крови.
Высыпания могут располагаться на любом участке кожного покрова, но преимущественно локализуются на коже коленных и локтевых суставов и волосистой части головы, с поражения которой очень часто заболевание начинается. Для псориатических папул характерна склонность к периферическому росту и слиянию в бляшки различных размеров и очертаний. Бляшки могут быть изолированными, небольшими или крупными, занимающими обширные участки кожных покровов.
При экссудативном псориазе меняется характер шелушения — чешуйки становятся желтовато-сероватыми, склеиваются с образованием корочек, плотно прилегающих к коже. Сами высыпания более яркие и отечные, чем при обычном псориазе.
Псориаз ладоней и подошв может наблюдаться в виде изолированного поражения или сочетаться с поражениями других локализаций. Проявляется он в виде типичных папуло-бляшечных элементов, а также гиперкератотических, мозолеподобных очагов с болезненными трещинами или пустулезных высыпаний.
Практически всегда при псориазе поражаются ногтевые пластинки. Наиболее патогномоничным считается появление на ногтевых пластинках точечных вдавлений, придающих ногтевой пластинке сходство с наперстком. Также могут отмечаться разрыхление ногтей, ломкость краев, изменение окраски, поперечные и продольные борозды, деформации, утолщение, подногтевой гиперкератоз.
Псориатическая эритродермия является одной из наиболее тяжелых форм псориаза. Она может развиваться за счет постепенного прогрессирования псориатического процесса и слияния бляшек, но чаще возникает под влиянием нерационального лечения. При эритродермии вся кожа приобретает ярко-красный цвет, становится отечной, инфильтрированной, отмечается обильное шелушение. Больных беспокоит сильный зуд, ухудшается общее состояние.
Рентгенологически различные изменения костно-суставного аппарата наблюдаются у большинства больных без клинических признаков поражения суставов. К таким изменениям относят околосуставной остеопороз, сужение суставных щелей, остеофиты, кистозные просветления костной ткани. Диапазон клинических проявлений может варьировать от незначительных артралгий до развития инвалидизирующего анкилозирующего артроза. Клинически обнаруживаются припухлость суставов, покраснение кожи в зоне пораженных суставов, болезненность, ограничение подвижности, деформации суставов, анкилозы, мутиляции.
Пустулезный псориаз проявляется в виде генерализованных или ограниченных высыпаний, локализованных преимущественно на коже ладоней и подошв. Хотя ведущим симптомом этой формы псориаза считается возникновение на коже пустул, считающихся в дерматологии проявлением гнойничковой инфекции, содержимое этих пузырьков обычно стерильно.
Каплевидный псориаз чаще развивается у детей и сопровождается внезапным высыпанием рассеянных по всему кожному покрову мелких папулезных элементов.
Псориаз наблюдается примерно с одинаковой частотой у мужчин и женщин. У большинства пациентов заболевание начинает развиваться до 30 лет. У многих больных отмечается связь обострений с временем года: чаще заболевание обостряется в холодный период (зимняя форма), гораздо реже — летом (летняя форма). В дальнейшем эта зависимость может меняться.
В течении псориаза различают 3 стадии: прогрессирующую, стационарную и регрессирующую. Для прогрессирующей стадии характерны рост по периферии и появление новых высыпаний, особенно на местах прежних высыпаний (изоморфная реакция Кебнера). В регрессирующей стадии наблюдается уменьшение либо исчезновение инфильтрации по окружности или в центре бляшек.
Вульгарный псориаз дифференцируют от парапсориаза, вторичного сифилиса, красного плоского лишая, дискоидной красной волчанки, себорейной экземы. Сложности возникают при дифференциальной диагностике ладонно-подошвенного и артропатического псориаза.
При вульгарном псориазе прогноз для жизни благоприятный. При эритродермии, артропатическом и генерализованном пустулезном псориазе возможны инвалидизация и даже летальный исход из-за истощения и развития тяжелых инфекций.
Неопределенным прогноз остается в отношении продолжительности заболевания, длительности ремиссии и обострений. Высыпания могут существовать длительно, многие годы, но чаще обострения чередуются с периодами улучшения и клинического выздоровления. У значительной части больных, в особенности не подвергавшихся интенсивному системному лечению, возможны многолетние, самопроизвольные периоды клинического выздоровления.
Нерациональное лечение, самолечение, обращение к «целителям» ухудшают течение болезни, приводят к обострению и распространению кожных высыпаний. Именно поэтому основная цель данной статьи — дать краткую характеристику современным методам лечения этой болезни.
Сегодня существует огромное количество методов лечения псориаза, в терапии этого заболевания используются тысячи различных препаратов. Ноэто лишь означает, что ни один из методов не дает гарантированного эффекта и не позволяет вылечить болезнь окончательно. Более того, вопрос об излечении и не ставится — современная терапия в состоянии лишь свести к минимуму кожные проявления, не затрагивая многих неизвестных на сегодня патогенетических факторов.
Лечение псориаза проводится с учетом формы, стадии, степени распространенности высыпаний, общего состояния организма. Как правило, лечение комплексное, предусматривающее сочетание наружных и системных препаратов.
Большое значение при лечении имеют мотивация пациента, семейные обстоятельства, социальное положение, образ жизни, злоупотребление алкоголем.
Способы лечения можно разделить на следующие направления: наружная терапия, системная терапия, физиотерапия, климатотерапия, нетрадиционные и народные методы.
Наружная терапия
Терапия препаратами наружного действия имеет при псориазе важнейшее значение. В легких случаях лечение начинают с местных мероприятий и ими ограничиваются. Как правило, препараты для местного применения реже оказывают какие-либо побочные действия, но по эффективности уступают системной терапии.
В прогрессирующей стадии наружное лечение проводят с большой осторожностью, чтобы не вызвать ухудшения состояния кожи. Чем интенсивнее воспаление, тем меньшей должна быть концентрация мазей. Обычно на этой стадии при лечении псориаза ограничиваются кремом «Унна», 0,5–2% салициловой мазью, травяными ваннами.
На стационарной и регрессирующей стадии показаны более активные препараты — 5–10% нафталановая мазь, 2–10% мазь АСД, 2–5% салициловая мазь, 2–5% серно-дегтярная мазь, а также многие другие способы терапии.
В современных условиях при выборе способа терапии или конкретного препарата врач должен руководствоваться официальными протоколами и формулярами, разработанными руководящими органами здравоохранения. В Федеральном руководстве по использованию лекарственных средств (выпуск IV) для местного лечения больных псориазом предлагаются стероидные лекарственные средства, салициловая мазь, препараты дегтя и кальципотриол.
Исходя из «Методических материалов по диагностике и лечению наиболее распространенных инфекций, передаваемых половым путем, и заболеваний кожи», разработанных ЦНИКВИ в 2001 г., в качестве наружной терапии используют 1–2% салициловую мазь, мази с содержанием дегтя 5–10%, нафталана 5–10%, витамина Д3, а также кортикостероидные мази (бетаметазон с салициловой кислотой, мометазон) и аэрозоль цинка пиритионата. В «Протоколах ведения больных», разработанных учеными ЦНИКВИ в 2003 г., рекомендуются те же препараты.
Остановимся в основном на указанных в руководствах препаратах.
Гидратитрующие средства. Смягчают шелушащуюся поверхность псориатических элементов, уменьшают стягивание кожи, улучшают эластичность. Используют кремы на основе ланолина с витаминами, крем «Унна». По данным литературы, даже после такого легкого воздействия клинические эффекты (снижение зуда, эритемы и шелушения) достигаются у трети больных.
Препараты салициловой кислоты. Обычно используют мази с концентрацией от 0,5 до 5% салициловой кислоты. Она обладает антисептическим, противовоспалительным, кератопластическим и кератолитическим действием, может применяться в комбинации с дегтем и кортикостероидами. Салициловая мазь размягчает шелушащиеся слои псориатических элементов, а также усиливает действие местных стероидов путем усиления их всасывания, поэтому часто используется в комбинации с ними. Сама салициловая кислота легко проникает в кожу и затем в кровь. Поэтому ее не применяют на обширных поверхностях и в концентрации больше 2%, а у детей даже 2-процентную мазь накладывают только на ограниченных участках кожи. Непереносимость встречается редко, однако салициловая кислота может вызывать в качестве побочного эффекта усиление воспаления кожи.
Дегтярные препараты. Применяются издавна в виде 5–15% мазей и паст, часто в сочетании с другими местными препаратами. В России используются мази с древесным дегтем (обычно березовым), в некоторых зарубежных странах — с каменноугольным. Последний более активен, но, как считают наши ученые, обладает канцерогенными свойствами, хотя многочисленные публикации и зарубежный опыт не подтверждают этого. Деготь превосходит салициловую кислоту по активности, обладает противовоспалительными, кератопластическими и антиэксфолиативными свойствами. Его применение при псориазе обусловлено, кроме того, влиянием на клеточную пролиферацию. Применение дегтярных препаратов ограничено из-за неприятного запаха, их нельзя накладывать на лицо. Комбинации дегтя с цинком или салициловой кислотой не обладают значительными преимуществами перед монокомпонентными препаратами дегтя. Способность дегтя повышать фоточувствительность используется для комбинированной терапии в сочетании с ультрафиолетовым облучением. Не следует применять препараты дегтя длительно и в повышенной концентрации, так как это может привести к всасыванию и системному действию (поражение почек, общая интоксикация, паралич). При назначении препаратов дегтя следует учитывать его фотосенсибилизирующее действие и риск ухудшения функции почек у лиц с нефрологическими болезнями.
Для мытья головы используют шампуни с дегтем (фридерм-тар, Т/гель).
Нефть нафталанская. Смесь углеводородов и смол, содержит серу, фенол, магний и много других веществ. Препараты нафталанской нефти обладают противовоспалительными, рассасывающими, противозудными, антисептическими, отшелушивающими и репарационными свойствами. Для лечения псориаза применяются 10–30% нафталановые мази и пасты. Часто нафталанская нефть используется в комбинации с серой, ихтиолом, борной кислотой, цинковой пастой.
Местная терапия ретиноидами. Первый эффективный местно применяемый ретиноид, разрешенный к употреблению как средство для лечения псориаза, — тазаротен. В России этот препарат пока не зарегистрирован. Он представляет собой желе на водной основе и выпускается в концентрации 0,05 и 0,1%. По эффективности он сравним с сильнодействующими ГКС. Из побочных эффектов отмечаются зуд и раздражение кожи. Одним из преимуществ этого препарата является более продолжительная по сравнению с ГКС ремиссия. Так, по данным J. Koo, через 3 мес после лечения рецидив наблюдали только у 185 больных (после флуоцинонида — у 55%). В работе A. Marchetti показаны фармакоэкономические преимущества тазаротена в виде 0,1% геля в сравнении с мазью флуоцинонида (местный ГКС) и кальципотриена (разновидность витамина Д3 для местного использования).
Гидрантроны. В первой половине XX в. применялись мази со смесью естественных дериватов антрацена — хризаробином, который получали из стволов бразильского дерева Vonacopua araroba семейства бобовых.
В настоящее время в Европе и США используются синтетические гидроксиантроны — дитранол, антралин, цигнолин, антраробин.
Дитранол — аналог естественного хризаробина, оказывает цитотоксическое и цитостатическое действие, приводит к снижению активности окислительных и гликолитических процессов в эпидермисе. В результате уменьшаются количество митозов в эпидермисе, а также гиперкератоз и паракератоз. К сожалению, дитранол обладает выраженным местно-раздражающим действием, и при попадании на здоровую кожу могут возникать ожоги. С другой стороны, дитранол очень эффективен и не вызывает системных побочных эффектов. Несколько лет назад в Европе появились препараты, которые высвобождают дитранол только при температуре кожи человека (миканол). В результате ослабляется окрашивание кожи. Сегодня дитранол применяют в достаточно высоких концентрациях (>1%), нанося его на 5–30 минут. Этот способ не уступает по эффективности применению препарата в низких концентрациях на ночь. По данным литературы, средняя ремиссия при лечении дитранолом составляет 4 – 6 мес.
Российские специалисты редко используют препараты этой группы, в России они не производятся и за рубежом не закупаются. Ранее предлагались несколько препаратов этой группы — цигнодерм, дитрастик, псоракс. Они выпускаются в виде стержня, наподобие губной помады. Добавление парафина позволяет наносить препараты точно на область поражения, что особенно удобно при лечении ограниченных, застарелых очагов.
К препаратам этой группы можно отнести антралин, который применяется в европейских и американских лечебных центрах. Препарат тормозит синтез ДНК ядра и митохондрий, угнетает метаболизм в тканях, что приводит к снижению пролиферации. При использовании сильно окрашивает контактируемые поверхности, может вызывать раздражения и ожоги.
Производные иприта.
К ним относятся псориазин и антипсориатикум. В их состав входят вещества кожно-нарывного действия — иприт и трихлорэтиламин. Лечение этими препаратами проводят с большой осторожностью, применяя сначала мази с небольшой концентрацией на небольшие очаги поражения 1 раз в день. Затем при хорошей переносимости концентрацию, площадь и кратность при использовании увеличивают. Лечение осуществляют под тщательным врачебным контролем, проводя еженедельные тесты крови и мочи. Сейчас данные препараты практически не применяются, однако они весьма эффективны в стационарной стадии болезни.
Цинка пиритионат. Активное вещество, выпускаемое в виде аэрозолей, кремов и шампуней под торговым названием «Скин-кап». Обладает противомикробным, противогрибковым, а также антипролиферативным действием — подавляет патологический рост клеток эпидермиса, находящихся в состоянии гиперпролиферации. Последнее свойство определяет эффективность препарата при псориазе. Препарат снимает воспаление, уменьшает инфильтрацию и шелушение псориатических элементов. Лечение проводят в среднем в течение месяца. Для терапии больных с поражениями волосистой части головы используют аэрозоль и шампунь, при поражениях кожи — аэрозоль и крем. Препарат наносят 2 раза в сутки, шампунь применяют 3 раза в неделю. В России начиная с 1995 г. проводилось изучение клинической эффективности и переносимости всех лекарственных форм цинка пиритионата. По заключению ведущих дерматологических центров — ЦНИКВИ, РГМУ, ММА, ВМА — эффективность препарата при лечении больных псориазом достигает 85–90%. Исходя из данных, опубликованных в периодической печати ведущими специалистами этих и других центров, клинического излечения удается добиться к концу 3–4 нед лечения. Эффект развивается постепенно, но очень важно, что результаты лечения очевидны уже к концу первой недели с момента начала применения препарата — резко снижается зуд, устраняется шелушение, бледнеет эритема. Такое быстрое достижение клинического эффекта приводит, соответственно, к быстрому улучшению качества жизни пациентов. Препарат хорошо переносится. Разрешен для применения с 3- летнего возраста.
Мази с витамином Д3. С 1987 г. при местном лечении используется синтетический препарат витамина Д3 — кальципотриол. Многочисленными экспериментальными исследованиями показано, что кальципотриол вызывает торможение пролиферации кератиноцитов, ускоряет их морфологическую дифференциацию, воздействует на факторы иммунной системы кожи, регулирующие пролиферацию клеток, обладает противовоспалительными свойствами. На российском рынке представлены 3 препарата данной группы от различных производителей. Препараты наносят на пораженные участки кожи 1-2 раза в сутки. Эффективность мазей с Д3 примерно соответствует эффекту кортикостероидных мазей I, II классов, а по данным J. Koo — даже III класса. При применении этих мазей выраженный клинический эффект наступает у большинства больных (до 95%). Однако для достижения хорошего эффекта может понадобиться достаточно много времени (от 1 мес до 1 г.), а площадь поражения не должна превышать 40%. И. В. Хамаганова сообщает о положительном опыте применения кальципотриола у детей. Препарат наносили 2 раза в день, выраженный эффект наблюдался к концу четвертой недели лечения. Побочных эффектов не выявлено. О таких же результатах лечения при использовании кальципотриола у взрослых сообщает В. А. Самсонов.
Иногда при использовании кальципотриола могут наблюдаться раздражение кожи, дерматит, фотосенсибилизация, обострение псориатического процесса, гиперкальциемия. Однако кальципотриол не вызывает побочных эффектов, характерных для стероидов, и иногда дает более стойкий эффект, чем мази с ГКС. Хотя, по данным того же J. Koo, рецидивы возникают у более 50% больных, при этом средняя продолжительность ремиссии не превышает 1,5 мес.
Более выраженных эффектов достигают при сочетанном применении кальципотриола с любыми формами фототерапии, а также с системной терапией.
Кортикостероидные препараты. Применяются в медицинской практике в качестве наружных средств с 1952 г., когда Sulzberger впервые показал эффективность наружного применения стероидов. На сегодняшний день на российском фармацевтическом рынке зарегистрированы около 50 глюкокортикостероидных средств для наружного применения. Это, несомненно, затрудняет выбор врача, который должен иметь информацию обо всех препаратах. Специальное анкетирование, проведенное Н. Г. Кочергиным среди дерматологов, показало, что при выборе средств для наружной терапии врачи исходят из следующих данных: активности кожного процесса, локализации высыпаний, возраста больного, эффективности рекламы и стоимости препарата в аптеке. К наиболее часто назначаемым при псориазе ГКС, по данным того же опроса, относятся комбинированные препараты (флуметазона пивалат с салициловой кислотой), мометазона фуроат или бетаметазона дипропионат.
Терапевтический эффект наружных ГКС обусловлен целым рядом потенциально благоприятных эффектов:
- противовоспалительным действием (сужением сосудов, разрешением воспалительного инфильтрата);
- эпидермостатическим (антигиперпластическим влиянием на клетки эпидермиса);
- антиаллергическим;
- местным аналгезирующим действием (устранением зуда, жжением, болезненностью, чувством стягивания).
Изменение структуры ГКС отражалось на их свойствах, активности. Так появилась достаточно обширная группа препаратов, различающихся по своему химическому строению и активности. Гидрокортизона ацетат сегодня при псориазе практически не применяется, его используют в клинических исследованиях для сравнения со вновь получаемыми препаратами. Например, считается, что если активность гидрокортизона принять за единицу, то активность триамцинолона ацетонида составит 21 единицу, а бетаметазона — 24 единицы. Из препаратов второго класса при псориазе чаще используется флуметазона пивалат в комбинации с салициловой кислотой, а наиболее современными являются нефторированные ГКС. В связи с минимальным риском возникновения побочных явлений мази и кремы с аклометазоном разрешены для применения на чувствительных участках (лицо, кожные складки), лечения детей и пожилых людей, при нанесении на обширные участки кожи.
Среди препаратов третьего класса можно выделить группу фторированных ГКС — флуоцинолона ацетонид, триамцинолона ацетонид, бетаметазона валерат и дипропионат. Фармакоэкономический анализ применения этих препаратов (правда, не при псориазе), заключающийся в изучении соотношения «цена/безопасность/эффективность», по данным В. А. Аковбяна, выявил благоприятные показатели у бетаметазона валерата — быстрое развитие терапевтического эффекта, более низкая стоимость курса лечения.
При лечении псориаза начинать следует с более легких препаратов — гидрокортизона, преднизолона, аклометазона, а при повторных обострениях и неэффективности используемых препаратов давать более сильные. Однако среди американских дерматологов популярна следующая тактика: вначале применяется сильный ГКС для достижения быстрого эффекта, а потом пациента переводят на умеренный или слабый препарат для проведения поддерживающей терапии. В любом случае сильные препараты используют короткими курсами и лишь на ограниченные участки, так как при их назначении чаще развиваются побочные эффекты.
Помимо указанной классификации, препараты подразделяют на фторированные, дифторированные и нефторированные средства разных поколений. Нефторированные ГКС первого поколения (гидрокортизона ацетат) по сравнению с фторированными, как правило, менее эффективны, но более безопасны в отношении побочных реакций. Сейчас проблема низкой эффективности нефторированных ГКС уже решена — созданы нефторированные препараты четвертого поколения, сравнимые по силе с фторированными, а по безопасности — с гидрокортизона ацетатом. Это, в частности, гидрокортизона бутират, мометазона фуроат, метилпреднизолона ацепонат. Проблема усиления действия препарата решается не путем галогенизации, а благодаря этерификации. Кроме усиления действия это позволяет использовать этерифицированные препараты 1 раз в сутки. К примеру, гидрокортизона бутират имеет следующие фармакодинамические свойства: торможение миграции лейкоцитов и лимфоцитов в область воспаления, угнетение протеолитической активности тканевых кининов, задержка роста фибробластов, предупреждение развития соединительной ткани в очаге воспаления. Именно нефторированные ГКС четвертого поколения являются сегодня предпочтительными для местного применения при псориазе.
Стандартные побочные эффекты при применении местных стероидов — это развитие атрофии кожи, гипертрихоза, телеангиэктазий, гнойничковых инфекций, системное действие с влиянием на гипоталамо-гипофизарно-надпочечниковую систему. В современных нефторированных препаратах, упомянутых выше, эти побочные эффекты сведены к минимуму.
Фармацевтические компании стараются разнообразить спектр лекарственных форм и выпускают ГКС в виде мазей, кремов, лосьонов. Жирная мазь, создавая пленку на поверхности очага поражения, вызывает более эффективное рассасывание инфильтрации, чем другие лекарственные формы. Крем лучше купирует островоспалительные явления, увлажняет, охлаждает кожу. Безжировая основа лосьона обеспечивает его легкое распределение по поверхности волосистой части головы без склеивания волос.
По литературным данным, при использовании, например, мометазона в течение 3 нед положительного терапевтического эффекта (уменьшения количества высыпаний на 60–80%) удается добиться почти у 80% больных. По данным В. Ю. Уджуху, наиболее выгодного соотношения «эффективность/безопасность» можно достичь при использовании гидрокортизона бутирата. Выраженный клинический эффект при применении этого препарата сочетается с хорошей переносимостью — ни у одного из прошедших курс лечения больных авторы не наблюдали побочных реакций, даже при нанесении на лицо. При длительном использовании других ГКС приходилось останавливать лечение из-за развития побочных эффектов. По данным B. Bianchi и Н. Г. Кочергина, сравнение результатов клинического применения мометазона фуората и метилпреднизолона ацепоната показало одинаковую эффективность этих лекарственных средств при наружном применении. Ряд авторов (Е. Р. Аравийская, Е. В. Соколовский) предлагают этапную кортикостероидную терапию псориаза. Рекомендуется начинать наружную терапию с комбинированных препаратов, содержащих ГКС (например, бетаметазон и салициловую кислоту). Средняя продолжительность такого лечения — около 3 нед. В дальнейшем происходит переход на чистый ГКС, желательно третьего класса (например, гидрокортизона бутират или мометазона фуроат).
Больных привлекают простота использования стероидных препаратов, возможность достаточно быстро снять клиническую симптоматику заболевания, доступность, отсутствие запаха. Кроме того, эти лекарственные средства не оставляют жирных пятен на одежде. Однако их применение должно быть кратковременным, во избежание ухудшения течения болезни. При длительном применении стероидных мазей развивается привыкание. Резкая отмена кортикостероидов может вызвать обострение кожного процесса. В литературе указывается разная длительность ремиссии после местного лечения кортикостероидами. Большинство работ свидетельствует о непродолжительной ремиссии — от 1 до 6 мес. Исследования R. Seville установили, что ГКС в комбинации с другими методами (в частности, с дитранолом) повышают эффективность лечения, но уменьшают длительность ремиссии. Пациентам нужно рекомендовать как можно дольше обходиться без применения кортикостероидных мазей. Во многих зарубежных источниках мази, содержащие глюкокортикостероидные гормоны, рекомендуют предпочтительно использовать на ограниченных открытых участках поверхности кожи — лицо, руки. Однако следует помнить об опасности развития на лице стероидного периорального дерматита или розацеа, особенно при применении фторированных ГКС.
При псориазе наиболее эффективны комбинации стероидных гормонов (чаще всего бетаметазона) с салициловой кислотой. Салициловая кислота благодаря своему кератолитическому и противомикробному действию дополняет дерматотропную активность стероидов.
На волосистую часть головы удобно наносить комбинированные лосьоны с кортикостероидами и салициловой кислотой. По данным отечественных авторов (Г. И. Суколин, В. А. Молочков, Н. С. Потекаев), эффективность комбинированных препаратов достигает 80 — 100%, при этом очищение кожи происходит очень быстро —в течение 3 нед.
Подводя итоги, следует сказать, что на практике врачу всегда необходимо решать, использовать ли только наружные методы лечения или назначать их в сочетании с какой-либо системной терапией в целях повышения эффективности лечения и удлинения ремиссии.
Ю. Н. Перламутров, доктор медицинских наук, профессор А. М. Соловьев, кандидат медицинских наук МГМСУ, Москва
Помогут ли гормоны при псориазе?
Кортикостероидные гормоны широко используются в лечении псориаза. Они прекрасно устраняют отек, зуд, подавляют разрастание тканей. Но к гормонам быстро развивается привыкание и они дают серьезные побочные эффекты
. Поэтому дерматологи применяют их с большой осторожностью, курсами и в сочетании с другими лекарствами, усиливающими их действие.
Одним из самых эффективных сочетаний является комбинация синтетического аналога витамина D3 кальципотриола и кортикостероида бетаметазона в препарате Дайвобет. Два активных действующих вещества взаимно усиливают действие друг друга и уменьшают побочные эффекты за счет уменьшения дозировок. Устойчивость организма к этому препарату практически не развивается при назначении его короткими повторяющимися курсами в течение года. Эта методика хорошо сочетается с системной терапией.
Дайвобет — гормональный перпарат от псориаза
Часто встает вопрос о том, чем лечить псориаз на голове. Мазь Дайвобет прекрасно подойдет и для этих целей. Она способна поддерживать длительную ремиссию и предупреждать начало рецидивов. Дайвобет оценивается пациентами как стабилизирующий, поддерживающий ремиссию и предотвращающий наступление обострений препарат.
Лекарства от псориаза
Избавиться от болезни нельзя, но ее течение можно контролировать. Помогут в этом лекарственные препараты[5] наружного действия. Лечебные кремы и мази снимают зуд, запускают регенерацию эпидермиса, подавляют воспаление. Специалисты рекомендуют использовать препараты комплексного действия, содержащие сразу несколько активных компонентов [6].
Универсальный помощник при псориазе — Акридерм СК. В его составе сразу два компонента — бетаметазон и салициловая кислота[7]. Такой состав обеспечивает комплексное действие. Средство проникает к очагу воспаления, способствуют заживлению псориатических бляшек и устранению симптомов псориаза — зуда, жжения, покраснения, отеков. Оно помогает бороться с патогенной флорой на поверхности кожи, что может способствовать снижению риска рецидива и присоединения вторичной инфекции. Этим оно отличается от монокомпонентных аналогов. Кроме того, препарат хорошо переносится и практически не вызывает побочных эффектов [8].
Обострение псориаза сопровождается дискомфортом, но неприятных симптомов можно избежать, если в периоды ремиссии тщательно ухаживать за кожей. Важно избегать механических повреждений, защищаться от солнечных ожогов, регулярно пользоваться увлажняющими средствами, а при рецидивах применять назначенные специалистом препараты местного действия.
Методы восточной медицины при псориазе
Восточная медицина рассматривает аутоиммунное воспаление как нарушение нейроэндокринного баланса и иммунитета. Врачи нашей клиники воздействуют на определенные точки на теле (акупунктурные точки – АТ) больного для восстановления нарушенного баланса.
За долгие годы практики мы разработали уникальные методики лечения псориаза, сочитающие в себе проверенные техники востока и иновационные методы западной медицины:
Су-Джок терапия
Работаем с определенными зонами на коже (ступне или ладони), помогая организму побороть охватившую его болезнь. Метод снимает боль и напряжение, улучшает общее состояние.
Фитотерапия
Применяя индивидуально подобранные лекарственные травы и препараты из них, фитотерапевт помогает восстановить организм, ослабленный болезнью.
Цзю-терапия
Прижигание разогретыми полынными сигарами — безболезненный метод, устраняющий болевой синдром, улучшающий метаболизм и кровообращение.
Плазмолифтинг
Суть плазмолифтинга заключается в том, что в проблемные места вводится плазма, обогащенная тромбоцитами. Тромбоциты приобретают регенеративную способность, когда их содержание в плазме становится в несколько раз выше нормы.
Иглоукалывание
Врач иглотерапевт вводит на небольшую глубину стерильные иглы, индивидуально подбирая точки, связанные с внутренними системами организма пациента.
Моксотерапия
Прогреваем места расположения биологически активных точек с использованием безвредных для человека моксов — ароматических сигар.
Фармакопунктура
Метод позволяет обойтись минимальными дозами лекарств, вводя их в известные специалисту области. Препарат моментально начинает воздействий на пораженную недугом зону.
PRP-терапия
PRP-терапия — новейший способ стимуляции восстановительных процессов. Применяется для восстановления функций различных органов после заболеваний и травм, в том числе, для лечения ран, восстановления функции опорно-двигательного аппарата.
Все методы лечения
Точки для лечения псориаза подбираются для каждого больного индивидуально после проведения врачом специальной диагностики по восточным методикам.
Если специалист действительно разбирается в восточных методах диагностики и лечения, то лечебный эффект устранит рецидивы на годы. Побочные эффекты отсутствуют!
Эти методики широко применяются в нашей клинике, специалистами, имеющими всю необходимую подготовку по рефлексотерапии. После проведенного курса лечения псориаза обострений, как правило, не бывает долго, а регулярные профилактические курсы рефлексотерапии избавляют от рецидивов на многие годы и значительно улучшают качество жизни.
Точная диагностика и верификация степени тяжести псориаза
Степень тяжести псориаза зависит от площади поражения кожи:
- Легкая — до 2% поверхности тела.
- Средняя — от 3 до 10%.
- Тяжелая — более 10% поверхности тела.
Определить степень тяжести псориаза «на глаз» не получится, можно лишь предположить ее, исходя из опыта специалиста и внешних признаков болезни у пациента. Для точной диагностики псориаза следует использовать инструментальные методы — например, FotoFinder PASIvision.
Работа FotoFinder PASIvision основана на технологии автоматического картирования поверхности тела (Automatic Total Body Mapping, ATBM), которая позволяет быстро получить стандартные снимки всего тела пациента. Специальная камера делает 16 цифровых фотографий, в том числе с использованием поляризующего фильтра.
Далее программа автоматически анализирует площадь поражения кожи и тяжесть псориаза согласно PASI — Psoriasis Area and Severity Index (Индекс площади и тяжести псориаза). PASI является важнейшим критерием не только для первичной диагностики, но и для определения эффективности лечения, контроля заболевания и его прогноза.
Для выявления динамики и выбора метода эффективного лечения псориаза врач может открыть сразу два снимка одной и той же области, выполненных в разное время. После выбора желаемого способа сравнения программа автоматически рассчитывает PASI указанных областей — это максимально наглядный и достоверный метод контроля эффективности проведенной терапии.
Врачу доступна удобная сортировка изображений и пациентов, а также ряд отчетов, которые можно распечатать или переслать по электронной почте.
Санаторное лечение псориаза на море
Морские купания, солнечные ванны и грязи оказывают положительное воздействие на больных псориазом. При таком воздействии очищается кожа, она становится гладкой и здоровой. Пребывание больного псориазом в санатории на протяжении месяца способно избавить от рецидивов заболевания на полгода.
Важно: Лечение на море противопоказано при острой стадии псориаза
Санатории для больных псориазом есть на Черном и Азовском море. Более эффективным считается курортное лечение на Мертвом море. Метод подойдет больным в стационарной и регрессирующей стадиях. Острый воспалительный процесс (прогрессирующая стадия) является противопоказанием для такого лечения, так как прогрессирование может усилиться. Есть и такие больные, которым морские курорты противопоказаны, так как способствуют развитию обострений.
Оглавление
- Этиология и патогенез
- Патогенез псориаза
- Клинические проявления
- Точная диагностика и верификация степени тяжести псориаза
- Принципы лечения
Псориаз — является сложным хроническим многофакторным воспалительным заболеванием, характеризующимся избыточной пролиферацией кератиноцитов эпидермиса и увеличением скорости их оборота. Может начаться в любом возрасте, но чаще в 20–30 или 50–60 лет.
В нашей компании Вы можете приобрести следующее оборудование для диагностики псориаза:
- FotoFinder (FotoFinder)
В мире псориазом страдает в среднем 2–3% людей, но регионально заболеваемость сильно варьируется. Например, в США распространенность около 2,2%, а у южноамериканских индейцев — 0%, т.е. не выявлено ни одного случая псориаза при обследовании 26 тысяч человек. Болезнь чаще диагностируется у светлокожих людей (2,5%), чем у темнокожих (1,3%).
По МКБ-11 псориаз входит в группу 14 «Кожные болезни», подгруппа «Папулосквамозные заболевания», раздел EA90 «Псориаз».
Профилактика псориаза
Профилактика обострений — это:
- подвижный образ жизни;
- диетическое питание;
- избавление от вредных привычек;
- правильный уход за кожей с подбором индивидуальных гигиенических средств;
- предупреждение травмирования кожи;
- привычка своевременно лечить все очаги инфекции;
- ограничение контактов с любыми кожными раздражителями;
- борьба с затяжными стрессами и высокими эмоциональными нагрузками;
- прием любых лекарственных препаратов нужно согласовывать с лечащим врачом;
- ношение просторной одежды из натуральных тканей;
- по возможности ежегодное санаторно-курортное лечение псориаза на море.
Заберут ли в армию с псориазом?
Берут ли в армию с псориазом? Этот вопрос интересует многих призывников. Распространенные, прогрессирующие и тяжелые формы этого аутоиммунного заболевания являются причиной освобождения от службы, независимо от того, заразен или нет псориаз для окружающих. В армию могут взять, если псориаз впервые начался и его удалось остановить. Но чаще таким призывникам дают заключение «Частично годен» и отправляют в запас. Заключение «Частично не годен» означает, что человек может быть призван на службу только в случае начала военных действий.
Как вылечить псориаз навсегда?
К сожалению, это невозможно, даже после длительной ремиссии может начаться очередное обострение. Об это следует помнить всегда и постоянно проводить профилактические процедуры.
Псориаз – тяжелая системная болезнь с преимущественным поражением кожных покровов и вовлечением в процесс множества других органов и систем. В большинстве случаев регулярная поддерживающая терапия по назначению грамотного специалиста позволяет взять под контроль распространение псориатического процесса и значительно улучшить качество жизни больного.
Специалисты нашей клиники проводят курсы лечения псориаза, как в активной фазе, так и во время ремиссии. Наше лечение отличается индивидуальным подходом и сочетанием лучших методик западной и восточной медицины. Такой подход позволяет больным забыть о рецидивах заболевания и побочных эффектах
от лечения на долгие годы.
Темы
Псориаз, Кожные заболевания Дата публикации: 18.05.2018 Дата обновления: 09.07.2021
Оценка читателей
Рейтинг: 4 / 5 (10)
Принципы эффективного лечения псориаза
- Местная терапия:
- Аналоги витамина D
- Топические кортикостероиды (гидрокортизон, бетаметазон)
- Топические ретиноиды
- Фототерапия или ПУВА-терапия
- Системная терапия:
- Метотрексат
- Циклоспорин
- Ацитретин
- Биологические агенты
Самым простым и действенным способом вывода кожных поражений в ремиссию является ежедневное пребывание на открытом солнце, местное увлажнение и общая релаксация для избегания стрессов.
В аптеках можно найти безрецептурные препараты на основе смолы или дегтя, которые подходят для лечения псориатических бляшек. Полезны местные кортикостероиды, антралин, тазаротен, салициловая кислота, кальципотриол (аналог витамина D). В целом комбинированное лечение признано более эффективным по сравнению с монотерапией. Хорошо действует сочетание кальципотриола или местных ретиноидов с топическими кортикостероидами.
ПУВА-терапия — основана применении местных или системных псораленов и ультрафиолета спектра А (UVA, 320–400 нм). Ее название происходит от английского PUVA therapy, где аббревиатура расшифровывается как «Psoralen and UltraViolet A», т.е. «псорален и ультрафиолет А». Фотосенсибилизаторы вступают в фотоокислительные реакции в патологически измененных клетках кожи, затормаживая их избыточную митотическую активность. В настоящее время применяют 8-метоксипсорален (8-МОП), 5-метоксипсорален (5-МОП) или 4,5′,8-триметилпсорален (ТМП). Длительные курсы ПУВА-терапии помогают достигнуть ремиссии, но увеличивает риск плоскоклеточного рака кожи и злокачественной меланомы у светлокожих европейцев.
Узкополосная UVB-терапия менее эффективна по сравнению с ПУВА, но более мягко воздействует на кожу.
В тяжелых случаях для эффективного лечения псориаза могут применяться системные препараты — ацитретин (ретиноид), метотрексат, циклоспорин, 6-тиогуанин, азатиоприн и др. Сообщалось, что ретиноиды вызывают сухость глаз, блефарит, помутнение роговицы, катаракту и снижение ночного зрения. Среди других нежелательных явлений стоит отметить нарушение работы желудочно-кишечного тракта и повреждение печени (ацитретин, 6-тиогуанин, азатиоприн, метотрексат), подавление активности костного мозга (6-тиогуанин, метотрексат, азатиоприн, гидроксимочевина), повреждение почек (циклоспорин).
При наличии псориатического артрита или персистирующего (часто обостряющегося) псориаза можно использовать биологические агенты — устекинумаб, адалимумаб или секукинумаб.