Перхоть
(Pitiriasis Simplex Capitis)
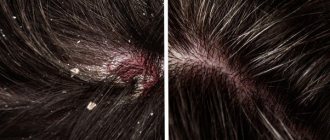
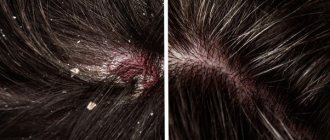
Перхоть характеризуется появлением большого количества рыхлых серовато-белых чешуек на коже волосистой части головы, преимущественно в затылочно-теменной области. Чаще всего она является одним из проявлений себореи, но может быть связана и с нарушением обменных процессов в организме, неправильным уходом за волосами. Некоторыми учеными перхоть рассматривается как инфекционный процесс, связанный с присутствием на коже волосистой части головы условно-патогенного грибка Pitirosporum Ovale.
Появление перхоти является следствием нарушения нормального цикла обновления клеток кожи. Обычно процесс обновления клеток происходит каждые 28 дней. При этом старые клетки остаются на поверхности кожи мертвыми ороговевшими чешуйками и постепенно отшелушиваются, незаметно для нас. При мытье головы слишком горячей водой, использовании некачественных или неподходящих данному типу кожи шампуней, частой сушке и укладке феном, а также стрессах и болезнях происходит чрезмерное обновление клеток и, соответственно, появление большого количества перхоти.
Что такое дерматит
Атопический дерматит (экзема) — незаразное кожное заболевание, появляющееся в результате гиперчувствительности кожи. Основная причина возникновения — это реакция на аллергены, например шерсть животных, моющие средства, ткань, из которой пошита одежда. Трение и другие механические воздействия на кожу повышают риск возникновения дерматита. Заболевание часто проявляется в детском возрасте и поражает кожу на длительное время.
Дерматит, как и псориаз, может появляться на разных участках тела, но чаще всего он возникает на руках, которые постоянно контактируют с химическими веществами, также возникает на сгибательных поверхностях: внутренних сторонах локтей, задних частях коленей. Пятна при дерматите красные, без четкого контура, не имеют сухих чешуек, могут сочиться. В запущенных случаях появляются кровоточащие трещины. В сухих местах пораженные участки нужно как можно больше увлажнять, ведь кожу можно инфицировать повторно.
Себорея
Себореей называют заболевание кожи, проявляющееся расстройством салообразования, что может быть связано с изменением как секреторной функции сальных желез, так и химического состава кожного сала, вследствие накопления в нем свободных жирных кислот.
В механизме развития этого заболевания (кроме таких факторов, как генетические, эндокринные, желудочно-кишечные, стрессовые) немалое значение придается нарушению физиологического равновесия женских и мужских половых гормонов в сторону последних, что особенно выражено в юношеском возрасте. Однако количественная и качественная характеристика кожного сала зависят также от состояния нервной, пищеварительной систем, характера питания, сопутствующих заболеваний.
При себорее подавляются бактерицидные свойства сального секрета. Он скапливается в протоках сальных желез и на поверхности кожи, создавая условия для развития пиококковой инфекции, что проявляется образованием угрей; этому способствует как правило неправильный уход за кожей. Течение себореи усугубляют заболевания желудочно-кишечного тракта, хронические инфекции, гиповитаминозы (особенно А и С), а также загрязнение кожи. В контексте данного ресурса нас интересует в первую очередь себорейные проявления на волосистой части головы, а также и то, что себорея признана одной из возможных причин поредения волосяного покрова головы.
Жирная себорея. Наиболее часто себорея протекает по типу жирной. Происходит увеличение секреции сальных желез. Волосы довольно быстро, нередко уже на второй–третий день после мытья становятся сальными, блестят, приобретают неопрятный вид, склеиваются в жирные пряди. На коже головы образуется перхоть из жирных чешуек, легко отделяющаяся при поскабливании.
Сухая себорея. При этой патологии салоотделение снижено, волосы постепенно истончаются, теряют блеск, становятся хрупкими, обламываются и расщепляются на концах, начинают усиленно выпадать. На коже головы появляется перхоть в виде легко осыпающихся, сухих беловатых чешуек. Болезнь нередко сопровождается зудом.
Как отличить
Стоит упомянуть, что дерматит и псориаз не заразны. И любые контакты с людьми, страдающими этими заболеваниями, к инфицированию не приведут.
Сходство атопического дерматита и псориаза:
- заболевания могут иметь наследственный характер;
- имеют несколько стадий развития и периодические обострения;
- поражённые участки краснеют, зудят;
- кожа шелушится и трескается.
Различия:
- дерматит не дает ярко выраженных сухих бляшек, но могут появляться пузыри с гноем;
- дерматит имеет острую и хроническую формы, в то время как псориаз — только хроническую.
Лечение себорейного псориаза
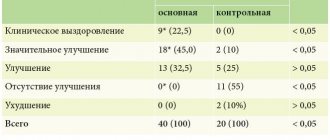
Лечение заболевания должно проводиться под контролем опытного дерматолога. Врач выяснит особенности организма пациента, его психоэмоциональное состояние, расспросит о недавно перенесенных инфекционных болезнях, наличии хронических заболеваний, а также генетической предрасположенности к псориазу.
После опроса и осмотра омертвевших клеток кожи врач может назначить биопсию кожи, а затем — подберет препараты и разработает систему терапевтических мер для борьбы с псориазом.
В первую очередь дерматолог назначает медикаментозное лечение псориаза. Как правило, лечение включает:
- использование наружных кремов, мазей, лосьонов с гормонами, салициловой кислотой, мочевиной;
- увлажняющих средств;
- лечебных шампуней
- дезинтоксикационной терапии
- прием витаминных комплексов;
- прием антидепрессантов и успокоительных препаратов.
Себорейный псориаз неизбежно провоцирует сложность адаптации при жизни в социуме. Неприятные проявления болезни очень сложно скрыть, что причиняет излишние переживания больному. Поэтому при лечении псориаза дерматологи также подбирают седативные средства, антидепрессанты и психотропные препараты.
Мнение специалистов
Действие «Редерм» обусловлено входящими в его состав компонентами. Бетаметазон тормозит высвобождение медиаторов воспаления, предупреждает краевое скопление нейтрофилов, уменьшает воспалительный экссудат и продукцию цитокинов, снижает миграцию макрофагов, приводя к уменьшению процессов инфильтрации и грануляции. Благодаря наличию салициловой кислоты смягчает кожу, устраняет роговые наслоения и способствует более глубокому проникновению бетаметазона.
Производство мази ведется в соответствии с требованиями стандарта GMP: подтверждено заключениями Минпромторга РФ.
Народная медицина
Эффективным дополнением медикаментозного и физиотерапевтического лечения себорейного псориаза станут рецепты народной медицины. Использовать природные средства важно только после согласования с дерматологом и проведения аллергопробы.
Помогут побороть проявления себорейного псориаза:
- Сухой чистотел. 20 граммов порошка растения следует смешать с 20 граммами животного или птичьего жира. Смесь следует томить на водной бане в течение часа, а затем остудить и использовать для смазывания бляшек.
- Корень лопуха, болотного аира, солодка, лист крапивы, череду следует взять в равных пропорциях и приготовить настой. Подобным настоем следует смазывать пораженные участки кожи.
Надеемся, вам быстро удастся добиться стойкой ремиссии себорейного псориаза, и эта неприятная патология не будет досаждать вам. А при обострениях болезни попробуйте использовать мазь «Редерм» с комбинацией двух компонентов: бетаметазона и салициловой кислоты. Средство оказывает противовоспалительное, противозудное, противоаллергическое и кератолическое действия и быстро помогает справиться с проявлениями псориаза.
Физиотерапия
Эффективным дополнением лечения себорейного псориаза станет физиотерапия. При обострениях заболевания дерматолог может рекомендовать пациенту следующие методы лечения:
- ПУВA-тepaпию;
- лазерную терапию;
- метод УФО;
- плазмоферез;
- гирудотерапию;
- ультрафонофорез с препаратами
- индуктотермию на надпочечники.
Заметно улучшает состояние кожи санаторно-курортное лечение. Разнообразные радоновые, сульфитные, сероводородные ванны, грязевые обертывания, купание в термальных источниках способны вернуть здоровую и красивую кожу.
ПСОРИАЗ: клиника и лечение
Псориаз — одно из наиболее распространенных заболеваний кожи. Среди хронических дерматозов детского возраста он занимает второе место после атопического дерматита. Часто псориаз, начавшийся еще в детстве, не проходит в течение многих лет. Для этого заболевания характерно чередование периодов обострений и ремиссии.
Этиология псориаза до сих пор остается неизвестной
Существует много гипотез относительно причин возникновения этого заболевания, но ни одна из них не стала общепринятой. Многие исследователи признают генетическую детерминированность псориаза; определены антигены главного комплекса гистосовместимости, наиболее часто встречающиеся у больных псориазом. У большинства больных наблюдается наследственно обусловленный псориаз, для которого характерно начало в детском или молодом возрасте. При отсутствии наследственной отягощенности заболевание обычно проявляется у более зрелых людей.
В последнее время большое внимание уделяется изучению иммунных факторов в этиопатогенезе псориаза. Особая роль отводится активированным иммунокомпетентным клеткам, выделяющим целый каскад дифференцировочных и провоспалительных цитокинов, которые в свою очередь определяют характер патологических изменений в коже больных псориазом. Среди наиболее часто встречающихся патологических изменений — воспалительная реакция в дерме, избыточная пролиферация и нарушение дифференцировки эпителиоцитов.
Клиническая картина псориаза
Обычный псориаз характеризуется папулезными (узелковыми) высыпаниями размером от 1–2 мм в диаметре до крупных бляшек, образующихся при слиянии мелких элементов.
В начале заболевания сыпь в большинстве случаев носит ограниченный характер и представлена одиночными бляшками в местах излюбленной локализации (обычно на волосистой части головы, разгибательной поверхности локтевых, коленных суставов, области поясницы, крестца и др.). Бляшки ярко-розового или насыщенно-красного цвета имеют четко очерченные края, покрыты рыхлыми серебристо-белыми чешуйками, которые легко и безболезненно соскабливаются, обнаруживая характерную для псориаза триаду феноменов: «стеаринового пятна», «терминальной пленки» и «кровяной росы».
Заболевание в течение длительного периода, а иногда и на протяжении всей жизни больного может протекать относительно легко, не нарушая жизненно важных функций организма. Высыпания могут локализоваться, например, только на волосистой части головы в виде отдельных бляшек или на разгибательных поверхностях крупных суставов в качестве так называемых «дежурных бляшек» размером до 2–3 см, что не особенно беспокоит больного. Однако в ряде случаев псориатические высыпания занимают большую площадь кожного покрова, включая гладкую кожу и волосистую часть головы (в виде шлема), и сопровождаются обильным шелушением, чувством стянутости кожи, зудом, что значительно осложняет жизнь больного и заставляет часто обращаться за помощью к врачу. Псориаз протекает с периодами обострения (прогрессирования) и ремиссии. Среди причин обострений — перенесенные пациентом инфекционные заболевания, психоэмоциональные стрессы, переохлаждение, чрезмерная инсоляция и др. Часто причина обострения остается невыясненной. Большинство больных отмечают ухудшение состояния в холодное время года и улучшение летом, хотя у части пациентов сезонности в течении заболевания не выявляется. При псориазе может поражаться не только кожа, но и другие органы и системы (печень, почки, суставы и др.).
В течении псориаза выделяют 3 стадии: прогрессирующую, стационарную и регрессирующую. Такое деление имеет принципиальное значение, так как для каждой стадии разработана особая тактика лечения.
Прогрессирующая стадия характеризуется появлением мелких узелков ярко-розового цвета, склонных к периферическому росту и формированию бляшек различных размеров, которые могут располагаться изолированно или распространяться вплоть до универсального поражения кожи. В прогрессирующей стадии отмечается симптом изоморфной реакции (феномен Кебнера); на месте повреждения (травмы, царапины и др.) появляются типичные псориатические папулы.
В стационарной стадии прекращается появление новой сыпи, элементы приобретают более бледную окраску, исчезает тенденция к периферическому росту имеющихся бляшек.
Для регрессирующей стадии характерно уплощение бляшек, уменьшение шелушения, инфильтрации, рассасывание элементов с образованием очагов гипо- или гиперпигментации на месте прежних высыпаний.
Общепринятой классификации псориаза до сих пор не существует.
Принято различать бляшечный псориаз (обыкновенный), экссудативный, артропатический, пустулезный, псориатическую эритродермию, псориаз волосистой части головы, псориаз складок, псориаз ладоней и подошв. Необходимо отметить, что те или иные клинические варианты данного заболевания разной степени выраженности могут отмечаться у одного и того же пациента.
Экссудативный псориаз отличается ярко выраженной воспалительной реакцией кожи, наличием пластинчатых чешуйко-корок (напоминающих по виду слоеный пирог), при удалении которых обнажается мокнущая поверхность бляшек. Корки при экссудативном псориазе появляются из-за пропитывания чешуек экссудатом. Эта форма псориаза требует особенно осторожного терапевтического воздействия.
Артропатический псориаз представляет собой одну из наиболее тяжелых форм псориаза, характеризующуюся поражением кожи и суставов. При псориазе чаще повреждаются мелкие, дистальные суставы кистей и стоп, реже крупные суставы. Артропатия может проявляться на фоне поражений кожи, а также и предшествовать им. Псориатический артрит проявляется болью, отеком, более или менее выраженным ограничением подвижности пораженных суставов. Артропатический псориаз чаще остальных клинических вариантов приводит к инвалидизации пациентов. У больных с тяжелыми кожными проявлениями (псориатическая эритродермия, пустулезный псориаз) риск возникновения артропатического псориаза наиболее высок; в ряде случаев также отмечается сочетание тяжелого полиартрита с относительно легким (ограниченным) поражением кожи.
Пустулезный псориаз протекает либо в виде генерализованного процесса, либо ограниченно — с поражением ладоней и подошв или других участков кожи. Возникновению этой тяжелой формы псориаза способствуют различные факторы, в частности стрессовые ситуации, инфекции, нерациональная общая и/или местная терапия и др.
Генерализованный пустулезный псориаз протекает на фоне ухудшения общего состояния, сопровождающегося лихорадкой, лейкоцитозом, увеличением СОЭ. Внезапно на фоне яркой эритемы появляются мелкие поверхностные пустулы, при этом больные отмечают жжение и боль. Пустулы могут возникать на месте обычных бляшек и/или образовываться самостоятельно. Новые очаги пустулизации появляются приступообразно, сопровождаясь новым подъемом температуры и занимая обширные участки кожи. Слившиеся пустулы вызывают отслойку эпидермиса, образуя так называемые «гнойные озерца». Пустулезный псориаз может появляться в качестве дебюта заболевания или, что бывает чаще, возникать на фоне уже существующего обычного бляшечного псориаза.
Ограниченный пустулезный псориаз встречается чаще генерализованного. Высыпания локализуются преимущественно на ладонях и/или подошвах, но могут появиться и на любом другом участке кожи. Сыпь представлена пустулами на отечном эритематозном фоне. При поражении ладоней и подошв обычно отмечается еще и выраженная инфильтрация кожи. Для ограниченного пустулезного псориаза характерно более легкое, по сравнению с генерализованной формой заболевания, течение. Общее состояние больных обычно оказывается удовлетворительным. Эта форма псориаза отличается упорным течением, частыми рецидивами, рефрактерностью к проводимым методам лечения.
Псориатическая эритродермия — наиболее тяжелая форма псориаза, развивающаяся при прогрессировании псориатического процесса и слиянии бляшек, вплоть до универсального поражения всей кожи. Эритродермия характеризуется резкой гиперемией, отечностью, инфильтрацией кожи и обильным шелушением. Субъективно отмечается чувство жжения, боли, стянутость кожи, зуд. Заболевание может начаться с эритродермии, но чаще возникает при уже существующем псориатическом процессе с разной длительностью течения. При эритродермии всегда наблюдается ухудшение общего состояния больного (лихорадка, увеличение периферических лимфоузлов, сердечная недостаточность, нарушение функции печени, почек, изменения в анализах крови и др.).
Псориаз только складок — довольно редкое и труднодиагностируемое заболевание. Чаще развивается у детей, пожилых людей, лиц с избыточным весом и нередко сопровождается сахарным диабетом. Бляшки располагаются в области крупных складок (подмышечных впадинах, под молочными железами, в промежности и др.), пупка, между пальцами. Очаги высыпаний имеют резкие границы, насыщенно-красный цвет и отличаются незначительными шелушением и инфильтрацией. Складки кожи могут поражаться и при других клинических формах псориаза.
Псориаз ладоней и подошв может существовать изолированно или одновременно с вовлечением в патологический процесс других участков кожи. Для этого вида псориаза характерно образование гиперкератотических очагов с довольно четкими границами, покрытых плотными чешуйками, с выраженной инфильтрацией и болезненными трещинами.
Лечение псориаза направлено на подавление воспалительной реакции кожи и пролиферации эпителиоцитов. Лечение назначается с учетом клинической формы, стадии, распространенности процесса, наличия сопутствующих заболеваний, возраста и пола больного, а также данных анамнеза и жалоб пациента.
При легких, ограниченных проявлениях псориаза в ряде случаев оказывается достаточно назначения наружной терапии в виде салициловой мази, препаратов нафталана, дегтя, кортикостероидных топических средств. Тяжелые формы заболевания требуют комплексного лечения с применением дезинтоксикационных, десенсибилизирующих, противовоспалительных препаратов разных групп, физиотерапевтических методов терапии, наружных препаратов и др.
Лечение проводится с учетом стадии псориатического процесса. Терапия прогрессирующей стадии требует особого внимания и осторожности. В этот период назначаются гемодез в/в капельно по 400 мл 2–3 раза в неделю, 30%-ный раствор тиосульфата натрия в/в, 10%-ный раствор глюконата кальция по 10 мл, различные энтеросорбенты. При сопутствующей гипертензии целесообразно в/м введение 25%-ного раствора сернокислой магнезии. Наружно используются смягчающие кремы или 1–2%-ная салициловая мазь. На прогрессирующей стадии заболевания для наружной терапии противопоказано применение препаратов, содержащих деготь, раздражающие и высококонцентрированные средства. Физиотерапевтические процедуры целесообразно применять после стихания островоспалительных явлений.
На стационарной и регрессирующей стадиях можно назначать мази с нафталаном, дегтем, салициловой кислотой, шире использовать преформированные методы лечения.
В последнее время одним из наиболее эффективных методов лечения признана ПУВА-терапия или фотохимиотерапия (ФХТ). ФХТ — это сочетанное применение длинноволнового ультрафиолетового излучения (длина волны от 320 до 420 нм) с приемом внутрь фотосенсибилизирующих фурокумариновых препаратов. Применение фотосенсибилизаторов основано на их способности повышать чувствительность кожи к ультрафиолетовым лучам и стимулировать образование меланина. ПУВА-терапия является патогенетически обоснованным методом лечения, она приводит к торможению клеточной пролиферации, подавлению патологической кератинизации, оказывает влияние на метаболизм простагландинов, проницаемость клеточных мембран. Пик фотосенсибилизирующего эффекта приходится на 1–3 часа после приема 8-метоксипсоралена, поэтому больные получают препараты внутрь примерно за 2 часа до проведения процедуры. Дозу препарата подбирают индивидуально с учетом веса больного. Процедуры проводятся 3–4 раза в неделю, на курс назначают 20–25 сеансов.
ПУВА-терапия противопоказана при острых инфекционных заболеваниях, при обострении хронических болезней, сердечно-сосудистой декомпенсации, онкологических процессах, некомпенсируемом сахарном диабете, тяжелом поражении печени и почек.
На отдельные участки пораженной кожи (например, волосистую часть головы, кисти, голени и др.) может применяться локальная ФХТ с использованием наружных фотосенсибилизаторов.
Сочетанное применение ПУВА-терапии и ретиноидов называется ре-ПУВА-терапией.
Селективная фототерапия (СФТ) — ультрафиолетовое облучение в средневолновом спектре (длина волны 280–320 нм) без приема фотосенсибилизаторов. СФТ применяется при отсутствии плотных, инфильтрированных бляшек или при наличии противопоказаний к назначению ПУВА-терапии.
Наружное лечение с целью устранения воспаления, шелушения, зуда, уменьшения инфильтрации, смягчения кожи назначается всем больным. С этой целью широко применяются средства, в состав которых входят салициловая кислота, кортикостероиды. Особой популярностью пользуются препараты, содержащие глюкокортикоиды и салициловую кислоту (дипросалик, белосалик в форме мази, лосьона; мазь лоринден А и др.). В последние годы на фармацевтическом рынке появились нефторированные эффективные кортикостероидные препараты с минимальными побочными эффектами (элоком, адвантан, латикорт, локоид и др.), выпускающиеся в виде кремов, мазей, лосьонов. Кремы назначаются при отсутствии выраженной инфильтрации, при остром процессе, при наличии высыпаний на лице; лосьоны — при поражениях волосистой части головы; мазевые препараты при псориазе применяются наиболее часто, особенно на поверхность инфильтративных бляшек. Не следует назначать средства, содержащие глюкокортикоиды, на длительное время, а также назначать их на большие участки кожи.
В настоящее время в арсенале наружных лекарственных средств имеются препараты, влияющие на патогенетические механизмы псориаза (дайвонекс, скин-кап). В состав дайвонекса входит кальципотриол — синтетический аналог наиболее активного метаболита витамина D. Кальципотриол, взаимодействуя с рецепторами кератиноцитов, подавляет их чрезмерное деление, нормализует процесс дифференциации клеток. Эффективность препарата возрастает при комбинации с ПУВА-терапией или СФТ.
Эффективным средством является активированный пиритионат цинка (скин-кап), который выпускается в виде крема, аэрозоля и шампуня. Препарат оказывает выраженный клинический эффект за счет противовоспалительного и антипролиферативного действия.
Ацитретин — представитель второго поколения моноароматических ретиноидов, применяется для лечения тяжелых форм псориаза, обычно назначается в дозе от 10 до 30 мг в сутки — в зависимости от остроты кожного процесса (чем острее процесс, тем меньше доза ацитретина). Механизм действия ацитретина заключается в торможении пролиферации, нормализации процессов дифференцировки и кератинизации клеток эпидермиса. Особенно эффективен препарат в сочетании с ПУВА-терапией. Во время приема препарата необходимо контролировать функцию печени, концентрацию холестерина и триглицеридов; у детей необходимо наблюдение за показателями роста и развития костей. При назначении ацитретина женщинам детородного возраста последние должны использовать надежные контрацептивные средства в течение 4 недель до начала лечения, во время лечения и в течение 2 лет после его окончания — из-за тератогенного действия препарата.
Метотрексат применяется в случае упорного течения псориаза, при псориатической артропатии и наличии противопоказаний к другим методам лечения. Метотрексат, являющийся антагонистом фолиевой кислоты, действует преимущественно на активно пролиферирующие клетки. Препарат очень токсичен. Применяется перорально и в/м под строгим контролем показателей форменных элементов крови, уровня билирубина и трансаминаз в сыворотке крови.
Циклоспорин-А (сандиммун неорал) назначается при тяжелом, распространенном, резистентном к другим видам терапии псориазе, в том числе артропатическом. Этот препарат иммуносупрессивного действия подавляет секрецию активированными лимфоцитами цитокинов. При псориазе его назначают из расчета 5 мг на 1 кг массы тела в сутки в 2 приема. Противопоказаниями для применения циклоспорина-А при псориазе являются инфекционные заболевания в острой фазе, нарушение функции почек и неконтролируемая артериальная гипертензия. Лечение следует проводить только в специализированных лечебных учреждениях. В ходе терапии показан систематический контроль показателей креатинина, мочевой кислоты, билирубина, печеночных ферментов, определение концентрации калия и уровня липидов в сыворотке, контроль АД.
Нестероидные противовоспалительные средства назначают преимущественно при артропатическом псориазе, а также для уменьшения островоспалительных явлений при экссудативном псориазе и эритродермии. Суточные дозы препаратов и продолжительность лечения зависят от интенсивности болевого синдрома, степени воспаления, сопутствующей патологии и переносимости препаратов.
Применение системных кортикостероидных препаратов в лечении псориаза считается нецелесообразным, так как оно приводит к развитию торпидных форм заболеваний, резистентных к различным видам терапии. При тяжелом течении артропатического псориаза возможно внутрисуставное введение пролонгированных кортикостероидов.
В последнее время в аптечной сети стали появляться различные многокомпонентные гомеопатические препараты. По канонам классической гомеопатии больному целесообразно одновременно назначать не более 3 препаратов, причем все они подбираются строго индивидуально; только при этом условии лечение оказывается успешным. Не следует забывать и о том, что гомеопатические препараты оказывают клинический эффект преимущественно при функциональных нарушениях.
Санаторно-курортное лечение показано в том случае, если псориаз не прогрессирует. Больные направляются в Сочи-Мацесту, Пятигорск, Анапу и на другие курорты в теплое время года для проведения бальнео-, талассо-, гелио-, аэро- и других видов терапии.
Л. Ф. Знаменская, кандидат медицинских наук, ЦНИИКВ, Москва
Средства гигиены и лечебного ухода при псориазе и себорейном дерматите
Среди факторов, провоцирующих обострения псориаза и себорейного дерматита, особое место занимают внешние раздражающие воздействия (климатические, средства гигиены и др.). Поэтому очень важно предусмотреть щадящую программу специфической гигиены как в период ремиссии, так и в момент обострения клинических проявлений. Такая программа должна включать дерматологические шампуни, содержащие в своем составе поверхностно активные вещества (ПАВ) нового поколения — неионные ПАВ, а также комплекс активных компонентов, оказывающих направленное этиопатогенетическое действие.
Критерии выбора средств гигиены и лечебного ухода за кожей волосистой части головы при псориазе и себорейном дерматите:
- Необходимо применять неагрессивные, щадящие шампуни
- Средства должны предупреждать распространение процесса и/или пролонгировать ремиссию
- Средства должны обладать высокой моющей способностью, не содержать ароматизаторов.
Лаборатория БИОДЕРМА (Франция) предлагает дерматологический подход к проблеме эритемно-сквамозных дерматозов кожи волосистой части головы: шампуни НОДЭ D.S. и НОДЭ.