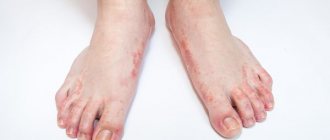
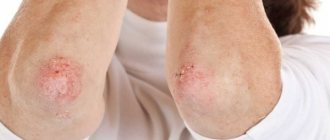
| Загалом здорова 25-річна брюнетка звернулася за медичною допомогою зі скаргами на депігментацію шкіри тривалістю 12 місяців. Вона вперше помітила плями побіління шкіри на стегнах; лікар запідозрив грибкову інфекцію та призначив імідазоловий крем, проте полегшення не настало. Після відпустки на березі моря в жінки виникли додаткові плями депігментації на ліктях, гомілках, верхніх повіках та нижній частині підборіддя. Дерматолог встановив діагноз вітиліго та запропонував користуватися сонцезахисним кремом, проте не обнадіяв щодо ефективного лікування. Хвора відчуває власну неповноцінність, зумовлену зовнішнім виглядом. Як слід обстежити та лікувати пацієнтку? |
КЛІНІЧНА ПРОБЛЕМА
Вітиліго — найпоширеніше депігментаційне захворювання, захворюваність на яке становить приблизно 0,5% світової популяції. У приблизно половини пацієнтів вітиліго виникає до 20-річного віку. Чоловіки та жінки хворіють з однаковою частотою, на захворюваність не впливає тип шкіри та раса.
Несегментарне (або генералізоване) та сегментарне вітиліго характеризуються різною клінікою та анамнезом захворювання (див. таблицю 1 та рис. 1). Найчастіше трапляється несегментарне вітиліго (85–90% випадків захворювання), проте сегментарне вітиліго, оскільки зазвичай розвивається в більш ранньому віці, може становити до 30% випадків у дітей (Hann S. K. et al., 1996). Несегментарне і сегментране вітиліго можуть розпочинатися з фокальної форми, яка характеризується невеликою площею ураження (< 15 см2). Рідко несегментарне та сегментарне вітиліго існують одночасно, у таких випадках сегментарні ураження менше піддаються лікуванню.
Таблиця 1. Характерні ознаки сегментарного та несегментарного вітиліго
| Сегментарне вітиліго | Несегментарне вітиліго |
| Часто розпочинається в дитинстві | Може розпочинатися в дитинстві, але частіше — у пізнішому віці |
| Характерний швидкий початок, після чого перебіг захворювання стабілізується | Прогресивний перебіг захворювання, із загостреннями |
| Незабаром після початку захворювання уражає волосяну ділянку шкіри | Уражає волосяну ділянку шкіри на пізніших стадіях |
| Звичайно не супроводжується іншими аутоімунними захворюваннями | Часто супроводжується аутоімунними захворюваннями або відповідним ускладненим сімейним анамнезом |
| Часто виникає на обличчі | Часто виникає на ділянках, чутливих до тиску та тертя і схильних до травматизації |
| Часто реагує на аутологічну пересадку шкіри, зі стабільною репігментацією | Після аутологічної пересадки шкіри часто виникають рецидиви in situ |
| Буває важко віддиференціювати від nevus depigmentosus , особливо при ранньому початку захворювання |
Рис. 1.
Несегментарне та сегметарне вітиліго
.
Несегментарне вітиліго (рис. 1A) характеризується білими плямами, які часто розташовані симетрично і з часом збільшуються в розмірах у міру значної втрати функціонуючих епідермальних меланоцитів та іноді меланоцитів волосяних фолікулів. Сегментарне вітиліго (рис. 1B) звичайно поширюється лише по одній стороні тіла і може повністю або частково відповідати дерматому. У більшості пацієнтів візуалізується лише один сегмент депігментації (рис. 1B), але в рідкісних випадках можливе поширення на два або більше сегментів на одній або обох сторонах тіла.
З патогістологічної точки зору критерієм діагнозу вітиліго є втрата епідермальних меланоцитів (Dell´anna M. L. et al., 2006). У ділянках з повною втратою пігменту запалення звичайно відсутнє, але при несегментарному вітиліго, особливо при швидко прогресуючому перебігу, на границі депігментованих ділянок можна виявити мононуклеари. Первинна етіологія несегментарного вітиліго все ще дискутується, але вона включає імунологічні фактори, оксидативний стрес або порушення функціонування симпатичної нервової системи. У патогенезі несегментарного вітиліго міграція меланоцитів через 24 години після механічної травми у тканини, розташовані навколо місця ушкодження, вказує на важливу роль феномену Кебнера (шкірна відповідь на неспецифічні, звичайно травматичні, стимули, такі як тиск або тертя). При сегментарному вітиліго основним сприятливим фактором вважають порушення функціонування симпатичної нервової системи, хоча певну роль відіграють і генетичні аномалії (мозаїцизм).
ОБСТЕЖЕННЯ
Причины витилиго
Выделяют несколько причин возникновения витилиго:
- аутоиммунные заболевания (системная волчанка, ревматоидный артрит, сахарный диабет, заболевания щитовидной железы и т.д). Данные патологии вызывают сбой в иммунной защите, при котором начинают вырабатываться патологические антитела против здоровых (непораженных) тканей;
- генетическая предрасположенность. Примерно в 15-20 % случаев наблюдается наследственный характер заболевания;
- эндокринные нарушения. Доказано, что гормональные сбои, вызванные нарушением работы желез внутренней секреции (щитовидная железа, яичники, гипофиз, надпочечники, поджелудочная железа), могут спровоцировать начало заболевания;
- трофические изменения кожных покровов. Это могут быть различного рода повреждения кожи: порезы, рубцы, микротравмы, ожоги (как термические, так и солнечные), контакт кожи с химическими средствами, а также длительное пребывание на солнце, особенно без солнцезащитных средств. Все эти факторы запускают воспалительные реакции, в результате чего начинают разрушаться меланоцитарные клетки;
- заболевания печени и желудочного кишечного тракта, недостаточность витаминов, прием некоторых лекарственных препаратов, также могут дать толчок в развитии витилиго.
Стадия репигментации
Данная форма наблюдается у пациентов довольно редко. Чаще всего ее обнаруживают, когда появление пятен становится результатом действия лекарственных препаратов или других лечебных процедур.
В том случае, если лечение начато на ранней стадии витилиго, добиться нормальной выработки меланина в коже возможно. Это чаще всего наблюдается у детей до 4 лет: при условии восстановления функции меланоцитов происходит репигментация кожи.
Если все-таки возобновить нормальную продукцию пигмента в пораженных зонах невозможно, то проводятся лечебные мероприятия для предупреждения дальнейшего прогрессирования патологии, целью является остановка роста депигментированных участков.
Симптомы витилиго
Проявление заболевания начинается с появления первичного белого пятна. Пятно может появиться как на гладкой кожи, так и на слизистых оболочках, пятна могу увеличиваться в размерах и начать сливаться между собой, чаще всего очаги носят симметричный характер.
Очаги локализуются очаги чаще всего на конечностях, преимущественно на сгибательных и разгибательных поверхностях, лице, кожных складках, в местах постоянной травматизации, трения. Надо отметить, что витилиго не появляется в области ладоней и подошвы
Усиление пигментации вокруг очага
Одним из характерных признаков витилиго является ободок гиперпигментации вокруг очага, он может быть лишь незначительно темнее здоровой кожи на данном участке.
Обесцвечивание волос внутри очага
Обесцвечиваются волосы кожи тела, головы, брови, борода и т.д.
Введение
Витилиго — это приобретенное аутоиммунное заболевание, характеризующееся депигментированными пятнами на коже, которые возникают вследствие разрушения меланоцитов. Очаговые и сегментарные формы витилиго поражают не более 10% площади поверхности тела и считаются стабильными. К генерализованным формам витилиго обычно относят поражения, охватывающие более10% площади поверхности тела, располагающиеся с двух сторон симметрично и, как правило, развивающиеся при рецидивирующем и ремиттирующем течении заболевания.
Лечение может быть сложным, хотя доступные методы лечения включают медикаментозное, хирургическое лечение и фототерапию. Надлежащая характеристика типа витилиго, учет степени и продолжительности заболевания, а также эффективности предшествующих методов лечения могут направлять лечение и максимизировать его эффективность.
Медикаментозное лечение
При раннем стабильном локализованном заболевании (длительностью течения до 12 месяцев с начала) эффективными могут быть топические кортикостероиды, топические иммуномодуляторы, локальная узкополосная ультрафиолетовая B (NB-UVB) фототерапия или их комбинация.
При генерализованном, стабильном заболевании основой терапии являются топические кортикостероиды или иммуномодуляторы в сочетании с фототерапией NB-UVB. Как показало трехмесячное исследование, у пациентов с генерализованным, быстро прогрессирующим витилиго вызвать стабилизацию может помочь пульс-терапия оральными кортикостероидами.
Топическая терапия
Эффективными препаратами при витилиго являются топические кортикостероиды благодаря их иммунодепрессивным и противовоспалительным свойствам. Суперпотентные или сильнодействующие кортикостероиды подходят для лечения туловища и конечностей, в то время как топические кортикостероиды средней активности (или топические ингибиторы кальциневрина) лучше подходят для области лица, шеи или межпозвоночных областей, а также у детей.
Циклическое применение (циклами по 1 неделе с 1- недельными перерывами в течение 6 месяцев или по циклами по 5 дней с 2- дневными перерывами) может помочь избежать кумулятивных побочных эффектов местных кортикостероидов, включая атрофию кожи, телеангиэктазии и стероидные угри. Лечение не должно превышать 14 дней в месяц на одну упаковку.
Топические ингибиторы кальциневрина, такие как такролимус (0,1%) или пимекролимус (1%), являются иммуномодулирующими, стероидсберегающими агентами, которые могут использоваться при любой локализации, за исключением слизистых оболочек, и почти так же эффективны, как топические кортикостероиды, но более эффективны в комбинации с ними, оказывая щадящий эффект. Использование дважды в день может способствовать стабилизации заболевания, а два раза в неделю может применяться для поддерживающей терапии.
Топические ингибиторы кальциневрина могут быть использованы в сочетании с топическими кортикостероидами в «нерабочие» дни. Из-за иммунодепрессивных свойств такролимус теоретически при долгосрочном использовании может повышать риск канцерогенности, но у людей не было зарегистрировано ни одного случая заболевания. На мышиной модели, исследующей фотоканцерогенность кожи, топический 0,1% такролимус был связан с развитием лимфомы.
При индивидуальном сравнительном исследовании (сравнивались левая и правая стороны тела пациента) с участием 9 пациентов с генерализованным витилиго Ostovari и др. обнаружили, что репигментация была оптимизирована у всех пациентов, когда топические ингибиторы кальциневрина комбинировались с воздействием UVB (эксимернsq лазер 308 нм), в то время как на стороне, обрабатывавшейся только 0,1% топическим такролимусом никакой репигментации не наблюдалось.
Аналоги витамина D, такие как топический кальципотриол, применяемый в сочетании с фототерапией, могут сократить время до репигментации и общую накопленную фотодозу.
Пероральная терапия
При прогрессирующем витилиго оральная миниимпульсная кортикостероидная терапия может использоваться для стимуляции стабилизации заболевания посредством иммуносупрессии. Типичный режим включает низкую дозу перорального бетаметазона или дексаметазона, принимаемых 2 дня подряд в неделю в течение от 3 до 6 месяцев. Отсутствие стабилизации заболевания после 3 месяцев комбинированной терапии (миниимпульсная кортикостероидная терапия + NB-UVB фототерапия) требует отмены только миниимпульсной кортикостероидной терапии и переоценки с интервалом в 3 месяца.
В качестве альтернативы, при отказе от миниимпульсной кортикостероидной терапии можно рассматривать ежедневную дозировку 20 мг преднизолона перорально до тех пор, пока прогрессирование заболевания не остановится. В раннем исследовании, опубликованном в 1993 году, 40 пациентов с обширным или быстро прогрессирующим витилиго лечились 5 мг бетаметазона / дексаметазона в виде одной ежедневной пероральной дозы 2 последовательных дня в неделю в течение 1-3 месяцев, что привело к купированию прогрессирования заболевания у 89% пациентов. Чтобы остановить прогрессирование заболевания у 2 пациентов потребовалось увеличить дозу до 7,5 мг в сутки. В течение 2–4 месяцев лечения 80% пациентов отмечали усиление спонтанной репигментации, которая поддерживалась при продолжении терапии.
Побочные эффекты от перорального применения кортикостероидов наблюдались у 42,5% пациентов. В исследовании, опубликованном в 2001 году, 29 пациентов с прогрессирующим (n = 25) или стабильным (n = 4) витилиго получали 10 мг перорального дексаметазона в течение 2 последовательных дней в неделю в течение 24 недель. Через 18,2 ± 5,2 недели в среднем у 88% (22 из 25) пациентов с прогрессирующим витилиго наблюдалось прекращение активности заболевания.
Побочные эффекты, связанные с пероральным приемом кортикостероидов, наблюдались у 69% исследованных пациентов. В более недавнем исследовании, опубликованном в 2013 году, 444 пациента с прогрессирующим витилиго лечились 2,5 мг дексаметазона перорально в течение нескольких дней в неделю. При использовании этого режима остановка прогрессирования заболевания была отмечена у 91,8% этих пациентов, при этом некоторая репигментация отмечалась в среднем в течение 16,1 ± 5,9 недели. Рецидив заболевания произошел у 12,25% пациентов, хотя средний период до первого рецидива составил 55,7 ± 26,7 недели.
Нежелательные эффекты от перорального приема кортикостероидов наблюдались у 9,2% пациентов. Пациенты должны быть предупреждены о возможных побочных эффектах, связанных с приемом любого перорального кортикостероида, в т.ч. таких как появление акне, увеличение веса, головная боль, тошнота и летаргия. Есть основания полагать, что конфеттиподобные пятна и кебнеризация являются хорошими маркерами нестабильности. Эти маркеры могут использоваться для принятия решения о начале пероральной терапии кортикостероидами.
Для остановки прогрессирования витилиго, а также для стимулирования репигментации, может быть эффективен миноциклин, обладающий противовоспалительным, иммуномодулирующим, антиоксидантным и антиапоптотическим свойствами, а также прямым свойством по удалению свободных радикалов. В исследовании с участием пациентов с постепенно прогрессирующим витилиго (в большинстве случаев это был генерализованный тип витилиго), пациентам предписывалось принимать по 100 мг перорального миноциклина в день. Из 32 пациентов, включенных в исследование, у 29 наблюдалось прекращение прогрессирования заболевания, в т.ч. у 10 из 29 пациентов — уже через 4 недели после начала лечения. 7 из 32 пациентов показали умеренную или выраженную репигментацию.
Рандомизированное исследование, в котором сравнивалось 6-месячное лечение пероральным дексаметазоном (5 мг в неделю, по 2,5 мг/сут. в течение 2 последовательных дней в неделю) с пероральным миноциклином (100 мг в день) у 50 пациентов с нестабильным генерализованным витилиго, показало отсутствие статистически значимых различий в баллах активности витилиго и по индексу балльной оценки витилиго между группами. В другом исследовании сравнивали 3-месячное лечение пероральным миноциклином (100 мг в день) с фототерапией NB-UVB (два раза в неделю) у 42 пациентов с нестабильным витилиго и обнаружили статистически значимое улучшение репигментации в группе, получавшей NB-UVB.
В недавно опубликованной серии случаев было показано, что применение метотрексата, иммуномодулирующего системного средства, улучшает витилиго у трети пациентов с быстро прогрессирующим генерализованным витилиго при введении в повышающей дозе 12,5–25 мг в неделю. Репигментация у этих, ранее не реагировавших на топические ингибиторы кальциневрина и фототерапию пациентов, была отмечена уже через 6–14 месяцев.
Было проведено проспективное рандомизированное исследование, в котором сравнивали 24-недельное лечение пероральным метотрексатом (10 мг в неделю) и миниимпульсная кортикостероидная терапия (дексаметазон, 5 мг в неделю, 2,5 мг, вводимые 2 дня подряд в неделю) у 50 пациентов с нестабильным витилиго. Новые поражения развились у 6 из 25 пациентов в группе метотрексата и у 7 из 25 пациентов в группе миниимпульсной кортикостероидной терапии, хотя разница не была статистически значимой. Обе группы продемонстрировали одинаковое снижение показателей активности при заболевании витилиго.
Из-за ограниченной доступности исследований, подтверждающих его превосходную эффективность по сравнению с другими доступными методами лечения, применение метотрексата можно рассматривать как стероидсберегающее средство у пациентов с витилиго, резистентного к местному лечению и фототерапии.
Роль антиоксидантов в лечении витилиго остается противоречивой. Основываясь на систематическом обзоре литературы, выполненной Speeckaert и др., установлено, что у пациентов с витилиго нарушены окислительные процессы, что характерно и для других иммуноопосредованных заболеваний кожи. Кроме того, было отмечено, что для витилиго повышенный окислительный стресс в коже без повреждений может быть специфичным.
Среди антиоксидантной терапии оральный экстракт Polypodium leucotomos (флебодиум золотистый) был изучен у пациентов с генерализованным витилиго из-за его известных антиоксидантных и иммуномодулирующих свойств.
В 26-недельном рандомизированном клиническом исследовании пациенты получали фототерапию NB-UVB (дважды в неделю) в сочетании с пероральным приемом Polypodium leucotomos (250 мг трижды в день) (n = 25) или плацебо (n = 24). Улучшение репигментации было наибольшим в группе, получавшей пероральную фототерапию Polypodium leucotomos + NB-UVB, и наиболее заметно было на голове и шее, что было статистически значимым.
Пилотное рандомизированное плацебо-контролируемое клиническое исследование оценило влияние перорального Polypodium leucotomos + ПУВА по сравнению с плацебо + ПУВА у 19 пациентов. Репигментация более 50% наблюдалась чаще в группе Polypodium leucotomos + PUVA по сравнению с группой плацебо + Polypodium leucotomos.
Было показано, что экстракт гинкго билоба обладает некоторыми антиоксидантными и противовоспалительными свойствами и может способствовать стабилизации витилиго. В плацебо-контролируемом двойном слепом исследовании, оценивающем эффективность экстракта гинкго билоба у пациентов с постепенно прогрессирующим витилиго, 40 мг перорального экстракта гинкго билоба давали 24 пациентам 3 раза в день в течение 6 месяцев, в то время как 18 пациентов получали плацебо. У 20 пациентов из группы активного лечения и 8 пациентов в плацебо-контролируемой группе наблюдалось статистически значимое прекращение прогрессирования заболевания. 10 пациентов в группе активного лечения показали выраженную репигментацию по сравнению с 2 пациентами в плацебо-контролируемой группе.
Отдельное 12-недельное пилотное клиническое исследование с участием 11 пациентов показало, что прием 60 мг перорального экстракта гинкго билоба два раза в день приводил к улучшению показателей общего индекса площади витилиго. Чтобы лучше оценить эффективность антиоксидантов, в том числе Polypodium leucotomos и экстракта гинкго билоба, необходимы дополнительные клинические испытания с более крупными когортами.
Светолечение
Узкополосная фототерапия (NB-UVB) рекомендуется при быстро распространяющемся или обширном генерализованном витилиго, включающем более 5-10% поверхности тела. Иммуносупрессивное действие и способность вызывать дифференцировку меланоцитов и выработку меланина делает NB-UVB эффективной терапией. Стартовый режим 200 мДж два или три раза в неделю, подходит для всех фототипов, так как он предотвращает риск фототоксических реакций. При отсутствии симптомов, когда светло-розовая эритема продолжительностью менее 24 часов (конечная точка лечения) больше не наблюдается, дозу можно увеличивать с шагом от 10% до 20%, пока эта конечная точка не будет восстановлена.
Пациентов следует предупредить о риске фототоксичности, и если это произойдет, следующую дозу следует уменьшить или пропустить, в зависимости от степени тяжести реакции. В качестве альтернативы можно использовать фиксированную схему дозирования, которая учитывает различия фототипа кожи в минимальной эритемной дозе, но это рекомендуется только для фототипов темной кожи из-за повышенного риска фототоксических реакций.
У пациентов с ограниченной площадью витилиго (менее 10% поверхности тела) или при ранних сегментарных заболеваниях целесообразна локальная фототерапия (эксимерные лазеры и эксимерные лампы). Этот подход позволяет избежать общего эффекта загара кожи, характерного для NB-UVB, хотя локальная фототерапия не обеспечивает стабилизацию заболевания, т.к. не оказывает лечебное воздействие на клинически незатронутую кожу.
Можно назначать фототерапию дважды или трижды в неделю, т.к. имеющиеся сравнительные исследования не продемонстрировали превосходства в достижении репигментации какого-либо из этих режимов терапии. В исследованиях с использованием эксимерного лазера начало репигментации при трехкратном еженедельном дозировании наступало раньше, и репигментация имела большую зависимость от общего числа процедур, что, вероятно, может быть экстраполировано и на фототерапию NB-UVB.
Рабочая группа по витилиго недавно выпустила рекомендации по использованию NB-UVB, которые рекомендуют максимально допустимую дозу NB-UVB при данном лечении как 1500 мДж / см2 и 3000 мДж / см2 для лица и тела, соответственно. У пациентов с фототипами кожи IV-VI рабочая группа по витилиго рекомендует не определять верхний предел дозировки NB-UVB. У пациентов с фототипами кожи I-III верхний предел дозировки NB-UVB не предлагается, поскольку имеются ограниченные долгосрочные исследования для изучения связи между кумулятивным воздействием NB-UVB и потенциалом кожного злокачественного новообразования, которое остается проблемой. Фототип кожи и фоточувствительность могут также использоваться для определения верхних пределов дозировки NB-UVB.
NB-UVB стал предпочтительным путем фототерапии, поскольку было продемонстрировано, что этот вид фототерапии более эффективен, ему не нужен фотосенсибилизатор, требуется меньшая кумулятивная доза и у него меньше побочных эффектов по сравнению с PUVA. NB-UVB также безопасен для детей и беременных или кормящих женщин. PUVA может по-прежнему использоваться для фототипов темной кожи и лечения резистентного витилиго. Несмотря на обеспокоенность, исследования, демонстрирующие повышенный риск кожных злокачественных новообразований при использовании PUVA или NB-UVB, отсутствуют. Недавняя литература предполагает, что витилиго может защищать организм от немеланомного рака кожи и меланомы.
Хирургическое лечение
Хирургическое лечение может рассматриваться при локальном или генерализованном витилиго, которое является, стабильным или не леченным в течение более года с момента появления. Это также подходит для пациентов, завершивших безрезультатно 6-месячный курс местной терапии с или без фототерапии. При генерализованном витилиго результаты менее многообещающие, что связано с нестабильным течением заболевания.
Стабильность заболевания является важной переменной при выборе кандидатов на хирургическое лечение. Опубликованные исследования определяют стабильность как отсутствие новых или увеличивающихся депигментированных пятен на протяжении 6 месяцев — 2 лет. Другие кожные маркеры нестабильности включают в себя кебнеризацию, конфетти-подобные пятна депигментации, трихромный рисунок или воспалительные границы.
Для подтверждения стабильности могут быть использованы опрос пациента, серийная фотография и проверенные системы оценки, такие как Индекс тяжести зоны витилиго, оценка Европейской целевой группы по витилиго и показатель активности заболевания витилиго. В неопределенных случаях может быть выполнен пробный трансплантат в стабильном депигментированном повреждении.
Наиболее благоприятные результаты репигментации у реципиентов кожи наблюдаются на лице и шее, за которыми следуют конечности (кроме пальцев), а затем туловище. Акрофациальное витилиго (включая дистальные кончики пальцев, периунгальные и периоральные области) обычно демонстрирует плохую репигментацию. Кожные покровы над суставами также плохо реагируют на лечение из-за подверженности травме. В числе других противопоказаний к хирургическому вмешательству келоидные образования в анамнезе, коагулопатии и инфекции, передаваемые через кровь. Хирургическую терапию можно разделить на методы трансплантации на тканевой и клеточной основе.
Методы трансплантации тканей
Трансплантация ткани включает перенос неповрежденной ткани из области нормальной, неповрежденной кожи в область депигментированной кожи. Доступны многие методы трансплантации тканей, но наиболее широко используются эпидермальная трансплантация с помощью аспирации и мини-перфорация.
Эпидермальная трансплантация полезна для трудно поддающихся лечению областей, таких как веки. Могут возникнуть такие осложнения, как периферическая «гало» депигментация, милиия, гипертрофия и гиперпигментация (особенно при фототипах с более темной кожей), включая инфекцию (редко).
При использовании мини-перфорирования трансплантаты переносятся из донорской зоны в ячейки в зоне депигментации приблизительно на расстоянии 5-10 мм друг от друга. Осложнения, такие как неровность, несоответствие цвета, гипертрофированное рубцевание, образование келоидов и отторжение трансплантата, могут возникать на коже в области пересаженного трансплантата, а депигментация и рубцевание на донорском участке.
Трансплантация фолликулярных единиц (FUT) основывается на концепции, согласно которой пигментация может быть восстановлена на поврежденных участках витилиго за счет недифференцированных стволовых клеток, расположенных в волосяных фолликулах. Удаление эпидермиса (или ультрафиолетовое излучение) может побуждать неактивные меланоциты превращаться в активные, которые затем могут мигрировать вверх в эпидермис из наружной корневой оболочки, вызывая перифолликулярную репигментацию. Донорские трансплантаты, как правило, собирают из задней части ушной раковины или затылочной части головы, используя «полосовой метод» (также известный как метод FUT), затем рассекают на фолликулярные единицы и вставляют в прорези, сделанные на депигментированном участке, с использованием либо машины для трансплантации волос или иглы 18 калибра. Метод FUT может быть полезным для волосистых участков, включая труднодоступные участки, такие как ресницы.
Извлечение фолликулярной единицы обеспечивает изоляцию волосяного фолликула с помощью биопсии 1-мм пуансоном, который затем переносится в ямки, созданные с помощью биопсии 1-мм пуансоном на расстоянии примерно 3-10 мм друг от друга. В отличие от FUT, экстракция фолликулярной единицы считается более простой процедурой и предпочтительна, когда доступна ограниченная площадь для пересадки, а также предпочтительна в качестве точечного лечения депигментированных областей, которые не репигментировали после FUT.
Методы клеточной трансплантации
Клеточная трансплантация включает перенос меланоцитов и кератиноцитов из донорской в депигментированную зону в виде суспензии с использованием культуры клеток или без нее. Некультурные эпидермальные суспензии (также называемые процедурой трансплантации кератиноцитов меланоцитов; NCES) получили всемирное признание в качестве стандарта для трансплантации витилиго, поскольку они могут быть выполнены за одно посещение офиса и не требуют использования лаборатории.
Основным преимуществом NCES является небольшая площадь донорского участка, необходимая для покрытия большой площади зоны депигментации, в соотношении 1:10 соответственно. Ультратонкий кожный трансплантат берут с донорского участка, и после обработки клеток формируют клеточную суспензию и наносят на депигментированную зону денудированный к дермально-эпидермальному соединению с помощью дермабразии или абляционного лазера на диоксиде углерода.
Суспензии клеток наружного корневого влагалища волосяного фолликула были введены не так давно,в 2009 году Vanscheidt и Hunziker. Этот метод включает сбор волосяных фолликулов с использованием метода экстракции фолликулярных единиц, индукцию разделения клеток с использованием трипсина, инкубацию, центрифугирование и, в конечном итоге, пересадку собранных клеток в зону витилиго. Заметным недостатком суспензии клеток наружной корневой оболочки волосяного фолликула является низкий выход клеток.
Варианты лечения резистентных форм
Отсутствие реакции на лечение, о чем свидетельствует отсутствие стабильности или репигментации после 3 и 6 месяцев комбинированной терапии, соответственно, должно служить основанием для рассмотрения других методов лечения для улучшения дисхромии. Выбор лечения зависит от степени тяжести заболевания и влияния его на качество жизни.
Маскирующие агенты
При витилиго маскирующие агенты классифицируются на временные и постоянные. Варианты временного назначения включают в себя тональный крем и крем для загара, в то время как постоянные методы включают микропигментацию (татуаж). Идеальным камуфлирующим является водостойкое, стойкое к поту, непрозрачное и демонстрирующее хорошее соответствие цвету кожи средство.
Камуфляжные основы для макияжа содержат на 25% больше пигмента по сравнению с традиционным макияжем и, как правило, водонепроницаемы, что снижает потребность в повторном применении. Дигидроксиацетон является продуктом для загара без солнца, который вызывает временное окрашивание кожи путем реакции с белками в роговом слое с образованием коричневых хромофоров, называемых меланоидинами. Дигидроксиацетон обеспечивает камуфлирующий эффект на более длительный период (приблизительно 5-7 дней), хотя его использование может быть ограничено из-за плохого соответствия цвету кожи, аллергического контактного дерматита и потенциального цитотоксического эффекта на кератиноциты, что установлено в недавнем исследовании in vitro.
Микропигментация (нанесение татуировок на кожу) обычно не рекомендуется из-за риска кебнеризации и изменения цвета с течением времени, что связано с неправильной глубиной расположения пигмента. Это приводит к необходимости повторного нанесения татуировки. Окисление татуировок, содержащих оксиды металлов, также может привести к обесцвечиванию черного цвета, которое трудно удалить. К нежелательным контрастам цвета кожи также может привести и летний загар. Другие осложнения включают контактный дерматит, гранулематозные реакции и инфицирование вирусом простого герпеса, вирусом иммунодефицита человека, гепатитами В и С, а также вторичными инфекциями.
Депигментация
У пациентов с обширным, невосприимчивым к лечению витилиго, с вовлечением более 50% поверхности тела, можно рассмотреть способы депигментации. Монобензиловый эфир гидрохинона (МБЭГ) — единственный препарат, одобренный FDA для депигментации. В областях остаточной пигментации 20% МБЭГ может применяться два раза в день.
Отсутствие эффекта после 4 месяцев является показанием к увеличению концентрации МБЭГ до 30%, и если через 6 месяцев эффекта не наблюдается, МБЭГ следует прекратить. После достижения полной депигментации применение можно сократить до нескольких раз в неделю в качестве поддерживающего. Полная депигментация обычно занимает от 4 до 12 месяцев, хотя фототипы темной кожи могут потребовать более длительного воздействия. Побочные эффекты включают раздражающий контактный дерматит и редко конъюнктивальный меланоз. Для достижения депигментации также можно использовать мехинол, являющийся производным фенола, хотя начало депигментации обычно наступает медленнее.
Лазерно-опосредованная депигментация может быть использована для разрушения оставшихся меланосом в меланоцитах посредством фототермолиза и фотоакустических эффектов. Наиболее часто используются с этой целью рубиновые (694 нм), александритовые (755 нм) и неодимовые (532 нм) лазеры с режимом модулированной добротности. Этот метод обычно предназначен для лечения устойчивых участков на руках и лице. Кебнеризация, возникающая при лазерной терапии, также может быть полезной для улучшения депигментации.
Новые процедуры в витилиго
Недавние исследования показали, что ось гамма-интерферон – ген CXCL10 может быть эффективной мишенью для лечения витилиго, что привело к появлению нового класса таргетных иммунотерапевтических средств — ингибиторов янус-киназ. Сообщалось о значительной репигментации после лечения двумя оральными ингибиторами янус-киназ, тофацитинибом и руксолитинибом. Топический руксолитиниб также показал свою эффективность, особенно в отношении репигментации лица. Комбинация с естественным солнечным светом или NB-UVB может привести к повышению их эффективности, что наблюдается при использовании перорального тофацитиниба. Хотя эти методы лечения кажутся многообещающими, для подтверждения их эффективности необходимы исследования с участием более крупных групп. В настоящее время проводится многоцентровое клиническое исследование II фазы (ClinicalTrials.gov Identifier: NCT03099304), включающее применение топического тофацитиниба при витилиго.
Афамеланотид, синтетический альфа-меланоцит-стимулирующий гормон, требует присутствия рецептора меланокортина 1 и подключения NB-UVB для стимуляции дифференцировки меланобластов, и может быть новой эффективной терапией витилиго.
Дополнительные рекомендации
Для обеспечения надлежащего лечения и раннего выявления неудач в лечении необходим частый мониторинг эффективности проводимого лечения, позволяющий при необходимости переходить на альтернативные, потенциально более эффективные методы лечения. Повторную оценку пациентов, как правило, рекомендуется проводить каждые 3–6 месяцев, пока не будет установлена эффективная и стабильная схема лечения. Из-за значительного психосоциального бремени, испытываемого пациентами с витилиго, медицинские работники должны помнить о важности бесед с пациентом, направленных на укрепление его психического здоровья.
Заключение
Витилиго — это изнуряющее психосоциальное заболевание, требующее междисциплинарного подхода к лечению. До составления плана лечения пациенты должны быть осведомлены обо всех доступных вариантах репигментации и депигментации. Частые последующие наблюдения за течением заболевания и проведение бесед с пациентом, помогающих определить степень влияния болезни на качество жизни, могут в выборе оптимального лечения и обеспечить индивидуальную помощь.
Методы диагностики витилиго
Как правило диагноз витилиго ставится на основании:
- клинической картины (характерных для заболевания симптомов);
- сбора анамнеза (уточнения наследственного характера заболевания, наличие аутоиммунных заболеваний и т.д);
- данных лабораторных и инструментальных исследований.
Лабораторные исследования
Оцениваются показатели общего и биохимического анализа крови, общего анализа мочи, анализа на гормоны щитовидной железы. Также могут потребоваться дополнительные исследования крови на витамины, минералы.
Инструментальные исследования
Проводятся исследования в лучах лампы Вуда: для витилиго характерно голубовато-белое свечение. В очень редких случаях применяется биопсия кожи.
Записаться на диагностику Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Почему необходимо обратиться в клинику «Мама Папа Я»
Наша клиника предлагает качественные услуги по доступным ценам:
- консультация квалифицированного врача-дерматолога, знакомого с современными методами лечения заболевания;
- возможность посещения физиопроцедур;
- использование нетрадиционных методов лечения, например, иглоукалывания;
- возможность лечения членов семьи разного возраста;
- внимательное наблюдение специалиста за эффективностью лечения, при необходимости использование дополнительных методов.
Позвоните в нашу клинику по телефону или запишитесь на удобное для вас время через форму на нашем сайте.
Отзывы
Хорошая клиника, хороший врач! Раиса Васильевна может понятно и доступно объяснить, в чем суть проблемы. Если что-то не так, она обо всем говорить прямо, не завуалированно, как это порой делают другие врачи. Не жалею, что попала именно к ней.
Анна
Хочу выразить благодарность работникам клиники Мама, Папа, я. В клинике очень дружелюбная атмосфера, очень приветливый и веселый коллектив и высококвалифицированные специалисты. Спасибо вам большое! Желаю процветания вашей клинике.
Анонимный пользователь
Сегодня удаляла родинку на лице у дерматолога Кодаревой И.А. Доктор очень аккуратная! Корректная! Спасибо большое! Администратор Борщевская Юлия доброжелательна, четко выполняет свои обязанности.
Белова Е.М.
Сегодня обслуживалась в клинике, осталась довольна персоналом, а также врачом гинекологом. Все относятся к пациентам с уважением и вниманием. Спасибо им большое и дальнейшего процветания.
Анонимный пользователь
Клиника «Мама Папа Я» в Люберцах очень хорошая. Коллектив дружелюбный, отзывчивый. Советую данную клинику всем своим знакомым. Спасибо всем врачам и администраторам. Клинике желаю процветания и много адекватных клиентов.
Иратьев В.В.
Посетили с ребенком Клинику «Мама Папа Я». Нужна была консультация детского кардиолога. Клиника понравилась. Хороший сервис, врачи. В очереди не стояли, по стоимости все совпало.
Евгения
Первое посещение понравилось. Меня внимательно осмотрели, назначили дополнительные обследования, дали хорошие рекомендации. Буду продолжать лечение и дальше, условия в клинике мне понравились.
Кристина
Доктор внимательно осмотрела моего мужа, назначила ЭКГ и поставили предварительный диагноз. Дала рекомендации по нашей ситуации и назначила дополнительное обследование. Пока замечаний нет. Финансовые договоренности соблюдены.
Марина Петровна
Очень понравилась клиника. Обходительный персонал. Была на приеме у гинеколога Михайловой Е.А. осталась довольна, побольше таких врачей. Спасибо!!!
Ольга
Особенности лечения лейкодермии на половых органах
Если вы решили лечить витилиго интимной зоны, делать это нужно только под врачебным надзором. Любое неосторожное действие может вызвать проблемы с репродуктивными органами, самолечение в большинстве случаев наносит организму еще больший вред. Что будет делать врач?
Вначале в любом случае пациент или пациентка будут тщательно обследованы. Важно выявить все заболевания, хронические, скрытые, вялотекущие, и пролечить их – возможно, этого будет достаточно, чтобы избавиться от витилиго. Затем врач решит, какие действия целесообразнее: выровнять тон кожи путем осветления здоровых участков, или восстановить пигментацию в зонах, пораженных витилиго. Применяться могут такие методы и средства:
- Мази МБЭГ – препараты для осветления кожи.
- Пересадка донорских меланоцитов или клеток со здорового участка кожи самого пациента.
- Курс приема иммуномодуляторов и кортикостероидов.
- Витаминотерапия.
- Фотсенсибилизаторы – препараты, усиливающие чувствительность кожи к ультрафиолету и тем самым стимулирующие ее пигментацию.
Каждое средство предназначено для нейтрализации различных факторов, которые могут спровоцировать витилиго. Поэтому важно выяснить, что же все-таки послужило толчком к формированию патологии. Но поскольку сделать это затруднительно, врачи используют комбинацию нескольких препаратов и методик различного действия.
Универсальной схемы лечения, которая подошла бы каждому пациенту, не существует. Все препараты, процедуры, дозировки, продолжительность курса терапии подбираются в индивидуальном порядке и при необходимости корректируются. Врач постоянно наблюдает за пациентом, контролирует процесс лечения и, если нужно, вмешивается.
Отличия от лечения на других частях тела
Лейкодермия на половых органах, если не осложняется инфекциями и воспалениями, не может повлиять на репродуктивные функции мужского или женского организмов. Но поскольку в непосредственной близости находятся важные органы, нужен особый подход. Следует помнить о двух важнейших моментах:
- Средства и процедуры не должны травмировать и раздражать чувствительную слизистую.
- Препараты системного действия не должны давать побочных эффектов на органы мочеполовой системы (да и другие тоже).
Тем, кто страдает лейкодермией, стоит с особенной осторожностью принимать солнечные ванны, тщательно выбирать средства для интимной гигиены и нижнее белье. Основная задача – не провоцировать прогрессирование болезни и не раздражать уязвимую кожу агрессивными косметическими продуктами и некачественным, неудобным бельем.
Специальные препараты и методы
Существует ряд препаратов, предназначенных специально для выравнивания тона кожи и слизистой при витилиго на интимных местах. Это разнообразные пенки, гели и мази. Хорошо себя зарекомендовала линейка торговой марки Сесдерма. Можно использовать и другие средства наружного применения – например, крем Витасан.
Что касается лампы, то для облучения слизистой в интимной зоне лучше ее, как и лазер, не применять – легко обжечь нежную кожу. Также не подходят для обработки гениталий настойки на основе красного или черного перца, ацетилсалициловой кислоты, яблочного уксуса.
Нельзя забывать о диете, богатой минералам и витаминами – это очень важный момент. В период ремиссии для поддержания достигнутого результата и профилактики обострений рекомендуется использовать народные средства на основе лекарственных растений.
Лечебные ванны
Лечение витилиго в домашних условиях нужно сочетать с принятием ванн. Эта процедура не только избавит от признаков витилиго, но и успокоит нервную систему.
Эффективные рецепты домашних ванн:
- 50 мл настойки валерианы смешивают с 40 мл экстракта хвои. Смесь добавляется в наполненную водой ванну. Принимается ежедневно по 25 минут. Курс домашней терапии – 15 дней.
- В аптеке нужно купить соль Мёртвого моря. 1 стакан продукта высыпать в наполненную ванну. Принимать по утрам по 20 минут не более 14 дней.
- Корни пеларгонии лекарственной измельчить, залить литром кипятка и настаивать в течение 4 часов. После процеживания жидкость добавить в ванну. Принимать 2 недели не более четверти часа перед сном.
- 4 ст. л. зверобоя заливают 1 литром кипятка и настаивают на протяжении часа. После процеживания средство добавляется в ванну. Продолжительность приёма – 20 минут. Курс домашнего лечения – 2 недели.
Народная медицина при витилиго рекомендует также принимать ванны на основе настоя ромашки, шалфея, череды, аира.