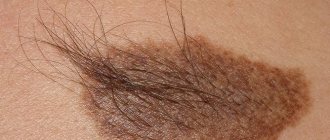
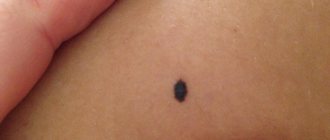
| Невус Беккера | |
| Невус Беккера на левом плече | |
| Специальность | Неизвестный |
Невус Беккера
(также известный как «
Меланоз Беккера
«, «
Пигментная гамартома Беккера
«, «
невоидный меланоз
«, и «
пигментированный волосатый эпидермальный невус
«[1]) — кожное заболевание, поражающее преимущественно мужчин.[2]:687 В невус может присутствовать при рождении, но чаще проявляется в период полового созревания.[3] Обычно сначала проявляется неравномерная пигментация (меланоз или же гиперпигментация) на туловище или плече (хотя могут быть затронуты и другие части тела) и постепенно неравномерно увеличивается, становясь утолщенным и часто покрытым волосами (гипертрихоз). Невус возникает из-за чрезмерного роста эпидермис, пигментные клетки (меланоциты) и волосяные фолликулы.[4] Эта форма невуса была впервые задокументирована в 1948 г. Американец дерматолог Сэмюэл Уильям Беккер (1894–1964).[5]
Клиническая информация
Медицинские знания и документация об этом заболевании недостаточны, вероятно, из-за сочетания факторов, включая недавнее открытие, низкий уровень распространенностьи более или менее эстетичный характер последствий кожного заболевания. Таким образом патофизиология невуса Беккера остается неясным. Хотя это обычно считается приобретенным, а не врожденный существует по крайней мере один отчет о клиническом случае, документально подтверждающий то, что, по утверждениям исследователей, является врожденным невусом Беккера с генетической ассоциацией: 16-месячный мальчик с гиперпигментированным поражением на правом плече, у отца которого есть аналогичное поражение на правом плече.[6]
Симптоматика
Гигантский невус виден сразу после появления новорожденного на свет. Ему присущи следующие отличительные признаки:
- локализуется на теле, шее, конечностях, голове;
- на лице обнаруживается редко;
- диаметр пятна составляет более 10 – 40 см;
- его площадь может занимать всю анатомическую область (симметричное или одностороннее расположение);
- увеличивается вместе с ростом ребенка;
- коричневого, серого или черного цвета;
- неоднородность окраски;
- неровная поверхность (с узлами, трещинами);
- целиком или частично покрыт волосами (пушковыми или жесткими);
- иногда окружен мелкими невусами;
- не исчезает;
- может сопровождаться другими врожденными аномалиями (гидроцефалией, нейрофиброматозом и др.).
Распространенность
Самое обширное на сегодняшний день исследование — опрос 1981 года, в котором приняли участие почти 20 000 французских мужчин в возрасте от 17 до 26 лет.[7] послужило опровержением многих широко распространенных представлений о расстройстве. Во французском исследовании было обнаружено, что у 100 субъектов есть невусы Беккера, что составляет 0,52%. Невусы появились у половины испытуемых в возрасте до 10 лет, а у остальных — в возрасте от 10 до 20 лет. В одной четверти случаев солнечное воздействие, по-видимому, сыграло свою роль, и эта цифра явно ниже, чем ожидалось исследователями. Также удивительным для исследователей была низкая частота (32%) невусов Беккера над сосками, поскольку обычно считалось, что верхняя часть груди и область плеч были преобладающим местом возникновения. Пигментация была светло-коричневой в 75% случаев (примечание: пациенты были европеоидной расы), а средний размер невуса составлял 125 см² (19 дюймов²).
Меланоцитарные невусы
В статье представлены варианты, клинические проявления, особенности течения, диагностические критерии различных типов меланоцитарных невусов.
Повышенное внимание врачей всех специальностей к меланоцитарным невусам (МН) объясняется поздней диагностикой и плохим прогнозом развивающейся на их фоне меланомы — одной из наиболее злокачественных опухолей человека. Составляя в структуре злокачественных новообразований кожи (ЗНК) менее 10%, меланома ответственна за 80% случаев смерти, приходящихся на всю группу ЗНК /1/. С другой стороны, своевременно начатое лечение меланомы (на стадии «горизонтального» роста) позволяет добиться 10-летнего безрецидивного периода жизни пациентов в 90% случаев /7/.
Известно, что меланома примерно в 50% случаев возникает на фоне МН, что может быть обусловлено общим генетическим дефектом — утратой гетерозиготности в локусе 9р21 хромосомы /16/ с мутацией в онкогене nRAS /20/ как в ткани меланомы, так и МН, на фоне которого она развилась.
Важнейшим фактором развития меланомы на фоне МН является воздействие на кожу человека избыточной дозы УФИ, приводящей не только к повреждению кератиноцитов и меланоцитов, но и к иммуносупрессии, обусловленной прежде всего подавлением NК-клеток. Кроме того, факторами риска развития меланомы являются: фенотип кожи I-II (склонность к солнечным ожогам кожи, рыжие волосы, голубые глаза, светлая кожа), 3 и более эпизодов солнечных ожогов кожи в течение жизни, наличие веснушек и лентиго или 3 и более атипичных МН, семейные случаи меланомы у близких родственников /1/.
МН отмечаются у ¾ представителей европеоидной расы /18/ и являются доброкачественными опухолями меланогенной системы. Лишь некоторые из них трансформируются в меланому (меланомоопасные МН) или являются маркером повышенного риска ее развития. /4,11,12,19/. Выявление их с целью профилактики развития меланомы имеет исключительно важное значение для врачей всех специальностей.
Подавляющее большинство МН являются приобретенными. Их делят на обычные и особые типы.
Среди обычных МН выделяют пограничные, сложные (эпидермо-дермальные) и внутридермальные формы/15)/. Они возникают после рождения ребенка и имеют характерную динамику: вначале за счет пролиферации невусных клеток вдоль границы эпидермиса и дермы происходит формирование пограничного МН; со временем невусные клетки продвигаются в дерму, формируя смешанный МН; пограничный компонент с возрастом может исчезать, оставляя только дермальный (внутридермальный МН) компонент/3, 5, 6, 9/. Эволюцию МН связывают с фазами инволюции меланоцита: меланоцит — невусная клетка — фиброзная ткань /10/.
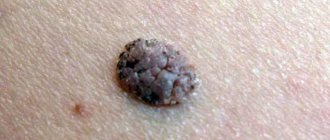
Клинически пограничный МН проявляется равномерно пигментированным (от светло-коричневого до темно-коричневого) пятном диаметром 1-5 мм округлой или овальной формы с гладкой поверхностью и четкими границами, располагающимися на любом участке кожи и существующими примерно до 35-летнего возраста. Смешанный МН представляет собой пигментированную папулу, иногда с папилломатозом, редко достигающую 1см в диаметре. Внутридермальный МН характеризуется куполообразной или папилломатозной папулой, которая по форме может напоминать ежевичную ягоду (рис.1.), иметь ножку или форму моллюсковидного элемента на широком основании (рис.2); его поверхность покрыта волосами, диаметр редко превышает 1см, а окраска варьирует от светло-коричневой до черной. Редко встречается депигментированный МН белесоватой или розово-красной окраски.
Рис. 1. Внутридермальный меланоцитарный невус в виде ежевики.
Рис. 2. Внутридермальный меланоцитарный невус моллюсковидный.
Отмечена зависимость клинической картины обычных МН от локализации и расположения в них невусных клеток. Так, на ладонях и подошвах сложный и интрадермальный МН (из-за большой толщины рогового слоя) не возвышаются над уровнем кожи; приподнятые над уровнем кожи МН имеют выраженный интрадермальный невусный компонент, а плоские — пограничный компонент; чем больше МН приподнят над уровнем кожи, тем он менее пигментирован.
Обычные МН растут пропорционально росту тела человека, после рождения их количество нарастает, достигая максимума в пубертатный период, а после 50 лет постепенно уменьшается, причем к 7-9 десятилетиям жизни они, как правило, исчезают. Регресс обычных МН обусловлен дегенерацией образующих его клеток с постепенным их замещением фиброзной и жировой тканью /10,24/. Внезапный регресс таких МН происходит очень редко /29/.
Представления о том, что к меланомоопасным МН следует относить пограничные и смешанные формы (как сохранившие в своей структуре пограничный компонент, в том числе локализованные в области ладоней и подошв, наружных половых органов, ногтевого ложа) в настоящее время пересмотрены. Так, МН ладоней и подошв, составляющий 4-9% от всех МН, в настоящее время не относят к меланомоопасным в связи с тем, что в меланому трансформируются только диспластические невусы такой локализации /17/. МН ногтевого ложа, так называемая продольная (линейная) меланонихия в виде пигментированных линий, идущих вдоль ногтевой пластинки, может быть не только пограничным, смешанным МН или акрально-лентигинозной меланомой, но и, причем нередко, так называемым «меланотическим пятном» (образованным повышенным содержанием меланина в клетках базального слоя эпидермиса без увеличения количества меланоцитов)/28/. Хотя подногтевая меланома встречается не только у взрослых, но и у детей, продольная меланонихия у детей почти всегда является доброкачественным процессом /21/.
Обычные МН наружных половых органов чаще наблюдаются у женщин молодого возраста в области вульвы и промежности, реже- в области мужских половых органов, но атипичные гистологические признаки в них обнаруживаются крайне редко (в 0,02% случае) /27/. С другой стороны, получены убедительные данные о том, что меланома может развиться как в ткани внутридермального МН, так и непосредственно под ним/30/.
Ввиду возможности развития меланомы на фоне внутридермального МН, а также из-за сложности клинического отличия пограничного и смешанного МН от диспластического невуса, во избежание озлокачествления при обычных МН не следует подвергать их постоянному трению одеждой, контакту с раздражающими веществами, недопустима механическая эпиляция волос с их поверхности /25/.
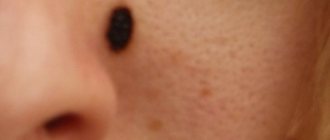
К меланомоопасным МН относят врожденные и диспластические невусы. Врожденные МН — доброкачественные пигментные опухоли, состоящие из невусных клеток-производных меланобластов,. возникающие в результате нарушения дифференцировки меланобластов в период между 10-неделей и 6-мес внутриутробной жизни. Встречаются у 1% детей европеоидной расы, обнаруживаются при рождении или в течение первого года жизни ребенка и бывают разных размеров: от мельчайших до гигантских. В любом из них может развиться меланома. Клинически они светло или темно коричневого цвета, несколько приподняты над уровнем кожи и иногда покрыты волосами (рост волос начинается не сразу), имеют округлую или овальную форму. Границы их четкие или размытые, форма правильная или неправильная, поверхность с сохраненным кожным рисунком или бугристая, морщинистая, складчатая, дольчатая, покрытая сосочками, напоминающими мозговые извилины (утрата кожного рисунка происходит при вовлечении в патологический процесс сетчатого слоя дермы (голубой врожденный МН), цвет — светло- или темно-коричневый. Они локализуются на любом участке кожи и в 5% случаев бывают множественными (в таком случае один из них бывает крупным). Более крупные невусы при пальпации имеют мягкую консистенцию.
Врожденные МН могут быть мелкими ( до1,5см), крупными ( до 20 см) и гигантскими. Врожденные МН практически неотличимы от приобретенных обычных МН, единственное различие — диаметр более 1,5 см (у приобретенных МН такого диаметра не бывает), поэтому в настоящее время предложено МН диаметром более 1,5см расценивать как врожденный МН или диспластический невус /2/. Крупные и гигантские врожденные МН, в отличие от мелких врожденных МН, в 95% случаев одиночных, обычно представлены крупным или очень крупным МН, занимающим часть анатомической области или всю ее (туловище, конечность, голову и шею), но в сочетании с множеством мелких МН (рис.3).
Рис. 3. Врожденный меланоцитарный невус.
При этом невусные клетки образуют в эпидермисе и дерме упорядоченные скопления в виде пластов, гнезд или тяжей. Наличие невусных клеток в нижней трети сетчатого слоя дермы или в подкожной клетчатке указывает на врожденный характер МН /19/ Невусные клетки обнаруживаются, в отличие от приобретенных МН, также в придатках кожи, пучках нервных волокон, мышцах, поднимающих волос, в стенках кровеносных и лимфатических сосудов. В крупных и гигантских врожденных МН невусные клетки иногда проникают в мышцы, кости, твердую мозговую оболочку.
В отличие от приобретенных МН, врожденные МН не исчезают спонтанно. Риск развития меланомы на фоне мелких врожденных невусов составляет 1-5%, гигантских — 6,3%, (причем в 50% случаев меланомы развиваются в возрасте 3-5лет). Прогноз при меланоме, растущей из крупного врожденного МН всегда неблагоприятный, поскольку ее выявляют обычно на поздних стадиях развития.
Диспластический невус (ДН) (син.: невус Кларка, атипичный невус) — приобретенное пигментное новообразование, характеризующееся гистологически беспорядочной пролиферацией атипичных меланоцитов. Встречается у 5% населения /8/ (в том числе у 30-50% больных со спородической и у всех больных с семейной меланомой) и возникает на клинически непораженной коже или на фоне сложного или (изредка) пограничного МН. ДН появляются позже, чем приобретенные МН — незадолго до начала полового созревания или на протяжении жизни вплоть до старости. Развитию их способствует инсоляция. Для них не характерна спонтанная инволюция. ДН могут быть спорадическими (30-50% случаев) или наследственными, передаваясь по аутосомно-доминантному типу (синдром ДН или синдром семейного атипичного МН). Синдром ДН и семейная меланома обусловлены мутациями различных генов, чаще всего — локализованных в сегментах хромосомы 1р36 и 9р21 /19/. Клоны мутантных меланоцитов могут активизироваться под действием фотонов солнечного света.
ДН занимает промежуточное положение между приобретенным МН и поверхностно распространяющейся меланомой /2/ и клинически проявляется: пятном с отдельными приподнятыми над уровнем кожи участками (папула на фоне пятна), крупными (более 15 мм в диаметре) размерами, неравномерной (пестрой, напоминает яичницу — глазунью или мишень) окраской, асимметрией, неправильными границами (края отчасти нечеткие, неровные) (рис.4).
Рис. 4. Диспластический невус
Располагается преимущественно на туловище и конечностях. Трансформация ДН в поверхностно распространяющуюся меланому происходит в 18-35% случаев /2,9/. Риск развития меланомы при ДН у лиц с иммуносупрессией (реципиенты органных трансплантатов и т.д.) существенно повышается, а при синдроме ДН трансформация в меланому происходит в 100% случаев. Подсчитано, что при наличии одного ДН вероятность развития меланомы повышается в 2 раза, по сравнению со случаями, когда он отсутствует, а при наличии 10 и более — в 12 раз/2/. Особенно высок риск злокачественной трансформации, если у родственника отмечены более 100 элементов ДН или меланома.
Гистологически ДН характеризуется: гиперплазией и пролиферацией меланоцитов, которые в виде веретенообразных клеток располагаются в один ряд вдоль базального слоя эпидермиса (лентигинозная меланоцитарная дисплазия) или в виде эпителиоидных клеток образуют рассеянные гнезда неправильной формы (эпителиоидноклеточная меланоцитарная дисплазия); атипичными меланоцитами (крупный размер клеток, полиморфизм клеток и их ядер, гиперхромазия ядер); характерны также гнезда меланоцитов: рассеянные, неправильной формы, образуют «перемычки» между межсосочковыми выростами эпидермиса; меланоциты веретенообразной формы ориентированы параллельно поверхности кожи; наблюдается разрастание коллагеновых волокон в сосочках дермы и фиброз (непостоянный признак)/19/.
В связи с проблемой формирования меланомы при меланомоопасных МН важно учитывать, что ее цитологическая диагностика недостаточно достоверна, поэтому с целью диагностики и дифференциальной диагностики проводится диагностическая биопсия новообразования.
Эксцизионная биопсия с целью проведения гистологического исследования — надежного метода выявления меланомы, безопасна и рекомендуется для МН менее чем 1,5см в диаметре и проводится отступя на 2мм от его края /4.12/.
Инцизионная (частичная) биопсия проводится онкологом при очень крупных (врожденных) МН /4/. В частности, при внезапном появлении продольной меланонихии для исключения акрально-лентигинозной меланомы или болезни Боуэна матрицы ногтя (также вызывающей продольную меланонихию) проводят биопсию 3-4мм пробойником (через ногтевую пластинку и матрицу до фаланговой кости) /26/.
Поверхностная биопсия («срезание», кюретаж и др.) недопустима, т.к. не дает возможность определения глубины опухолевой инвазии /19/.
Дифференциальная диагностика МН с различными дерматозами и новообразованиями кожи представлена в табл.1.
Таблица 1.
К дифференциальной диагностике меланоцитарного невуса
| Форма МН | Дерматоз / опухоль кожи |
| Пограничный | Веснушки, лентиго простое, лентиго солнечное ( старческое), пятна типа « кофе с молоком», врожденный МН, пятнистый невус, пигментная ксеродерма, дисплстический невус, меланоз Дюбрея. |
| Смешанный | Себорейный кератоз, саркома Капоши |
| Внутридермальный | Дерматофиброма, вульгарная бородавка, трихоэпителиома, ювенильнавя ксантома, сирингома, контагиозный моллюск, добавочный сосок, пиогенная гранулема, нейрофиброма, акрохордон, базалиома кистозная |
| Врожденный | Диспластический невус, голубой невус, невус Беккера, бородавчатый эпидермальный невус, пятна цвета «кофе с молоком» |
| Диспластический невус | Врожденный МН, меланоз Дюбрея, невус Шпитца, базалиома пигментированная |
Наиболее подробно следует остановиться на дифференциальной диагностике МН с меланозом предраковым ограниченным Дюбрея и некоторыми формами меланомы.
Меланоз предраковый ограниченный Дюбрейля (син.: меланотическая веснушка Хатчинсона), в отличие от внутридермального МН, имеет более крупный (свыше 20мм) диаметр, неправильные очертания, неравномерную пигментацию; он возникает на открытых участках кожи (чаще на щеках у лиц пожилого возраста) и характеризуется медленным прогрессированием в меланому; при гистологическом исследовании выявляется структура меланомы in situ.
Акрально-лентигинозная меланома, в отличие от внутридермальногго МН, характеризуется бляшкой коричневого или черного цвета с нечеткими контурами, неравномерной окраски/2/.
Десмопластическая (амеланотическая) меланома, в отличие от внутридермального МН, выглядит как непигментированное пятно или папула, напоминающая шрам или рубец, а в фазе «вертикального роста» характеризуется плотным узлом, чаще развивается в области головы и шеи у лиц 6-7-го десятилетия жизни, может возникнуть в ассоциации с акрально-лентигинозной меланомой или de novo /14/; микроскопически состоит из веретенообразных клеток, расположенных между тонкими прослойками коллагена, которые часто сформированы в пучки.
Дифференциальную диагностику внутридермального МН с поверхностно распространяющейся и узловой формами меланомы проводят по правилу «ФИГАРО»:
Ф — форма. Для меланомы характерна выпуклая форма (что лучше всего видно при боковом освещении). Меланома in situ и акрально-лентигинозная меланома бывают плоскими.
И — изменение размеров. Ускорение роста- один из самых важных признаков меланомы.
Г- границы неправильные. Опухоль имеет «изрезанные» края.
А- асимметрия-одна половина опухоли не похожа на другую.
Р- размеры крупные (обычно более 6см)
О- окраска неравномерная — беспорядочно разбросанные коричневые, черные серые, розовые и белые участки/9/.
Наиболее подозрительными на меланому следует считать темно-коричневые и черные МН у людей со светлым цветом кожи. С подозрением нужно относиться и к МН с синюшными, красноватыми и белыми участками на поверхности. Однако, изменение окраски МН может быть обусловлено факторами, не связанными с его злокачественной трансформацией: беременностью, пубертатным периодом, приемом глюкокортикоидных гормонов, воздействием внешних факторов, включая солнечное облучение. В таких случаях все МН или МН той локализации, на которые воздействовали внешние факторы, меняются одновременно. Лишь изменения отдельного МН требуют онкологической настороженности.
При сборе анамнеза врач-дерматолог должен исключить и другие причины внезапного изменения МН, не связанные с его трансформацией в меланому. Так, внезапное изменение цвета, поверхности или размера при наличии боли, зуда, изъязвления и кровотечения, могут быть обусловлены формированием в МН кистозного расширения волосяного фолликула, эпидермальной кисты, развитием в нем фолликулита, а также травмой, кровоизлиянием, сдавливанием или тромбозом сосудов кожи. При подобных изменениях требуется динамическое наблюдение с серийным фотографированием элементов до тех пор, пока не пройдут последствия травмы или воспаления (обычно 7-10 дней), а в некоторых случаях требуется гистологическое исследование.
Из инструментальных методов исключения меланомы в настоящее время применяют эпилюминисцентную микроскопию — неинвазивный метод исследования образований кожи в специальной иммерсионной среде с помощью дерматоскопа, а также метод компьютерной диагностики, при котором зафиксированные с помощью цифровой видеокамеры изображения сохраняются в памяти компьютера и по определенным признакам сравнивается с имеющейся базой данных /1/.
Точность гистологической диагностики меланогенных опухолей кожи повышается при использовании метода «диагностической плоидометрии» /10/.
Лечебная тактика
Хотя в подавляющем большинстве случаев приобретенные МН не требуют лечения, при ряде условий оно все же предпринимается.
Показанием к иссечению обычных МН могут быть:
— желание пациента удалить его по косметическим соображениям, однако следует учитывать, что в гистологических препаратах «обезображивающих МН» часто выявляются атипичные клетки/25/;
— расположение в трудных для самоконтроля местах (волосистая часть головы, промежность и т.д.), это в первую очередь касается гиперпигментированных МН и при наличии в личном или семейном анамнезе ДН;
— наличие признаков атипии в МН: неравномерное распространение пигмента, зазубренность и нечеткость его границ, сравнительно крупный размеры ( более 5мм);
— атипичная эволюция МН, включая внезапное изменение размера и формы /13/;
— МН с наличием высокого риска озлокачествления (злокачественное лентиго, гигантский врожденный МН); ДН, в том числе в составе пятнистого МН; профилактическое удаление предотвращает возможность возникновения меланомы и при значительном количестве МН /25/;
-хотя особенности анатомического расположения не рассматриваются в качестве показания к удалению МН, тем не менее, интенсивно пигментированные МН акральной локализации в области конечностей, а также на слизистой оболочке следует удалять, также как и МН подногтевой области и конъюнктивы, поскольку возможность ДН такой локализации должна вызывать настороженность в отношении его трансформации в меланому /22/.
При частом повторном раздражении элемента его лучше удалить, чем пропустить меланому или другую злокачественную опухоль /11/; в то же время МН, находящиеся под ремнем, лифчиком, воротником можно не удалять в обязательном порядке, если они выглядят доброкачественно /25/;
Исходя из этого, МН может быть удален хирургически при: быстром изменении элемента, атипичной клинической картине, подозрительной на меланому, по косметическим показаниям, повторной травме элемента /13/.
Показанием к немедленному иссечению МН является наличие хотя бы одного из 7 признаков внезапного (в течение одного или нескольких месяцев) его изменения:
- увеличение площади и высоты элемента;
- усиление интенсивности пигментации, особенно если она неравномерная;
- признаки местной регрессии;
- возникновение пигментного венчика вокруг МН, появление элементов-сателлитов;
- воспалительная реакция в МН;
- зуд;
- эрозии и кровоточивость.
Удаление МН должно быть полным и проводиться хирургически с обязательным гистологическим исследованием. После частичного удаления МН репигментируется и рецидивирует, формируя псевдомеланому /23/. Другие методы удаления (электрокоагуляция, криодеструкция, дермабразия, лазер) при пигментированных образованиях кожи и слизистых оболочек не должны проводиться, т.к. не обеспечивают документальной верификации диагноза /12 /.
Приступая к лечению МН, следует учитывать, что при нерадикальном его удалении косметический исход зачастую непредсказуем, т.к. лечение может привести к развитию рецидива с менее благоприятными чем до лечения последствиями /25/.
Все мелкие врожденные МН, выглядящие необычно (неравномерная окраска, неправильные очертания и т.д.), подлежат хирургическому удалению до достижения больным возраста 12 лет. Гигантский врожденный МН удаляют как можно раньше. Для закрытия дефекта используют полнослойные кожный лоскуты. При больших размерах прибегают к экспандерной пластике или пластике местными тканями.
Лечение ДН должно проводиться онкологом.
Профилактика меланомы заключается в раннем и активном выявлении предмеланомных поражений (в первую очередь ДН и злокачественного лентиго), необходимости выделения пациентов с их наличием в «группу риска» с постоянным динамическим наблюдением за макроскопическими изменениями этих пятен.
Больные ДН должны быть проинформированы о признаках трансформации этих МН в меланому и самостоятельно регулярно контролировать характер отдельных элементов. Им рекомендуется избегать пребывания на солнце, использовать при выходе на улицу солнцезащитные кремы (Aнтгелиос XL60+).
В.А.Молочков
Московский областной научно-исследовательский клинический институт им М.Ф.Владимирского)
Молочков Владимир Алексеевич — доктор мед.наук, профессор, руководитель клиники дерматовенерологии и дерматоонкологии
Литература:
1. Демидов Л.В., Харкевич Г.Ю. Маркина И.Т. и др. Меланома и другие злокачественные новообразования кожи/Энциклопедия клинической онкологи. Руководство для практических врачей /М.И.Давыдов и др.-М.:РЛС-2005.-С.341-364;
2. Борисова Г.Н., Кудрявцева Г.Т. //Вестн. дерматол.-2006.-№3.-С.43-45;
3. Дерматоонкология /Под ред. Г.А.Галил-оглы и др.-Медицина для всех-2005;
4. Макин И.Л.. Пшенистов К.П. Избранные вопросы пластической хирургии-1999.-№1-Ярославль-ДИА-пресс;
5. Молочков В.А. //Эстетическая медицина-2005.-№3-С.266-270;
6. Молочков В.А. //Российский журнал кожных и венерических болезней-1998.-№2.-С.68-76;
7. Организационная технология взаимодействия кожно-венерологической и онкологической служб по оказанию специализированной помощи больным с предопухолевой и злокачественной патологией кожи -Методические указания №2003/60-М,2003;
8. Пальцев М.А., Потекаев Н.Н., Казанцева И.А. и др. Клинико-морфологическая диагностика заболеваний кожи (атлас)-М.:Медицина-2004;
9. Фицпатрик Т., Эллинг Д.Л. Секреты дерматологии /Пер. с англ.-М.С-Пб- БИНОМ-Невский диалект-1999;
10. Червонная Л.В. Диагностика опухолей кожи меланоцитарного генеза //Автореф. дис. .. докт. мед.наук-2003;.
11. Чиссов В.И., Романова О.А., Моисеев Г.Ф. Ранняя диагностика меланомы. — М.: Юлана Трейд, 1998;
12. Anderson R.G. //Select. Read. Plast. Surg.-1992.-Vol.7.-P.1-35;
13. Barnhill R.L., Lewellin K. Benigh Melanocytic Neoplasm /In: Dermatology /Ed. J.Bolognia et al.-Mosby-Edinburg-2003.-P.1757-1787;
14. Barnbill R.L., Mihm M.C. Histopathology and precursor lesions /In: Cutaneous melanoma, 3ed/Ed. C.M. Balch et al.-St.Louise, Quality Medical.-1998.-P.103-133;
15. Bhawan J.//Cutan Pathol.-1979.-Vol.6.-P.153;
16. Bogdan I., Smolle J., Kerl H. et al.//Melanoma Res.-2003.-Vol.13.-P.213-217:
17. Сlemente C., Zurrida S., Bartoli D. et al. //Histopathology-1998.-Vol.27.-P.549-555;
18. Crulich A.E. et al.//Int.J.Cancer-1996.-Vol.67.-P.485;
19. Elder D.E., Elenitsas R., Murphy G.F., Xu X. Benign pigmented lesions and malignant melanoma /Lever’s Histopathology of the Skin .Ed.: D.E.Elder-9th ed- Lippincott Williams &Wilkins-Philadelphia-2005.-P.715-803;
20. Eskandrapour M., Hashemi J., Kanter L. et al. Frequency of UV-inducible NRAS mutations in melanomas of patients with germline CDKN2A mutations //J.Natl.Cancer Inst.-2003.-Vol.95.-P.790-798;
21. Goettman -Bonvallot S., Andre J., Belaich S. // J.Am.Acad. Dermatol.-1999.-Vol.41.-P.17-22;
22. Kopf A.W., Waldo E.//Aust.J.Dermaatol.-1980.-Vol.21.-P.59;
23. Kornberg R., Ackerman A.B.//Arch.Dernatol.-1975.-Vol.111.-P.1588;
24. Maize J.C., Foster G. //Clin. Exp. Dermatol. — 1979. — Vol.4. — P.49;
25. Rhodes A.R. Benign neoplasias and hyperplasias of melanocytes //Fitzpatrick’s dermatology in general medicine — 5th ed.//Ed. I.M.Freedberg et al. — Mc Graw-Hill-New York. — 1999. — P.1018-1059;
26. Rich P. //J.Dermatol.Surg.Oncol.-1992.-Vol.18.-P.673-682;
27. Rock B., Hood A.F., Rock J.A. // J.Am.Acad. Dermatol.-1990.-Vol.22.-P.104-106;
28. Scher R.K., Silvers D.N. // J.Am.Acad. Dermatol.-1991.-Vol.24. -P.1035-1036;
29. Shelly W.B. //Arch. Dermatol.-1960.-Vol.81.-P.208;
30. Tajima Y., Nakaijama T., Sagano I. et al //Am.J.Dermatopathol-1994.-Vol.16.-P.301-306.
Злокачественность
В отчете 1991 г. задокументированы случаи девяти пациентов с невусом Беккера и злокачественная меланома.[8] Из девяти меланом пять находились в той же области тела, что и невус Беккера, и только одна возникла внутри самого невуса. Поскольку это, по-видимому, первое задокументированное совместное возникновение этих двух заболеваний, пока нет доказательств более высокого злокачественная опухоль частота невусов Беккера по сравнению с нормальной кожей. Тем не менее, как и при любом аномальном росте кожи, невус следует регулярно контролировать, а любые внезапные изменения внешнего вида сообщать врачу.
Принципы лечения
Глубокие пигментации плохо поддаются наружным методам лечения, поскольку пигмент залегает достаточно глубоко в коже — и воздействовать на него снаружи крайне затруднительно. Определенный эффект при некоторых состояниях (например, при мелазме) могут дать отбеливающие средства — гидрохинон, транексамовая или азелаиновая кислоты. Есть данные о пользе химических пилингов, но здесь следует быть крайне осторожным, чтобы не вызвать еще большее усиление пигментации в области воздействия.
Глубокие пигментации успешно лечатся аппаратными методами — интенсивным импульсным светом (IPL) и лазерами. Принцип действия IPL-терапии основан на селективном фототермолизе — поглощении меланином энергии светового излучения с последующим разрушением нежелательного пигмента. Для более точного воздействия и профилактики нагрева окружающей кожи в IPL-модуле аппарата М22 от Lumenis используется комплект светофильтров. Каждый из этих фильтров отсекает диапазон длин волн, наиболее подходящий для определенной глубины залегания пигмента и фототипа.
Если пигмент залегает очень глубоко, интенсивный импульсный свет может оказаться недостаточно эффективным — в этом случае рекомендован неаблятивный фракционный фототермолиз на аппаратах Fraxel и M22 ResurFX. В комплектацию Fraxel входит эрбиевый лазер 1550 нм для работы на уровне дермы в глубине до 1400 мкм (1,4 мм), а также тулиевый лазер 1927 нм для воздействия на уровне эпидермиса до 210 мкм (0,21 мм). ResurFX использует одну длину волны — 1565 нм, но этот модуль может совмещаться в аппарате M22 с модулем IPL и Nd:YAG Q-Switched лазером, благодаря чему можно успешно лечить любые формы пигментаций.
Неаблятивный фракционный фототермолиз основан на создании в коже микротермальных лечебных зон — крошечных очагов термического повреждения, между которыми находятся интактные (нетронутые) области. Это позволяет не только эффективно разрушать нежелательный пигмент, но и ускоряет последующее восстановление кожи, т.к. клетки из интактных областей мигрируют в микрозоны повреждений. Неаблятивный фракционный фототермолиз является методом выбора у пациентов с IV–VI фототипами кожи, которым можно проводить IPL-терапию с ограничениями.
Вопросы от наших пользователей:
- глубокие пигментации кожи на руках
- глубокие пигментации кожи на руках лечение
- глубокие пигментации кожи удаление лазером
- возрастные глубокие пигментации кожи
Уход
Поскольку невус Беккера считается доброкачественным поражением, лечение обычно не требуется, за исключением косметических целей. Бритье или стрижка может быть эффективным средством удаления нежелательных волос, в то время как электрология или же лазерное удаление волос может предложить более долгосрочное решение. Различные типы лазерного лечения также могут быть эффективными для устранения или уменьшения гиперпигментации, хотя результаты лазерного лечения как для волос, так и для уменьшения пигмента, по-видимому, сильно различаются.
Оглавление
- Этиология и патогенез
- Клинические проявления
- Принципы лечения
Глубокие пигментации — это врожденные или приобретенные гипермеланозы, при которых основной объем избыточного пигмента залегает в дермальном слое кожи.
В нашей компании Вы можете приобрести следующее оборудование для удаления глубоких пигментаций:
- M22 (Lumenis)
- Fraxel (Solta Medical)
Рекомендации
- Рапини, Рональд П .; Болонья, Жан Л .; Йориццо, Джозеф Л. (2007). Дерматология: 2-томный набор
. Сент-Луис: Мосби. п. 1715. ISBN 1-4160-2999-0 . - Джеймс, Уильям Д .; Бергер, Тимоти Дж .; и другие. (2006). Кожные болезни Эндрюса: клиническая дерматология
. Saunders Elsevier. ISBN 0-7216-2921-0 . - «Невус Беккера | Информационный центр по генетическим и редким заболеваниям (GARD) — программа NCATS». rarediseases.info.nih.gov
. Получено 2017-12-24. - Нган, Ванесса. https://www.dermnetnz.org/lesions/beckers-naevus.html
- синд / 774
в Кто это назвал? - Книга SE, Glass AT, Laude TA (1997). «Врожденный невус Беккера с семейной ассоциацией». Педиатр Дерматол
.
14
(5): 373–5. PMID 9336809. - Tymen R, Forestier JF, Boutet B, Colomb D (1981). «[Невус Беккера. Сто случаев (авторский перевод)]». Энн Дерматол Венереол
(На французском).
108
(1): 41–6. PMID 7235503. - Фер Б., Паниццон Р.Г., Шнайдер Ю.В. (1991). «Невус Беккера и злокачественная меланома». Dermatologica
.
182
(2): 77–80. Дои:10.1159/000247749. PMID 2050238.
Причины возникновения
Насколько же распространен гигантский врожденный меланоцитарный невус? Он появляется примерно у 1 из 20 000 новорожденных во всем мире.
Какие генетические изменения отвечают за его возникновение? Это в большинстве случаев мутации гена NRAS, реже – мутации гена BRAF.
Вырабатываемые под воздействием этих генов протеины задействованы в процессе передачи сигнала снаружи клетки к клеточному ядру. Эти сигналы дают команду к росту и делению (пролиферации) клеток или к их созреванию и выполнению определенной функции (дифференциация). Для передачи сигнала протеины NRAS и BRAF должны быть активированы, в противном случае сигнал не пройдет.
Мутации генов NRAS и BRAF, отвечающие за образование гигантского врожденного меланоцитарного невуса, являются соматическими. Это означает, что они могут приобретаться в течение жизни и существуют только в определенных клетках. Данные мутации проявляются еще при эмбриональном развитии, в ходе роста и пролиферации клеток – будущих меланоцитов.
Соматические мутации NRAS и BRAF заставляют протеин в пораженных клетках все время находиться во включенном состоянии, а значит, постоянно передавать сигналы. Чрезмерная активность протеина приводит к бесконтрольному росту и делению меланоцитов и, как следствие, развитию гигантского врожденного меланоцитарного невуса. Этот процесс протекает еще в ходе внутриутробного развития.