У всех людей на теле есть родинки.
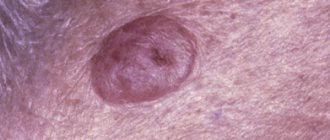
Среди них может встретиться родимое пятно, внешне напоминающее бородавку, которое называется бородавчатый невус.
Опасность такого новообразования в том, что оно способно к перерождению в злокачественную форму.
Узнать бородавчатый (веррукозный) невус можно по наличию бугристой поверхности.
Родинка внешне похожа на кочан капусты или имеет вид гирлянды.
Невус представляет опасность, так как часто такие новообразования перерождаются в раковую опухоль.
Родинка может появиться через некоторое время после рождения малыша, а иногда образуется намного позже.
- Вначале у ребенка на поверхности кожи появляется выпуклое образование. По мере его роста образование темнеет и становится коричневым или желтоватым.
- С ростом ребенка родинка тоже становится заметнее, но роста в ширину нет. Размеры невуса увеличиваются за счет разрастания эпителиальной ткани, которую он поражает.
- Со временем поверхность новообразования ороговевает, родинка становится выпуклой. В результате травмирования верхнего слоя новообразование становится крупнее.
В большинстве случаев родинки не являются опасными, но иногда становятся таковыми в результате перерождения в злокачественную форму.
Почему появляется бородавчатый невус
Ученые пришли к выводу, что образование родинок закладывается еще на эмбриональном этапе развития.
Факторами, провоцирующими их образование у человека, являются:
- дисбаланс женских половых гормонов у женщины во время беременности
- наличие инфекционных патологий в период вынашивания малыша
- влияние неблагоприятных экологических факторов среды на организм женщины в состоянии беременности
- наследственные факторы
В результате этих причин нарушается процесс развития меланобластов, из которых формируются меланоциты.
Меланоциты, концентрируясь в определенных участках кожного покрова, превращаются в невоциты.
Отличие их от меланоцитов в том, что у них нет отростков, которые способствуют распространению пигмента.
Навигация:
- Когда невус нужно удалять
- Способы удаления невусов
Невусы могут располагаться на одном уровне с поверхностью кожного покрова или возвышаться над ним. Иногда темные родинки и родимые пятна формируются из-за определенных нарушений в период внутриутробного развития, то есть являются врожденными. В других — образуются в течение жизни под влиянием разных факторов и называются приобретенными.
К таким факторам относят:
- наследственность, когда невусы появляются в большом количестве и в определенных местах (например, у отца и ребенка в одном и том же месте находятся одинаковые по форме, цвету и типу новообразования);
- сильное воздействие солнечных лучей, провоцирующих выработку меланина;
- изменение гормонального фона во время беременности, менопаузы или связанное с функционированием некоторых органов;
- дерматиты, кожные инфекции;
- штаммы вирусов папилломы человека (вызывают появление папиллом).
Невусы делятся на меланомонеопасные и меланомоопасные. К первым, то есть с низким риском перерождения в онкологию, причисляют невусСеттона (halo-невус), фиброэпитеальныйневус, «монгольское пятно», папилломоматозный эпидермальный невус и др. В категорию склонных к перерождению в рак кожи входят такие невусы: гигантский пигментный, голубой, пигментный пограничный, диспластический, меланоз Дюбрейля.
Также невусы разделяют по размерам (маленькие, средние, большие, гигантские) и по месту образования (внутридермальные, эпидермальные и пограничные).
Может ли невус переродиться в рак
Родимое пятно, формирующееся в верхнем слое кожного покрова, представляет опасность перерождения.
Озлокачествление бородавчатого невуса может наступить при повторяющихся повреждениях.
Необходимо обратить внимание на следующие изменения:
- изменение цвета родинки
- выпадение волос на родинке
- изменение размера в сторону увеличения новообразования
- появление асимметрии
- наличие выделений из невуса
- неровность краев
Если появляется хотя бы один из признаков, следует немедленно посетить доктора.
Виды бородавчатого невуса
Различают локализованную форму проявления невуса или системную (веррукозную).
Локализованная – в большинстве своем родинки встречаются именно в этой форме.
Признаки ее проявления:
- диаметр новообразования не превышает 1 см.
- элементы проявляются по отдельности либо располагаются настолько близко, что могут сливаться
- зона локализации четко ограничена
- ороговевшая поверхность невуса часто имеет трещинки
- родинки имеют темно-коричневую или темно-бордовую окрасу. В очень редких случаях невусы имеют светло-коричневый или светло-розовый цвет
- пораженная родинками зона часто лишена волосяного покрова
Системная форма заболевания – частота встречаемости патологии составляет примерно 20% случаев.
Отличительным признаком невуса является наличие «гирлянды» из новообразований.
Такие элементы расположены на близком расстоянии относительно друг друга и «тянутся» по поверхности кожи вдоль всего тела.
Эта форма невуса имеет ряд особенностей:
- распространение элементов происходит по ходу крупных сосудов, а также они могут быть в разных местах тела
- поверхностный слой родинок может отличаться оттенком. Элементы могут иметь разную интенсивность окраски
- длина одной гирлянды может доходить до 20 см.
- во время ощупывания родинок отмечается, что они имеют плотную структуру
- поверхность каждой родинки бугристая и извилистая. С возрастом человека данные симптомы становятся более выраженными
Каждая из разновидностей бородавчатых родинок способны часто травмироваться.
Причины возникновения невуса
Появляются пигментные невусы внутриутробно, другими словами, бывают часто врожденными. Где-то на 15-24 неделе беременности пигментные клетки мигрируют из нейроэктодермальной трубки в поверхностные слои кожи и образуют там скопления невоцитов, приводя к появлению родимого пятна. Считается, что такая миграция происходит под влиянием неблагоприятных факторов, действующих на беременную женщину. К ним относятся: инфекции (особенно вирусные), прием некоторых лекарственных препаратов, избыточная инсоляции, облучение, действие токсических веществ. Генетическая предрасположенность также не является исключением.
С возрастом могут возникать новые невусы, тем не менее существует мнение, что это лишь проявление давно существующих изменений кожи, возникших внутриутробно. Подтолкнуть организм к появлению новых родинок может беременность, менопауза, аллергические и аутоиммунные заболевания, действие вредных производственных факторов и многое другое.
Характерные проявления веррукозного невуса
Новообразования возвышаются над кожным покровом на 2 см, но иногда, могут быть более высокими.
Родинки выглядят, как скопление большого количества папилломовидных наростов, которые очень близко располагаются друг к другу и могут сливаться в единое целое.
Поверхность новообразований немного шероховатая и достаточно плотная.
Окраска веррукозного невуса варьируется от телесной до темно-коричневой.
Появиться наросты могут на любых участках кожной поверхности.
Могут наблюдаться как одиночные новообразования, так и в большом количестве, в том числе они могут быть слившимися и иметь индивидуальные форму, размер и цвет.
Для веррукозного невуса характерно наличие элементов с одной стороны тела (справа или слева).
При расположении на конечностях локализация новообразований отмечается в зоне крупных сосудов и нервных пучков.
Кератотический невус очень медленно растет, возможно, нарастание новых элементов.
Увеличение размеров родинок, чаще, отмечается в продольном направлении, чем в поперечном.
Наличие родинок не проявляется дискомфортом, они не вызывают болезненных ощущений, зуда, не являются помехой в выполнении каких-либо движений.
Их присутствие на теле обладает выраженным косметическим недостатком, особенно, если они располагаются на открытых участках тела или на лице.
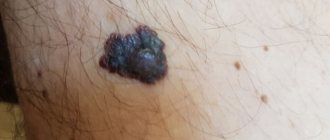
Меланома
Если у вас имеются на коже пигментные новообразования, наша клиника рада предложить современную ультразвуковую диагностику с целью предотвращения или своевременного выявления меланомы.
Меланома (от греч. melas-«чёрный») -злокачественная опухоль меланоцитарного генеза.
Меланома одна из наиболее агрессивных и непредсказуемых опухолей,часто рецидивирующая и метастазирующая как лимфогенным, так и гематогенным путём почти во все органы. Этиология меланомы кожи, как и большинства новообразований, мультифакторная. Однако,многочисленные исследования показывают, что наиболее главную роль играет ультрафиолетовое (UV) излучение с определенным диапазоном UVB (от 280 до 315 нм). UVA-лучи солнечного спектра усиливают повреждающее действие UVB-лучей. В отличие от других злокачественных опухолей кожи, возникновение которых связано с совокупной УФ лучевой дозой, развитие и прогрессия меланомы провоцируются воздействием неопределенных доз УФ-облучения на организм с индивидуальными особенностями генотипа и фенотипа.
Вторая распространенная причина развития опухоли — хроническое раздражение и травматическое повреждение невусов, в том числе самолечение и нерадикально выполненные косметические вмешательства.
Глазговская 7-точечная система признаков малигнизации образований на коже
- Изменение размеров, объема
- Изменение формы, очертаний
- Изменение цвета
- Воспаление
- Образование корочки или кровоточивость
- Изменение ощущений, чувствительности
- Диаметр более 7 мм
Методы аппаратной диагностики
DUB-TPM
Ультразвуковая диагностика кожи.
Ультразвуковое диагностическое сканирование – хорошо известная и отработанная методика, которая в настоящее время составляет более 1/3 объема всех диагностических процедур в медицинской практике. Современные приборы уже достаточно просты в применении и доступны для многих клиник.
Однако в дерматологии эти исследования ранее не применялись, что было связано с трудностью технического решения данной задачи. В обычных приборах датчики имеют частоту 3-10 МГц, при которой было невозможно получить изображение структур эпидермиса, дермы и гиподермы.
Немецкая компания TPM создала уникальные приборы с частотой датчиков 20-100 МГц. Такая методика называется цифровой ультразвуковой визуализацией высокого разрешения с возможностью изучения наиболее поверхностных слоев кожи.
По материалам исследований, проведенным при помощи аппарата DUB TPM (список прилагается отдельно), опубликовано множество статей и 2 монографии.
До настоящего времени основным методом изучения морфологии кожи было гистологическое и патоморфологическое исследование. Эта методика довольно трудоемкая и затратная, кроме того, исследуется биоптат, уже обработанный различными химическими реагентами.
Ультразвуковая диагностика кожи заполняет пробел, который существовал ранее между наружными методами исследований и гистологией, так как этот неинвазивный метод позволяет изучать кожу in vivo.
Значение ультразвукового сканирования для диагностики кожи трудно переоценить. Этот метод обладает целым рядом неоспоримых преимуществ – неинвазивность, безболезненность, безопасность и высокая точность измерений. Все исследования проводятся без повреждения тканей и могут повторяться на одном и том же участке кожи многократно.
Новый инструмент, позволяет увидеть срез кожи и подкожно-жировой клетчатки до мышечной фасции. Мы можем исследовать кожу в различные интервалы времени, документируя все особенности. Данные оцифровываются и помещаются в базу данных. Легко проводится сравнительный анализ снимков полученных в динамике, изображения сохраняются на любых цифровых носителях и данные передаются в общедоступных форматах через сеть Internet.
Ультразвуковое исследование кожи должно стать «золотым стандартом» в диагностике кожи, как в акушерстве, гинекологии и кардиологии.
Отличительные особенности системы DUB
- TPM впервые разработала и освоила серийный выпуск УЗ для кожи, а также установила стандарты ультразвукового исследования кожи во всем мире.
- Только аппараты DUB оснащаются датчиками с максимально высокой частотой до 100 МГц и разрешением до 8-10 мкм.
- Режимы сканирования A,B,C.
- Трехмерное сканирование.
- Кинопетля без ограничения длительности съемки.
- Оцифровка сигнала, следовательно, изображение более детальное и четкое.
- Цифровая обработка данных.
- Просмотр нескольких изображений полученных в разное время.
- Инновационные алгоритмы обработки изображений.
- Сохранение необработанных данных.
- Расширенный пакет программного обеспечения.
- Применение открытой системы с водой позволяет получать на 10-20% информации больше, чем использование системы с пленкой.
- В данный момент прибор не имеет аналогов во всем мире.
Возможности прибора:
- 1) Изучение состояния, структуры и размеров всех слоев кожи и кожных образований.
- 2) Углубленная диагностика морфологических и функциональных изменений при острых и хронических заболеваниях кожи, в том числе при рубцовых изменениях и липодистрофиях.
- 3) Оценка динамики состояния кожи в норме и патологии.
- 4) Облегчение диагностики малых высыпаний на коже.
- 5) Своевременная ранняя диагностика, так как с помощью ультразвукового сканирования можно не только выявить характерные признаки кожных проявлений на самых ранних стадиях, но и провести доклиническую диагностику, профилактику или своевременное лечение.
- 6) Диагностика состояний кожи в случае каких-либо трудно определяемых невооруженным глазом проявлений.
- 7) Визуализация, определение размеров, объема и глубины инвазии, а также оценка новообразований кожи и метастазов в кожу, выбор методов лечения, установка параметров и контроль эффективности.
 Предоперационное измерение глубины распространения и объема опухолей при проведении хирургических вмешательств, в том числе и электрохирургии, криохирургии, лазерной или лучевой терапии.
Предоперационное измерение глубины распространения и объема опухолей при проведении хирургических вмешательств, в том числе и электрохирургии, криохирургии, лазерной или лучевой терапии.- 9) Исследование возрастных изменений кожи.
- 10) Определение глубины, интенсивности и длительности лечебного воздействия, выбор метода.
- 11) Оценка эффективности и контроль терапевтических, физиотерапевтических и хирургических методов лечения, в том числе и косметологических процедур (например, таких как мезотерапия, пилинги, пластические операции, удаление татуировок, аппаратные процедуры и т.п.).
- 12) Предварительная диагностика и оценка результатов введения филлеров, препаратов гиалуроновой кислоты, коллагена, синтетических или полусинтетических гелей и т.д.
- 13) Ранняя диагностика остеопороза.
- 14) Исследование эластичности кожи.
- 15) Исследование слизистых оболочек.
Преимущества использования этого метода:
- 1) Неинвазивная методика визуализации внутренних структур кожи in vivo, которая позволяет получать важную информацию, недоступную при других методах исследования.
- 2) Метод незаменим для оценки динамики состояния кожи в дерматологии, косметологии и дермато-онкологии. Позволяет проводить наблюдение за состоянием кожных проявлений и использовать данные при первичной диагностике, профилактике и лечении большинства заболеваний кожи.
- 3) Возможность сохранения данных в памяти компьютера и на любых электронных носителях, распечатка фотографий для историй болезни, пересылка по internet для консультаций с коллегами.
- 4) Объективная оценка динамики состояния кожи пациента – важный юридический аспект в разрешении конфликтных ситуаций.
- 5) Наглядная визуализация состояния внутренних структур кожи и ее рельефа – сильный психологический фактор при разъяснении пациентам необходимости проведения лечебных мероприятий.
- 6) При помощи DUB легко доказывать эффективность лечения в доступной для клиента форме. Это мощный маркетинговый инструмент для привлечения новых клиентов.
- 7) Наличие этого метода повышает рейтинг учреждения и свидетельствует о высокой оснащенности и использовании передовых технологий.
 В дополнение к гистологической картине, повышает точность патоморфологического диагноза.
В дополнение к гистологической картине, повышает точность патоморфологического диагноза.- 9) Проведение научных и образовательных программ.
- 10) Проведение консилиумов и консультационно-диагностических мероприятий.
Новым аспектом использования данного метода для производителей является проведение оценки воздействия на кожу различной продукции, в том числе косметических, лекарственных препаратов, приборов.
VIVASCOPE® 1500 MULTILASER
Самый точный диагностический прибор в дерматологии, дерматоонкологии и косметологии.
Конфокальный лазерный сканирующий микроскоп для гистологического исследования кожи in vivo с помощью флуоресценции с использованием лазеров 3 длин волн (785 нм, 658 нм, 445 нм)
- Комбинирование технологии регистрации отраженного лазера и флуоресценции
- Оптическая неинвазивная биопсия
- Отображение в реальном времени
Система VivaScope 1500 Multilaser сочетает технологию регистрации отраженного лазера с флуоресцентной конфокальной лазерной сканирующей микроскопией. Аналогично стандартному устройству VivaScope 1500, участки кожи могут быть просмотрены in vivo в инфракрасном диапазоне. Используются следующие длины волн: 785 нм (ближняя инфракрасная область), 658нм (красный) или 445 нм (синий). Все три лазера интегрированы в одном устройстве.
Перед использованием VivaScope на участок ткани, который необходимо исследовать, наносится флуоресцентный краситель(нетоксичный для организма). Соответствующее лазерное излучение возбуждает флуорофор и появляющаяся флуоресценция позволяет получить контрастное изображение, помогающее отобразить гистологическую структуру благодаря распределению красителя.
С VivaScope 1500 Multilaser возможно отображение различных функциональных аспектов изменения тканей in vivo. Живая ткань может быть визуально исследована последовательно с использованием всех доступных длин волн лазерного излучения.
Дерматоскоп HEINE DELTA 20 T
Предназначен для проведения дерматоскопического исследования для ранней диагностики малегнизации меланом, для исследования немеланоцитарных образований, базально-клеточной карциномы и дерматофибромы.
Дерматоскопия — это неинвазивный метод визуальной диагностики кожи, который благодаря использованию высоких технологий позволяет перейти от субъективной оценки состояния кожного покрова к объективной и документировать изменения кожи.
Суть метода состоит в том, что с помощью специального прибора — дерматоскопа при 10-х кратном увеличении исследуются поверхностные слои кожи.Это позволяет более основательно изучить симметричность новообразования, его границы, структуру.
Главное понять, что есть обычные родинки, которые, после тестирования по правилу «ABCD» , могут оказаться настораживающими по всем симптомам — пунктам, так и меланома кожи, которая не подойдет ни к одному из предложенных критериев из данного правила. Таким образом, все симптомы должны учитываться в совокупности. Окончательный диагноз меланомы может быть установлен только после гистологического исследования, проведённого после тотального удаления невуса(опухоли). ЕСЛИ ВЫ ОБНАРУЖИЛИ У СЕБЯ ПРИЗНАКИ ЗАБОЛЕВАНИЯ, РЕКОМЕНДУЕМ ВАМ ОБРАТИТЬСЯ В НАШУ КЛИНКУ. НАШИ СПЕЦИАЛИСТЫ ПОМОГУТ ВАМ!
ОПУХОЛИ КОЖИ МЕЛАНОЦИТАРНОГО ГЕНЕЗА
Внутридермальный пигментный невус
Внутридермальный пигментный невус, или обыкновенное родимое пятно, встречается практически у всех людей(от единичных до нескольких десятков). Характерны: стойкая гиперпигментация, четкие границы, мягкая консистенция, отсутствие воспалительных явлений.
Фиброэпителиальный невус
Может существовать с рождения или появляться в разные периоды жизни. Локализуется чаще на лице или туловище. Эти невусы могут быть единичными или множественными. Имеет форму полушара, широкое основание, возвышается над уровнем кожи, изредка располагается на ножке. Консистенция мягкая , размеры-от неск. миллиметров до 1 см. Цвет- от тона окружающей кожи до темно-коричневого. Сохранен или даже усилен волосяной покров. Может воспаляться при травме.
Папилломатозный и веррукозный невусы
Клинически идентичные невусы, существуют с рождения или раннего детства и растут, как правило, медленно. Папилломатозные невусы чаще локализуются на волосистой части головы, веррукозные(бородавчатые) -на коже туловища и конечностей. Имеют бугристую поверхность, значительно выступают над поверхностью кожи. На их поверхности, как правило, есть волосы, на веррукозных невусах иногда видны трещины. Окраска- от цвета нормальной кожи до черного. Размеры различные, вплоть до 6—7 см.
«Монгольское» пятно
Располагается почти всегда в пояснично-крестцовой области. Как правило, является врожденным образованием, постепенно уменьшается в размерах, изменяет окраску и в большинстве случаев исчезает еще в детском возрасте.
Гало-невус (невус Сеттона)
От греческого слова «halos» — кольцо, круг. Образование, слегка возвышающееся над уровнем кожи, эластической консистенции, красновато-коричневого цвета, диаметром 2—5 мм, с характерной особенностью — наличием депигментированного венчика в окружности. Этот венчик больше пигментированного образования, располагающегося в центре.
Ювенильная меланома
Возникает преимущественно у детей. Вначале растет быстро, а затем годами остаётся в стационарном состоянии. Обычно асимптомное опухолевидное(выбухающее) образование плоской или полушаровидной формы, небольших размеров (около 1 см), с четкими границами, плотной консистенции, цвет -от светло-красного до темно-коричневого. Поверхность гладкая, лишена волос. Гистологически представляет собой эпителиоидный и/или веретеноклеточный невус. Злокачественное перерождение наблюдается редко.
Невус SPILUS (Шпилюс-невус, пятнистый)
Представляет собой пигментированное пятно (типа «кофе с молоком», «рассыпанный» невус) светло-коричневого цвета с мелкими темными вкраплениями. Чаще всего является врожденным или образуется в детском возрасте.
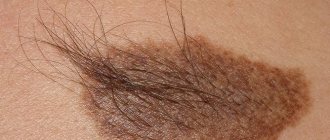
Невус Беккера (пигментный волосяной эпидермальный невус)
Появляется обычно в подростковом возрасте как единичное коричневое пятно (чаще на плече),постепенно увеличивается и впоследствии обрастает волосами.Мужчины болеют в 5 раз чаще.
Единичная бляшка с неровной, слегка бородавчатой поверхностью. Края зубчатые, цвет от желто-коричневого до коричневого, окрас неравномерный, достигает величины 20 см. Покрыта толстыми, темными волосами, границы пигментации и гипертрихоза не совпадают.
Пограничный пигментный невус (юнкциональный невус, интраэпи-дермальный)
Развивается на границе эпидермиса и дермы, для него характерна повышенная активность пигментных клеток (меланоцитов). Плоский тёмно-коричневый или чёрный узел диаметром до 1 см с гладкой сухой поверхностью. Чаще врожденный, но может появляться в первые годы жизни. Излюбленной локализации нет, может располагаться на коже лица, шеи, туловища. Пигментные невусы на коже ладони, подошв, половых органов почти всегда являются пограничными. Важный диагностический признак-полное отсутствие на нём волос. Невус медленно растёт соответственно весу тела. В период полового созревания пациенты могут отмечать ускорение роста. Если диаметр невуса превышает 1 см, это — диспластический невус. Механическая травма выступает преобладающим фактором, сопутствующим озлокачествлению ранее «спокойных» невусов.
Голубой (синий) невус
Представляет собой резко отграниченный от окружающей кожи узелок тёмно-синего или голубоватого цвета(оптический эффект, возникающий из-за глубокого расположения меланина в дерме), округлых очертаний, плотно-эластической консистенции. Поверхность гладкая, без волос, имеет вид туго натянутой кожи. Размер, как правило, не превышает 1 см. Чаще всего встречается на лице, конечностях, ягодицах. Возможна локализация в полости рта. Обычно образование бывает единичным, но описаны случаи и многочисленных синих невусов. Появляется преимущественно после полового созревания.
Невус Ота
Некоторые авторы называют его темно-синим глазнично-верхнечелюстным невусом. Типичная локализация этого образования -лицо (область иннервации I и II ветвей тройничного нерва). Состоит из одного большого или множества сливающихся друг с другом пятен серовато-синюшного цвета, располагающихся в области щеки, верхней челюсти, скуловой дуги. Обязательна при этом пигментация в различных отделах глаза: конъюнктиве, склере, радужной оболочке. Иногда в процесс вовлекается красная кайма губ и слизистые оболочки носа, мягкого нёба, глотки, гортани. Невус Ота бывает врожденным, но не наследуется; чаще всего возникает в раннем детстве или во время полового созревания, в отличие от монгольского пятна сохраняется до конца жизни.
Врожденный гигантский невус
Гигантский пигментный невус всегда врождённый, увеличивается в размерах по мере роста ребёнка, достигая большой величины (от ладони и больше) и занимает иногда большую часть туловища, шеи и других областей. Поверхность его неровная, бородавчатая, с трещинами. Часто отмечаются явления гипертрихоза. Цвет варьирует от сероватого до чёрного, он часто неоднороден на различных участках. Малигнизация гигантского пигментного невуса происходит у 2-13% больных, а по некоторым данным — и 40%.
Ограниченный предраковый меланоз Дюбрея
Одни исследователи относят меланоз Дюбрея к пигментным невусам, другие утверждают, что он не является невусом или невоидным образованием, а принадлежит к дерматозам. Так или иначе, меланоз Дюбрея относится к меланомоопасным образованиям. Поражаются преимущественно пожилые люди. Начинается, как правило, с малого пигментного пятна. Далее очаг, развиваясь, приобретает нерезкие границы и неровную поверхность. В развитом состоянии имеет величину от 2 до 6 см в диаметре.Цвет неравномерный -коричневый, серый, синюшный. Частая локализация — открытые участки кожи, особенно лицо (щёки, область носогубных складок, нос, лоб). По данным разных авторов, озлокачествление происходит в 30—75% случаев. Трансформированный в меланому меланоз Дюбрея отечественные авторы определяют термином «лентигомеланома».
Диспластический невус
Его считают предшественником поверхностно распространяющейся меланомы и рассматривают как фактор риска меланомы. Приобретенное пигментное образование, гистологически представленное беспорядочной пролиферацией полиморфных атипичных пигментных клеток (меланоцитов). Возникает на чистой коже или как компонент сложного невуса. Это пигментированные пятна неправильной формы и с нечеткими границами, слегка возвышаются над уровнем кожи, окраска их варьирует от рыжевато-коричневой до темно-бурой. Как правило, крупнее обыкновенных родимых пятен, хотя и могут возникнуть в любом месте, чаще встречаются на участках, обычно закрытых одеждой (на ягодицах, груди), или на волосистой части головы. Обычно множественные. Обыкновенные невусы обычно появляйся в период наступления зрелости, диспластические же продолжают возникать даже после 35 лет.
Стоимость лечения
| Консультация врача-дерматовенеролога первичная-повторная | 2500 |
| Консультация врача-дерматовенеролога первичная — повторная после 20.00. | 3500 |
| Консультация врача-дерматовенеролога доктора медицинских наук/профессора | 6000 |
| Консилиум первичный | 6000 |
| Консилиум повторный | 3000 |
| Комплексная 3D диагностика кожи | 5000 |
| 3D сканирование кожи | 3500 |
Смотрите полный прайс-лист
* Cтоимость указана в комплексной процедуре
*** Окончательная стоимость процедуры будет определена только после консультации со специалистами нашей клиники.
«ПрезидентМед» гарантирует своим пациентам лучшее соотношение цены и качества!
Врачи Клиники
Незговорова Оксана Ивановна
Врач – косметолог, врач — дерматовенеролог. Опыт работы в области врачебной косметологии и дерматологии с 2006.
Скородумова Ольга Евгеньевна
Врач – косметолог, врач — дерматовенеролог. Опыт работы в области врачебной косметологии и дерматологии с 2000.
Кирилюк Татьяна Игоревна
Окончила Медицинскую академию имени С.И. Георгиевского ФГАОУ ВО «КФУ им. В.И. Вернадского» (Лечебное дело). Красный диплом.
Гришанова Наталья Александровна
Врач — косметолог, врач — дерматовенеролог. Опыт работы в области врачебной косметологии и дерматологии с 2003 г.
Олейникова (Алексеева) Светлана Михайловна
Врач — косметолог, врач — дерматовенеролог. Опыт работы в области врачебной косметологии и дерматологии с 2004 г.
Отзывы пациентов
Наталья Иванова, 28.04.17 В клинике современное оборудование и медицинские препараты. Очень довольна работой докторов. Спасибо! С уважением, Наталия
Диагностика кератотического невуса
Выявить наличие бородавчатого невуса, может только специалист.
На основании внешних данных и беседы с пациентом, доктор может поставить предварительный диагноз.
Для более точной диагностики потребуются лабораторные исследования.
Во время осмотра невуса, доктор обращает внимание на наличие следующих особенностей:
- окраску родинок
- величину новообразований
- места локализации родимых пятен
- форму родинок
- отсутствие или наличие волос на поверхности новообразования
Для подтверждения диагноза проводятся лабораторные исследования:
- онкоцитология. С поверхности невуса берется соскоб. Недостатком методики может служить травмирующий фактор, который может спровоцировать развитие таких осложнений, как инфицирование или перерождение в меланому. Поэтому данное исследование назначается тем пациентам, у которых родинки подверглись травме;
- методика люменесцентной микроскопии. Ее суть в нанесении на новообразование особого состава, после которого проводится осмотр родимого пятна под микроскопом. Данный метод исследования относят к наиболее безопасным, так как во время процедуры невус не подвергается травмированию;
- проведение компьютерной томограммы, которая позволяет с помощью рентгена исследовать внутреннюю структуру родинок;
- анализы крови. Кровь исследуется на онкомаркеры — специфические белки, которые вырабатываются при склонности организма к онкологической патологии;
- гистология. Для исследования берется кусочек ткани. Полученный биоматериал подвергается гистологическому исследованию на предмет озлокачествления невуса. Данная методика является достаточно информативной, чтобы подтвердить развитие злокачественного процесса.
Тревожные сигналы
У обладателей небольшого врожденного невуса риск перерождения его в меланому равен примерно 5%. А преобразование гигантского невуса в меланому происходит в 40%.
Очень опасны и нежелательны механические повреждения — сдирания, расчесывания, а также радиационные — загорание под прямыми солнечными лучами и походы в солярий.
Надо насторожиться, если:
- пигментное пятно увеличилось в высоту или в ширину
- родинка потеряла четкие очертания
- родимое пятно поменяло свой цвет, став более или менее ярко выраженным
- на поверхности невуса появились узелочки, корочки, а также он начал кровоточить
- в паху, подмышками на шее увеличились лимфоузлы
В каких случаях пигментные невусы подвергаются удалению в целях профилактики?
- лучше удалять невусы в детские годы до полового созревания
- если родинка расположена там, где ее можно случайно сорвать или повредить
- размер невуса составляет больше 1,5 см
- цвет родинки коричневый или черный
Своевременно удаленная родинка с вышеперечисленными признаками не позволит образоваться злокачественной опухоли в этом месте.
Удаление пигментных невусов — одна из операций, проводимых в сети московских клиник «Диамед». Врачи с большим опытом смогут безболезненно избавить своих пациентов от кожных образований. Процедура проводится в клиниках «Диамед Щелковская» и «Диамед Марьина Роща»
Подбором медикаментов для лечения пигментного невуса занимается только врач и строго в индивидуальном порядке, основываясь на типе, возрасте и особенностях организма пациента.
Лечение бородавчатого невуса
В основе лечения кератотического невуса, лежит его удаление одним из наиболее подходящих способов.
Выбор метода зависит от локализации бородавчатого невуса, его формы, размеров.
Какой из методов деструкции будет наиболее эффективным, решает специалист.
Для избавления от проявлений дефекта кожи, могут применяться следующие методики:
- использование жидкого азота (криотерапия)
- применение электрического тока (электрокоагуляция)
- удаление радиоволнами (радиотерапия)
- деструкция лазерным лучом (лазеротерапия)
Как удаляют бородавчатый невус
Удаление веррукозного невуса проводят одним из методов.
Хирургическое иссечение родинок – это классический метод избавления пациента от новообразований кожи.
После анестезии и антисептической обработки кожи и поверхности невуса, его вырезают скальпелем.
Затем ранку обрабатывают дезинфицирующим средством и накладывают стерильную марлевую повязку.
Проведение данной методики имеет негативные стороны: возможно инфицирование раневой поверхности и формирование послеоперационного шрама.
Удаление невуса радиоволновым излучением – данная методика обладает множеством достоинств:
- возможность контролировать глубину воздействия радиоволны, что позволяет избежать поражения здоровых тканей вокруг новообразования
- отсутствие кровотечения в связи с их коагуляцией
- процедура протекает безболезненно
- процедура проводится очень быстро
- радиоволны можно применять на любом участке кожного покрова
- негативные последствия после операции отсутствуют
Лазеротерапия является одной из самых распространенных.
Лазерный луч можно использовать для кератотических родинок на голове, а также в области лица.
Преимущества использования лазера:
- невозможно проникновение инфекции в месте воздействия
- коагуляция ранки исключает развитие кровотечения
- после удаления нароста остается корочка
- риск возникновения рубцов минимален
Удаление невуса жидким азотом: использование низких температур позволяет удалять новообразования небольших размеров.
Процедура протекает безболезненно.
Болевые ощущения появляются через некоторое время после воздействия азота.
Недостатком методики также является необходимость проведения повторных сеансов, так как методика не позволяет точно рассчитать время воздействия азота на патологическую ткань.
Метод электрокоагуляции – для лечения применяются токи высокой частоты.
Перед удалением врач проводит местную анестезию.
В результате воздействия электрического тока в месте удаления образуется корочка, которая защищает ранку от проникновения инфекции.
Лечение эпидермальных родинок
Эпидермальные родинки сохраняются на протяжении всей жизни, не имеют тенденции к самопроизвольному исчезновению и являются прежде всего косметической проблемой, особенно на коже лица и шеи. Это доброкачественные образования, хотя риски развития рака есть. В литературе описан случай плоскоклеточного рака внутри невуса. Лечение эпидермальных родинок необходимо по косметическим причинам.
В лечении используется множество различных методов, различающихся по эффективности и доступности. При лечении эпидермальных невусов используется:
- хирургическое удаление очага поражения;
- электрокоагуляция;
- криоптерапия;
- дермабразия;
- CO 2 -лазер;
- лазер на красителе;
- третиноин;
- 5-фторурацил;
- ацитретин;
- кальципотриол;
- дитранол;
- подофиллин;
- кератолитические препараты.
Консервативными методами не удается добиться полного выздоровления, при этом после хирургического удаления очага поражения остаются рубцы. Механизм действия отдельных методов не всегда до конца изучен. Например, кальципотриол может влиять на продукцию и функцию цитокинов и нормализовать дифференцировку эпидермальных клеток, 5-фторурацил оказывает антипролиферативное действие.
Некоторые из методов лечения, которые использовались в прошлом, сейчас имеют только историческое значение.
По мнению многих ученых, наиболее эффективный метод лечения линейных поражений на небольшом участке — удаление невуса хирургическим иссечением, однако при полном удалении обширных очагов необходимо прикрыть дефект свободным кожным трансплантатом, что часто связано с образованием неэстетичного рубца.
Воздействие лазера на родинки
Особенности ухода за веррукозным невусом
При обнаружении на теле пациента элементов бородавочного невуса врачи предлагают его удалить, чтобы убрать косметический недостаток.
Если пациент по каким-то причинам не желает или не может это сделать, то он должен соблюдать ряд правил, которые помогут избежать развития осложнений.
Основные правила следующие:
- Исключить факторы, которые могут оказывать перегревание родинок. Под запретом: посещение саун, бань, СПА процедуры.
- В теплое время года избегать нахождения под лучами солнца в часы наибольшей его активности: после 10-ти часов и до 16.00. Исключить посещение солярия. Доказано, что защитные средства не могут препятствовать развитию меланомы;
- Перед приемом гормональных средств следует вначале проконсультироваться со специалистом.
- Следить за состоянием элементов невуса и при первых симптомах озлокачествления родинок обращаться к врачу.
Следует обратить внимание на такие изменения:
- ускоренный рост невуса
- появление неприятных ощущений, которых раньше не было: болезненности, зуда, жжения и др.
- изменение окрашивания новообразования, оно может приобрести многоцветность
- появление шелушения
- образование на невусе трещин
- выпадение волосков
- ассиметричность нароста, рваные края
- приобретение родинкой зернистости
- образование выростов
- появление выделений различного характера
Если появился хотя бы один из вышеописанных признаков, следует незамедлительно обратиться к врачу.
Если обращение окажется своевременным, то родимые пятна не будут представлять опасности для человека в плане озлокачествления.
А современные методы лечения позволят устранить наличие дискомфорта, как физического, так и косметического.
Важно понимать, что самолечение может нанести непоправимый вред здоровью.
Удаление новообразований должно проходить только в условиях медицинского учреждения и осуществляться специалистом.
Удаление невусов в клинике «Лазерсвит» за 100 секунд или быстрее
Сейчас в косметических салонах без труда убирают невусы разных типов. Да и стоит процедура недорого. Но вот качество и результат операции не всегда гарантирован.
Удаляйте родинки только в хорошо оборудованных клиниках.
И вот почему.
Основа успешной операции — точная диагностика новообразований. Просто осмотреть родинку порой недостаточно и нужна дерматоскопия. То есть применение дерматоскопа.
В клинике «Лазерсвит» используется дерматоскоп Delta 20 T, который увеличивает изображение кожи в 16 раз. С его помощью наши врачи легко определяют тип невуса и своевременно замечают признаки перерождения. Помогает быстро обнаружить меланому.
Наши врачи накопили колоссальный опыт в диагностике родинок — осмотрели свыше 100 000 пациентов. Они знакомы с передовыми исследованиями в области изучения новообразований поскольку обучались за рубежом. Даже дерматологи второй категории.
Чем опасен бородавчатый невус
Данный вид родинок среди остальных невусов является наиболее безопасным.
Способствовать его перерождению могут определенная группа факторов.
Возможность инфицирования при травме родинки может спровоцировать развитие воспалительного процесса.
При локализации кератотического невуса на голове или в другом участке повышенного риска травматизации, то их следует удалять как можно быстрее после их образования.
В некоторых случаях проявления системного бородавчатого новообразования может служить признаком гидроцефалии и других поражений со стороны нервной системы, а также меланомы.
В этом случае терапия должна проводиться одновременно несколькими специалистами: онкологом, неврологом и дерматологом.
Народные методы
Народная медицина предлагает сомнительные способы лечения бородавчатых новообразований: прижигание соком ядовитых растений, термическое и химическое воздействие на нарост. Мало того, что они неэффективны, так еще и опасны: провоцируют риск развития инфекций, повышают вероятность малигнизации опухоли. Без врачебного обследования невозможно точно поставить диагноз, так как по внешним признакам родинка может напоминать другие дерматологические заболевания.
Методы народной медицины допустимо использовать только для лечения — ухода за пораженной кожей, предотвращении рецидивов. Но все их также нужно согласовывать с лечащим врачом.
Профилактические меры при бородавчатом невусе
Веррукозный невус может спровоцировать развитие онкологической патологии.
Но при грамотной профилактике возможно избежать осложнений.
Профилактика развития осложнений заключается в следующем:
- исключение возможности травмирования новообразований
- обращение к врачу для проведения иссечения наростов
- необходимо забыть навсегда о саунах и солярии. Даже использование солнцезащитной косметики не сможет защитить от развития меланомы
- в жаркую погоду исключить выход на улицу, чтобы не допустить перегревание новообразований
- находиться в помещении после 10 часов утра и до 4 часов дня
- при появлении хотя бы одного из признаков малигнизации срочно отправиться к врачу
- регулярное посещение специалиста для наблюдения за родинками
иагностика пигментного невуса
- Выяснение анамнеза заболевания и визуальный осмотр пигментного пятна позволяет получить до 50% информации.
- Дерматоскопию проводят в большинстве развитых клиник. Суть исследования заключается в просмотре невуса под люминесцентным микроскопом. При помощи этого метода можно оценить поверхность невуса, наличие микротрещин, цвет отдельных частей, состояние близлежащей кожи, признаки воспаления и другое.
- Компьютерная диагностика пигментных пятен — процедура дорогостоящая и не везде проводится. С ее помощью диагноз того или иного вида невуса ставится с достоверностью до 90%.
- Биопсия невуса выполняется в крайнем случае и по строгим показаниям. Лучше проводить прицельную биопсию уже удаленного образования с последующим гистологическим исследованием. Этот вид диагностики является наиболее точным.