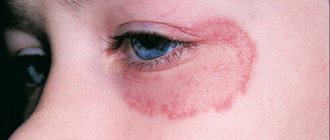
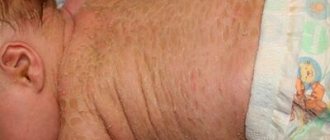
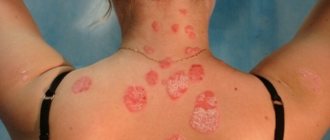
Чешуйчатый лишай или псориаз – тяжкая кожная незаразная патология неинфекционного характера, преимущественно локализующаяся в области крупных суставов. Не поддается полному излечению. Терапия проводится для облегчения хронического течения и устранения проявлений заболевания. По данным статистики, от болезни страдает 4% населения Земли.
Важно: болезнь способна бессимптомно прогрессировать длительный срок, после чего проявлять себя из-за гормонального сбоя, снижения иммунитета, стресса, других обстоятельств.
В чем уникальность лечения чешуйчатого лишая в GK Клинике?
В GK Клинике дерматологи оценят ход, распространение Вашего заболевания и с учетом Ваших смежных заболеваний подберут подходящее для Вас местное, системное или фототерапевтическое лечение.
В нашем Амбулаторном центре комплексного лечения чешуйчатого лишая Вам сделают необходимые процедуры по диагностике (биопсия для подтверждения диагноза, анализ крови перед назначением системной PUVA-терапии). После определения клинической формы чешуйчатого лишая и распространения заболевания будет назначено соответствующее местное лечение, которое потом, в процессе посещений GK Клиники, будет откорректировано в зависимости от хода болезни. Мы также подберем средства по уходу за кожей, которые наилучшим образом подходят в случае заболевания чешуйчатым лишаем. В результате назначения соответствующего лечения и средств по уходу за кожей можно успешно контролировать ход болезни.
Псориатическая триада
Во время осмотра, если перед врачом стоит задача подтвердить или опровергнуть псориаз, специалист оценивает наличие признаков псориатической триады:
- феномен стеаринового пятна — при соскабливании с поверхности пятна отделяются мягкие белесые чешуйки;
- феномен псориатической пленки — при соскабливании чешуек обнажается розовая гладкая поверхность бляшки;
- феномен точечного кровотечения — при полном соскабливании папул появляются мелкие капельки крови, напоминающие росу.
Так как лечение псориаза и КПЛ существенно отличается, важно обратиться к врачу при первых проявлениях, чтобы не терять времени и не усугублять положение.
15 июля 2020
Автор статьи: врач-дерматолог Мак Владимир Федорович
Заразное ли это заболевание? В чем причины заболевания?
Механизм этого заболевания очень сложный, разносторонний и до сих пор до конца не выясненный, хотя уже известны некоторые его этапы. Это заболевание незаразное. Считается, что существует генетическая предрасположенность к заболеванию. Однако, если болеет один член семьи, это еще не значит, что другие обязательно заболеют чешуйчатым лишаем. Псориаз могут спровоцировать и осложнить ход болезни разные факторы:
- физические травмы, химические раздражители,
- инфекция,
- стресс,
- разные лекарства,
- алкоголь,
- нарушения обмена веществ (ожирение, сахарный диабет),
- другие заболевания кожи, особенно вызывающие зуд.
Как понять, лишай или псориаз перед нами
Если резюмировать все вышесказанное, то можно выделить несколько похожих черт двух заболеваний:
- аутоиммунная природа;
- сыпь в виде папул;
- зуд;
- папулы красного цвета;
- часто поражаются сгибы рук и ног.
Возникает вопрос, как отличить псориаз от лишая. У болезней есть несколько отличий:
- псориатические бляшки шелушатся, на поверхности можно увидеть чешуйки, а при красном плоском лишае поверхность папул гладкая;
- псориаз не возникает на слизистых, а вот КПЛ часто поражает полость рта и слизистые поверхности гениталий;
- бляшки псориаза больше тех, что образуются при лишае;
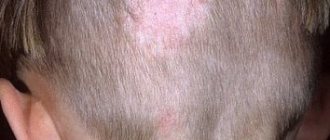
- если красный плоский лишай поражает кожу головы, может возникнуть рубцовая алопеция.
Безопасна ли фототерапия при лечении чешуйчатого лишая?
В Амбулаторном комплексном центре лечения чешуйчатого лишая нашей GK Клиники есть одно из самых современнейших компьютеризированных оборудований фирмы Waldmann, предназначенное для эффективного и безопасного лечения чешуйчатого лишая и других кожных заболеваний. Компьютеризированная аппаратура для фототерапии и оценки типа кожи, определения минимальной эритемной дозы позволяет снизить возможное вредное воздействие ультрафиолетового излучения (фототоксичные реакции и канцерогенное воздействие).
Современные представления о псориазе и методы его лечения
The paper outlines the current views of psoriasis, a most common chronic skin disease. It details the treatments and the agents used in the therapy of the disease and compares the efficiency of climatotherapy on the Black Sea shore, as well as on the Dead Sea shore in Israel. П
сориаз (чешуйчатый лишай) — одно из самых распространенных заболеваний кожи, относится к хроническим заболеваниям, которое протекает годами, сопровождается чередованием рецидивов и ремиссий.
Эпидемиология
По статистическим данным, приводимым различными авторами, этим заболеванием страдает около 2% населения земного шара (например, в Дании — 2,9, в Северной Европе (включая Англию) — 2, США — 1,4, Китае — 0,37%).
Клиника
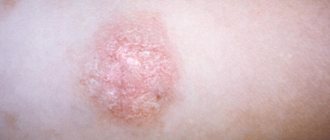
Псориаз характеризуется наличием мономорфной сыпи в виде узелков (папул) диаметром от 1-3 мм до 2-3 см и более, розово-красного цвета, покрытых рыхло сидящими серебристо-белыми чешуйками. При поскабливании папул обнаруживают характерные для псориаза симптомы: «стеаринового пятна», «терминальной пленки», «кровяной росы». Начинается заболевание у разных больных не одинаково. Чаще в начале заболевания высыпаний немного, они длительное время могут сохраняться на одних и тех же местах, особенно на волосистой части головы и в области крупных суставов, постепенно прогрессируя, обычно под влиянием каких-либо провоцирующих факторов (травматизация, нарушение диеты, беременность или роды и др.). После инфекционных заболеваний (грипп, ангина и др.), тяжелых нервных потрясений, лекарственной непереносимости может сразу развиться обильная сыпь с множеством элементов, как правило, мелких, отечных, располагающихся на всем кожном покрове. В процессе развития заболевания, увеличения числа элементов, их периферического роста папулы сливаются и образуют бляшки разнообразных размеров и очертаний. Характерным для псориаза является феномен Кебнера (симптом изоморфной реакции), когда на месте травмы или царапины появляются характерные для заболевания псориатические папулы. Излюбленной локализацией псориаза являются разгибательные поверхности конечностей, особенно в области локтевых и коленных суставов. Высыпания могут поражать кожу туловища. Часто поражается волосистая часть головы. В течение псориаза различают прогрессирующую, стационарную и регрессирующую стадии. Для прогрессирующей стадии характерно появление на новых участках кожи большого числа мелких, размером с булавочную головку, узелковых высыпаний, отмечается тенденция к периферическому росту элементов и развитие псориатических папул.
Рис. Вульгарный псориаз
В стационарной стадии новые элементы не появляются. Имеющиеся на коже папулы перестают увеличиваться. Регрессирующая стадия течения псориаза характеризуется уплощением псориатических бляшек, уменьшением шелушения и рассасыванием элементов, которое чаще всего начинается с центральной части. На месте регрессировавших высыпаний, как правило, остаются депигментированные пятна.
Классификация псориаза
Различают следующие клинические разновидности псориаза: обычный, экссудативный, артропатический, псориатическая эритродермия и пустулезный псориаз. Экссудативный псориаз
(psoriasis exsudativa) отличается от клинической картины обычного псориаза значительной экссудацией, в результате которой на поверхности папул образуются пластинчатые чешуе-корки желтоватого цвета. При удалении с поверхности папул чешуек-корок обнажается мокнущая, кровоточащая поверхность.
Пустулезный псориаз
(psoriasis pustulosa) может проявляться в виде генерализованной или ладонно-подошвенной формы. Генерализованный пустулезный псориаз протекает тяжело, с лихорадкой, недомоганием, лейкоцитозом, повышением СОЭ. Приступообразно на фоне яркой эритемы появляются мелкие поверхностные пустулы, сопровождающиеся жжением и болезненностью, расположенные как в зоне бляшек, так и на ранее не измененной коже. Пустулезный псориаз ладоней и подошв встречается чаще, чем генерализованная форма. Высыпания, как правило, бывают симметричными и представляют собой внутриэпидермальные пустулы на фоне резкой гиперемии, инфильтрации и лихенизации.
Рис. Экссудативный псориаз
Артропатический псориаз
(psoriasis arthropathica) характеризуется наличием типичных высыпаний на коже, сопровождающихся поражением суставов, преимущественно мелких (кистей и стоп), реже крупных. Диапазон клинических проявлений может варьировать от незначительных артралгий, особенно в начале, до инвалидизирующего состояния. Наиболее часто поражаются дистальные суставы. В начале заболевания наблюдаются моно- или олигоартриты, обычно асимметричные, при прогрессирующем течении может развиться генерализованное поражение суставов. Отмечаются припухание, болезненность, ограничение подвижности суставов в результате инфильтрации и уплотнения параартикулярных тканей. В дальнейшем течении процесса могут образовываться вывихи, подвывихи, анкилозы, приводящие к деформации суставов, и нередко наступает инвалидность больного.
Псориатическая эритродермия
(erythrodermia psoriatica) — остро развивающийся, генерализованный процесс, характеризующийся на пике своего развития следующими признаками: резкой гиперемией, отечностью, инфильтрацией и лихенизацией, с большим количеством чешуек на поверхности. У больного повышается температура, возникают боли в суставах, ухудшается общее самочувствие. Эритродермия может развиться за счет постепенного прогрессирования псориатического процесса, слияния бляшек, а также под влиянием провоцирующих факторов, среди которых наиболее неблагоприятны избыточная инсоляция, передозировка ультрафиолетовых лучей или применение их (а также раздражающих наружных средств) в прогрессирующей стадии. При псориазе могут наблюдаться поражения ногтей, проявляющиеся точечными вдавлениями на поверхности ногтевых пластинок (симптом «наперстка»), помутнением или появлением продольных и поперечных бороздок. Иногда ногтевые пластинки утолщены, деформированы, поверхность их неровная. В других случаях ногти крошатся, ломаются и отторгаются.
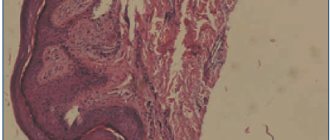
Гистопатология
Патогномоничным признаком псориаза является значительный акантоз с наличием удлиненных эпидермальных выростов, несколько утолщенных в их нижней части. Над вершинами сосочков дермы эпидермис иногда истончен, характерен паракератоз, а в старых очагах — гиперкератоз. Зернистый слой выражен неравномерно, под участками паракератоза — отсутствует. В прогрессирующей стадии в шиповатом слое отмечается меж- и внутриклеточный отек, экзоцитоз с образованием очаговых скоплений нейтрофильных гранулоцитов, которые, мигрируя в роговой слой или паракератотические участки, образуют микроабсцессы Мунро. В базальном и нижнем рядах шиповатого слоя часто обнаруживают митозы. Соответственно удлинению эпидермальных выростов сосочки дермы удлиненны и расширены, иногда колбообразно, отечны, сосуды в них извилистые, переполненные кровью. В подсосочковом слое отмечается периваскулярный инфильтрат из лимфоцитов и нейтрофильных гранулоцитов.
Этиология и патогенез
Псориаз — мультифакторное заболевание. Различают два типа псориаза. Псориаз I типа связан с системой HLA антигенов (HLA Cw6, HLA B13, HLA B 17). Этим типом псориаза страдает 65% больных, дебют заболевания приходится на молодой возраст (18-25 лет). Псориаз II типа не связан с системой HLA антигенов и возникает в более старшем возрасте. Несомненно большую роль в патогенезе псориаза играют изменения иммунной системы, обусловленные либо генетически, либо приобретенные под влиянием внешних и внутренних факторов. Провоцирующими моментами могут являться травмы кожи, стресс, применение некоторых медикаментов, злоупотребление алкоголем, инфекционные заболевания (особенно вызванные стрептококком, вирусными болезнями) и др. Нарушения иммунной системы выявляются как на клеточном, так и гуморальном уровне и заключаются в изменениях содержания иммуноглобулинов основных классов, циркулирующих иммунных комплексов, пула лимфоцитов в периферической крови, В- и Т- популяций и субпопуляций лимфоцитов, клеток-киллеров, фагоцитарной активности сегментоядерных лейкоцитов. Считается, что первичные изменения при псориазе происходят как на уровне клеток дермального слоя, так и эпидермиса. Нарушения регуляции в клетках дермы вызывают избыточную пролиферацию в основном нормального эпидермиса. Гиперпролиферация кератиноцитов приводит к секреции цитокинов и эйкозаноидов, которые обостряют кожное воспаление. В очагах поражения эпидермиса клетки, презентирующие антиген, продуцируют интерлейкин-1. Вероятно, интерлейкин-1 идентичен фактору активации Т-лимфоцитов эпидермиса (ETAF), который продуцируется кератиноцитами и активирует лимфоциты тимуса. Интерлейкин-1 обусловливает хемотаксис Т- лимфоцитов и за счет стимулирования их миграции в эпидермис может отвечать за инфильтрацию эпидермиса этими клетками.
Рис. Псориаз ладоней
Интерлейкины и интерфероны, продуцируемые Т- лимфоцитами, сами могут быть медиаторами в процессах гиперпролиферации кератиноцитов, а также медиаторами воспаления и таким образом способствуют поддержанию порочного круга, который определяет хронический характер псориаза.
Лечение
В соответствии с патогенетическими процессами терапия псориаза должна быть направлена на устранение воспаления, подавление пролиферации эпителиоцитов, нормализацию их дифференцировки. К настоящему времени разработано много различных препаратов и методов лечения псориаза. Учитывая ограниченный объем настоящей публикации, в ней приводятся наиболее эффективные из них. При назначении лечения больным псориазом необходимо учитывать распространенность кожных поражений, стадию заболевания, возраст, пол, наличие сопутствующих заболеваний и противопоказаний к тому или иному методу лечения или лекарственному препарату. Терапия псориаза должна быть комплексной и сочетать применение как препаратов для местной (наружной), так и системной терапии. Наружная терапия.
Применение местных препаратов уменьшает воспалительные явления, шелушение и инфильтрацию кожи. К таким препаратам относятся мази и кремы, содержащие салициловую кислоту (2%), серу (2-10%), мочевину (10%), дитранол (0,25-3%), а также глюкокортикоидные кремы, мази и лосьоны (растворы). Лосьоны обычно применяют при лечении поражений волосистой части головы. В прогрессирующую стадию заболевания обычно назначают салициловую мазь или противовоспалительные гормональные мази. Начинают с наиболее легких — гидрокортизоновой, преднизолоновой. При повторных обострениях, выраженном воспалении необходимо применять более сильные — фторированные препараты (целестодерм, синалар, випсогал, белосалик и другие). Так, например, при применении мази «Белосалик», содержащей дипропионат b-метазона и салициловую кислоту, у 60-70% больных отмечается полный регресс высыпаний в течение 14 дней. При назначении лосьона в течение 21-28 дней наблюдается выраженный клинический эффект у более чем 80% больных. В последние годы стали применяться негалогенизированные глюкокортикоидные мази (адвантан, элоком). Из состава негалогенизированных мазей изъяты компоненты, содержащие фтор и хлор, что значительно уменьшило риск возникновения местных и системных побочных проявлений. Их можно применять в пожилом и в раннем детском возрасте. Выраженный противопсориатический эффект оказывают кремы и мази, содержащие дитранол (псоракс, цигнолин, цигнодерм). Дитранол обладает противопролиферативным и противовоспалительным действием. Препарат назначают в возрастающих концентрациях по двум методикам: кратковременной (нанесение на высыпания на 20-30 мин) или длительной (нанесение 1 раз в день). Продолжительность распространенных форм заболевания составляет от 2 до 8 нед. Значительное улучшение и клиническое выздоровление в результате терапии дитранолом отмечено в 70% случаев. К возможным побочным действиям препарата следует отнести развитие местного отека, зуда, эритемы. В последнее время появилось средство, действие которого основано на непосредственном влиянии на патогенетические звенья псориаза. Это — мазь псоркутан. В основе его химической структуры лежит кальципотриол — синтетический аналог наиболее активного метаболита витамина Д3. Взаимодействуя с рецепторами кератиноцитов, он подавляет их чрезмерное деление, нормализует процессы морфологической дифференциации, обладает противовоспалительными и иммунокорригирующими свойствами. Эти свойства псоркутана определяют хорошие результаты лечения. К настоящему моменту уже накоплен большой клинический опыт по применению псоркутана. По данным Центра борьбы с псориазом, в котором проведено лечение псоркутаном более 200 пациентов, эффект, как правило, отмечается уже на 7-10-й день от начала терапии: исчезает шелушение, высыпания бледнеют, сглаживаются и уплощаются. К концу 8-й недели наблюдается полное исчезновение высыпаний или значительное улучшение состояния кожи у подавляющего большинства больных. Важно, что псоркутан не вызывает в отличие от глюкокортикоидных препаратов атрофии кожи и дает стойкий эффект после применения. Ремиссия заболевания составляет иногда более года. Хорошо сочетать лечение псоркутаном с ультрафиолетовым облучением (ПУВА или СФТ). Выраженный клинический эффект в виде регресса высыпаний при монотерапии псоркутаном составляет 43%, при комбинации с селективной фототерапией — 86% и ПУВА — 91%. При длительном течении заболевания, при часто и постоянно возникающих обострениях псориаза имеет смысл периодически менять мази или чередовать их, так как кожа привыкает к медикаментам и долго применявшаяся мазь оказывает меньший эффект.
Системная терапия
Ароматические ретиноиды.
Ароматические ретиноиды, применяющиеся уже около 20 лет в дерматологической практике для лечения ряда кожных болезней, заняли ведущее место в терапии больных псориазом. Механизм действия ароматических ретиноидов при псориазе заключается в торможении пролиферации клеток эпителия, нормализации процессов ороговения и стабилизации мембранных структур клеток, включая липосомы. Разработки последних лет привели к внедрению нового ароматического синтетического аналога ретиноевой кислоты — ацетритина. В отличие от своего предшественника — этретината он имеет ряд существенных преимуществ: не кумулируется в организме и период его полувыведения равен 50 ч (против 100 дней). Это позволяет избежать или быстро ликвидировать ряд побочных явлений, возникающих при лечении ароматическими ретиноидами. Ацетритин является действующим веществом препарата, который носит название неотигазон. Неотигазон применяют в дозировке 20-25 мг в день. В случае необходимости дозировка препарата может быть увеличена до 50-75 мг в день. Курс лечения длится 6-8 нед. Лечение неотигазоном оказывает выраженный терапевтический эффект при лечении псориаза волосистой части головы, псориатического артрита и при псориатическом поражении ногтевых пластинок. Многолетний опыт использования ароматических ретиноидов в Центре борьбы с псориазом более чем у 3000 больных показал, что наиболее эффективным является комбинированное применение ретиноидов с ультрафиолетовым облучением (ПУВА или СФТ) и местными противопсориатическими препаратами, воздействующими на пролиферативные процессы в коже. Для сравнения можно привести следующие цифры. Монотерапия ароматическими ретиноидами приводит к клиническому излечению у 12% больных, к значительному улучшению — у 41% и улучшению — у 47% больных. Комбинированная терапия в 84% случаев дает клиническое излечение, в 12% — значительное улучшение и в 4% — улучшение. В тех случаях, когда имеются противопоказания для применения ультрафиолетового облучения, выраженный клинический эффект (67%) дает сочетание ретиноидов с псоркутаном.
Циклоспорин А
представляет собой циклический полипептид, обладающий иммуносупрессивным эффектом. Действие циклоспорина обусловлено подавлением секреции интерлейкинов и других лимфокинов активированными Т-лимфоцитами, что приводит к снижению активности Т-лимфоцитов как в дермальном слое, так и в эпидермисе больных псориазом и косвенно воздействует на состояние сосудов, гиперпролиферацию эпидермиса, а также на активность клеток воспаления. Наряду с этим циклоспорин подавляет рост кератиноцитов. Этот эффект может быть обусловлен подавлением фактора роста кератиноцитов из моноядерных лейкоцитов в сочетании с прямым действием на рост кератиноцитов. Циклоспорин показан больным с тяжелыми формами псориаза, когда обычная терапия неэффективна или имеются противопоказания к другим методам лечения. Препарат назначают из расчета 1,25 — 2,5 мг на 1 кг массы тела в день. В случае необходимости доза может быть увеличена до 5 мг на 1 кг массы тела в день. Длительность лечения составляет 4-8 нед.
Метотрексат.
Является антагонистом фолиевой кислоты, цитостатиком. В связи с антифолиевым эффектом препарат подавляет синтез ДНК и размножение клеток и в меньшей степени синтез РНК и белка. Наиболее чувствительны к препарату клетки с активной пролиферацией, в частности клетки эпителия кожи. Назначают метотрексат в особо тяжелых случаях рефрактерного псориаза (артропатическом, пустулезном псориазе, эритродермии). Методики лечения метотрексатом различны. С учетом данных о фармакокинетике препарата, клеточной пролиферации при псориазе наиболее целесообразно его назначение в три приема внутрь по 2,5-5 мг с 12-часовым интервалом каждую неделю или однократно в дозах 7,5-25 мг внутрь или 7,5-30 мг внутримышечно или внутривенно 1 раз в неделю. Лечение рекомендуется начинать с небольшой дозы (5-10 мг 1 раз в неделю), постепенно повышая ее до эффективной терапевтической при хорошей переносимости и нормальных показателях лабораторных исследований. Курс продолжают около 4 нед.
Нестероидные противовоспалительные препараты.
При артропатическом псориазе, а также с целью уменьшения выраженности воспаления при экссудативном псориазе и эритродермии назначают нестероидные противовоспалительные препараты: индометацин, диклофенак (по 0,025-0,05 г 3 раза в день), напроксен (0,25-0,75 г 2 раза в сутки). Суточные дозы и продолжительность лечения зависят от выраженности воспалительных изменений, интенсивности болей в суставах, переносимости препаратов. Длительность лечения составляет обычно 4-6 нед.
Фотохимиотерапия
(ПУВА). Сочетанное применение длинноволновых ультрафиолетовых лучей (УФ-А) с длиной волны 360-365 нм и фотосенсибилизатора (8-метоксипсорален). При фотохимиотерапии основное значение придается взаимодействию активированного длинноволновыми ультрафиолетовыми лучами фотосенсибилизатора с ДНК, с образованием моно- или бифункциональных связей, приводящих к торможению клеточной пролиферации за счет подавления синтеза нуклеиновых кислот и белка. Действие фотохимиотерапии также может быть связано с иммуномодулирующим эффектом с нормализацией клеточного звена иммунитета, непосредственным воздействием на иммунокомпетентные клетки в коже, влиянием на биосинтез и метаболизм простогландинов. Фотохимиотерапию проводят с начальной дозы УФ-А, равной 0,25-0,5 Дж/см2 по методике 4-разового облучения в неделю с постепенным увеличением дозы УФ-А на 0,25-0,5 Дж/см2. Курс лечения обычно состоит из 20-30 процедур.
Селективная фототерапия
(СФТ). При селективной фототерапии применяются средневолновые ультрафиолетовые лучи (УФ-Б) на длине волны 315-320 нм. Лечение начинается с дозировки УФ-Б лучей, равной 0,05-0,1 Дж/см2 по методике 4-6 разовых облучений в неделю с постепенным наращиванием дозы УФ-Б на 0,1 Дж/см2 на каждую последующую процедуру. Курс лечения включает обычно 25-30 процедур.
Климатотерапия.
Хорошие результаты дает климатотерапия (санаторно-курортное лечение) на Черноморском побережье или на Мертвом море в Израиле. Лечебные факторы Мертвого моря включают УФ-излучение, температуру воздуха, влажность, атмосферное давление и состав солей в воде Мертвого моря. Мертвое море расположено на 395 м ниже уровня Мирового океана, и эти дополнительные слои атмосферы, а также испарения с поверхности воды фильтруют и задерживают вредные лучи солнца, создают идеальное соотношение длинноволновых (УФА 315 — 390 нм) и средневолновых (УФБ 300 — 315 нм) УФ-лучей. Средняя относительная влажность воздуха низкая, а температура воздуха высокая, количество солнечных дней в году достигает 330. В районе Мертвого моря отмечается самое высокое (800 мм рт. ст.) на Земле барометрическое давление. Содержание кислорода в воздухе на 6-8% молекул на 1 м выше, чем на уровне Средиземного моря. Вода Мертвого моря содержит большое количество минералов и солей. Концентрация солей составляет приблизительно 300 г соли на 1 л воды, тогда как в Средиземном море — приблизительно 35 г соли на 1 л воды. Лечение на побережье Мертвого моря включает солнечные ванны, начиная с 5 — 15 мин 2 раза в день с постоянным повышением солнечной экспозиции на 10 мин максимально до 6-8 ч ежедневно, в комбинации с морскими ваннами продолжительностью от 10 до 60 мин 2 — 3 раза в день. В зависимости от состояния кожного покрова производят коррекцию времени пребывания на солнце и в морской воде. В качестве наружной терапии применяют натуральные масла (авокадо, оливковое), индифферентные кремы и увлажнители, шампуни, содержащие минералы Мертвого моря, и деготь. Иногда, в первые дни лечения, используют мази, содержащие серу, салициловую кислоту и деготь. Рекомендуемая длительность пребывания на Мертвом море — 28 дней. Как показали наши наблюдения, при завершении курса лечения полное очищение кожных покровов отмечалось у 68% больных, значительное улучшение — у 22%, улучшение — у 10% больных. Ни у кого из пациентов не наступало ухудшения. Аэрогелиоталассотерапия на Черноморском побережье, по данным Л.Т. Шецирули и соавт. (1983), показала следующие результаты: после 21-30-дневного курса у 23,3% больных отмечена ремиссия заболевания, у 40,2% — значительное улучшение и у 36,3% — улучшение. Приведенные результаты и сравнительные данные свидетельствуют о высокой эффективности климатотерапии на Мертвом море.
Литература:
1. В.В. Владимиров. Диагностика и лечение кожных болезней. Москва. 1995. 2. С.И. Довжанский, С.Р. Утц. Псориаз. Саратов. 1992. 3. Кожные и венерические болезни. Под ред. Ю.К. Скрипкина. Москва. Медицина. том 2, 1995. 4. Л.В. Меньшикова. Эффективность лечения больных псориазом на Мертвом море (Израиль). В сб. Новое в диагностике и лечении заболеваний, передающихся половым путем и болезней кожи. Москва, 1997;73-4. 5. Roenigk H., Maibach Н. Psoriasis. 2nd ed. 1990. 6. Weinstein G., Gottliеb A. Therapy of Moderate-to-Severe Psoriasis. 1993.