Красный плоский лишай – это хроническое заболевание, склонное к рецидивам, которое сопровождается зудом кожи и воспалительными высыпаниями в виде фиолетовых папул.
Данное заболевание часто поражает слизистые оболочки полости рта или половых органов. Согласно данным ВОЗ, красный плоский лишай составляет около 2,5% среди всех дерматологических болезней и 15% среди болезней слизистой оболочки ротовой полости.
В комплекс заболеваний, составляющих красный плоский лишай входят два синдрома: синдром Литтла – Лассюэра, включающий нерубцовую алопецию подмышек и лобка и рубцовую алопецию волосистой части головы, а также синдром Гриншпана-Потекаева, включающий диабет, гипертензию и эрозивно-язвенную форму дерматологического заболевания.
Достоверно причина возникновения патологии неизвестна. Выделяют нейрогенную, вирусную, бактериальную, аутоиммунную и токсико-аллергическую теории природы заболевания.
Существует ряд факторов, повышающих вероятность появления красного плоского лишая, а именно:
- генетическая предрасположенность;
- нарушения нервной системы;
- сбой иммунитета;
- аллергические (лихеноидные) реакции на химические или пищевые компоненты;
- хронические инфекции в организме;
- метаболические расстройства;
- стресс;
- травмы кожи и слизистой ротовой полости (наличие острых краев зубов, плохо изготовленные протезы);
- изменение микроэлементного состава слюны вследствие наличия протезов из разных металлов в полости рта;
- агрессивное действие некоторых лекарственных препаратов;
- возраст после 40 лет и др.
Лечение данного заболевание комплексное и требует индивидуального подхода. На основе результатов анализов, врачом подбирается схема и дозировка препаратов, как правило местного действия, которые уменьшают симптоматику патологии и предупреждают её повторное появление.
Что такое красный плоский лишай?
Красный плоский лишай является воспалительным дерматозом с различными клиническими проявлениями. В патологический процесс вовлечены ткани кожи и ее придатки (ногти и волосы), а также слизистые оболочки. Обычно заболеванию подвержены представители обоих полов среднего и старшего возраста, но иногда оно наблюдается у детей.
В современной медицине считается, что красный плоский лишай – это реакция гиперчувствительности замедленного типа в ответ на действие неоантигена эпидермального (кожного) происхождения, поскольку значимое место в природе заболевания имеет аутоиммунный аспект. Цитокины, выделяемые клетками иммунитета, провоцируют цитотоксические механизмы и запускают гибель клеток (апоптоз).
Красный плоский лишай характеризуется тремя стадиями течения:
- прогрессирующая, которая сопровождается активным проявлением симптоматики патологии: образованием папул и зудом;
- стационарная с постепенным уменьшением признаков заболевания: побледнение, уплощение папул и стихание зуда;
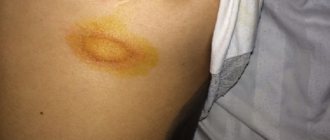
- регрессирующая, которой свойственен регресс папул, формирование коричневых пятен и участков атрофии на месте их локализации, исчезновение зуда.
Как определить красный плоский лишай?
Внешнее проявление красного плоского лишая обусловлено процессами повреждения и регенерации клеток кожи и слизистой оболочки.
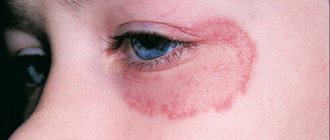
Для красного плоского лишая характерны следующие признаки:
- наличие полигональных, с плоской вершиной, цветных папул 1-2 мм в диаметре;
- группирование папул с образованием колец или линий;
- образование крупных бляшек из папул (стека Уилхема), по периферии которых расположены изолированные мелкие папулы;
- симметричная локализация на коже (лучезапястные суставы, предплечья, голени, половые органы и др.);
- появление новообразований на внутренней стороне щек, деснах, языке, красной кайме губ или гениталиях при поражении слизистой оболочки;
- истончение, ломкость, помутнение ногтевых пластин;
- ярко выраженный зуд;
- быстрое появление папул при травмах кожи (феномен Кебнера);
- образование на месте исчезнувшей папулы вторичной гиперпигментации.
Врачи классифицируют основные морфологический формы красного плоского лишая, как:
- типичная, наиболее распространенная (45% случаев) форма патологии, сопровождающаяся образованием папул перламутрового цвета со специфическим налетом;
- гиперкератотическая или веррукозная, характеризующаяся образованием твердых красных, серо-желтых или темно-красных инфильтрированных бляшек на передней части голени или на верхних конечностях;
- экссудативно-гиперемическая (25% случаев), вызывающая образование отечных папул;
- эрозивно-язвенная, нередко являющаяся следствием экссудативно-гиперемического лишая и сопровождающаяся образованием небольших язв или участков эрозии на ступнях или в межпальцевом пространстве, и др.
Также в некоторых случаях наблюдаются редкие буллезная, атипичная и пигментная формы заболевания.
Появление первых признаков заболевания требует немедленного медицинского реагирования. Отсутствие своевременного лечения может привести к быстрому прогрессированию патологии и значительному ослаблению защитных сил организма. Какие анализы сдают при красном плоском лишае?
Обычно диагностика красного плоского лишая включает в себя:
- анализ крови (общий и биохимический);
- гормональный профиль;
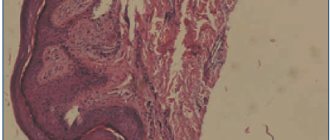
- соскоб для гистологического и цитоморфологического исследования (пораженные ткани подвержены гиперкератозу, дегенерации эпидермиса, наличию инфильтрата и др.);
- биопсия кожи;
- консультацию стоматолога и других смежных специалистов (эндокринолог, гастроэнтеролог).
Крайне важно на осмотре у врача сообщить ему перечень принимаемых лекарственных препаратов, эпизоды недавнего стоматологического лечения, вакцинации или вирусного заболевания. Данные анамнеза значительно помогут в постановке правильного диагноза и определении природы происхождения красного плоского лишая.
Введение
Красный плоский лишай (КПЛ) – подострый или хронический воспалительный дерматоз с поражением кожи, слизистых оболочек полости рта, пищевода, глотки, конъюнктивы глаза и придатков кожи [1]. Его популяционная частота оценивается в 0,4–1,9% и за последние годы увеличилась более чем в 2 раза [2]. Заболевание считается важной междисциплинарной проблемой, в решении которой принимают участие дерматологи, стоматологи, гинекологи и врачи ряда других специальностей [3]. КПЛ чаще поражает взрослых людей после 40 лет, преимущественно женщин. Причина его не ясна, а механизм развития связан с аутоиммунным разрушением Т-клетками базальных кератиноцитов, измененных вирусами, приемом лекарств или воздействием других аллергенов. При этом главная роль отводится активации Тh1 иммунного ответа, приводящей к апоптозу базальных кератиноцитов [4]. Антигенпрезентирующие клетки Лангерганса, количество которых значительно повышается в ранних элементах КПЛ, взаимодействуя с Т-лимфоцитами за счет активации абберантной продукции провоспалительных цитокинов (ИНФ-γ, ФНО-α, IL-Iα, IL-6, IL-8, AS/Apo-1 и Bcl-2, CXCLI0), превращают их в цитотоксические для кератиноцитов, вызывающие дегенерацию и деструкцию кератиноцитов [5].
Выделяют типичные и атипичные клинические формы КПЛ кожи и слизистых оболочек. Типичный КПЛ характеризуется зудящими розово-фиолетовыми папулами диаметром 1–5 мм полигональной формы с четкими границами с гладкой блестящей поверхностью и центральным пупковидным вдавлением. На поверхности папул кружевная сеть беловатых линий и точек формирует сетку Уэкхема. Сыпь располагается симметрично обычно в области сгибов лучезапястных суставов и предплечий, передней поверхности голеностопных суставов и голеней, в области крестца, шеи, ягодиц, половых органов [6]. Среди атипичных форм КПЛ выделяют атрофический, КПЛ, характеризующийся атрофической бляшкой c беловато-перламутровым оттенком; пигментный, проявляющийся темно-коричневыми пятнами; фолликулярный, проявляющийся фолликулярными элементами; буллезный и др. [7]. Среди КПЛ слизистой оболочки полости рта (КПЛПР) выделяют шесть форм: эрозивную, буллезную, инфильтративную, атрофическую, атипичную, ретикулярную [8]. Они могут переходить из одной в другую и часто протекают на фoне подавления клеточного звена иммунитета.
Течение атипичного КПЛ менее благоприятно, чем типичного. Он нередко персистирует на протяжении многих лет и даже десятилетий, в первую очередь это касается гипертрофической, атрофической, фолликулярной и эрозивной форм КПЛПР [9]. КПЛПР в среднем существует около 5 лет и со статистически значимой частотой трансформируется в рак [10]. Терапия КПЛ в связи с неясностью его этиологии недостаточно эффективна. Стандарты терапии КПЛ включают наружные, внутриочаговые и системные кортикостероиды, ретиноиды, в трудноподдающихся терапии случаях – циклоспорин. Во всех случаях лечение больных КПЛ проводят комплексно с учетом формы, стадии заболевания, распространенности высыпаний и их локализации, глубины поражения кожи и слизистых оболочек, вовлечения в патологический процесс придатков кожи, волос и ногтей, вторичных изменений (рубцовая алопеция, атрофия кожи), выраженности зуда, а также возраста пациента.
Методы лучевой терапии КПЛ
С конца 1970-х гг. большой вклад в лечение больных КПЛ внесла ПУВА-терапия, основанная на приеме внутрь фотосенсибилизатора 8-метоксипсоралена (8-МОП) и последующем облучении всей поверхности тела УФА в диапазоне 320–400 нм. Впервые о разрешении высыпаний вскоре после 6 сеансов облучения больных широко распространенным КПЛ сообщили W. Brenner et al. [11], а J. Ortone et al. эти данные подтвердили [12]. И хотя ПУВА-терапия обеспечивает не только местное, но и системное воздействие, о чем свидетельствует улучшение патологического процесса и на необлучаемой стороне туловища, и в полости рта [13], в дальнейшем оказалось, что этот метод не столь эффективен (50–90%), особенно при распространенных кожных и тяжелых эрозивных оральных поражениях, нередко дает рецидивы и для достижения полного клинического эффекта требует больших кумулятивных доз УФИ (7,2–23,9 Дж/см2), существенно повышающих канцерогенную опасность [14]. Отрицательной стороной ПУВА-терапии при КПЛ является длительное сохранение поствоспалительной гиперпигментации, не всегда косметически приемлемой [15], и обострение под влиянием ПУВА-терапии актинического КПЛ [13]. Все это существенно ограничивало использование ПУВА-терапии при КПЛ.
В 1980-х гг. при КПЛ стали применять ПУВА-ванны. И хотя этот метод требовал больших общих кумулятивных доз УФИ (10,1–32,9 Дж см2), чем традиционная ПУВА-терапия, он считался более безопасным [16], однако не предотвращал развития ранних рецидивов болезни. Поэтому для резистентных форм КПЛ слизистой оболочки полости рта, в первую очередь эрозивных, была предложена локальная ПУВА-терапия [17], основанная на комбинации приема внутрь псоралена и облучения слизистой оболочки полости рта устройством с фильтром, обычно используемым для уплотнения зубных пломб. Однако метод требовал большой осторожности и из-за возможных ожогов в связи со сложностью обеспечения гомогенности облучения полости рта в течение необходимого времени и не получил широкой известности [18].
В настоящее время при неострых формах распространенного КПЛ используют узкополосную УФВ-терапию [19], эффективность которой основана на индукции Т-клеточного апоптоза и, по данным одних авторов, выше [20], по другим – ниже, чем ПУВА-терапия, но превосходит ее по переносимости и безопасности [21]. Сеансы узкополосной УФВ-терапии проводят 5–6 раз в неделю [19]. При генерализованном КПЛ проводят УФ-A1-терапию [22], а также сочетанную узкополосную средневолновую (311 нм) и широкополосную длинноволновую (320–400 нм) фототерапию [23]. При КПЛ полости рта, включая гиперкератотический, применяют комбинацию ПУВА-терапии с ретиноидами (ре-ПУВА-терапия) [24], а при диспластическом КПЛ – лазерное и оперативное удаление (реже – аппликации мази с блеомицином, витамин А, неотигазон) [25]. Однако эти методы недостаточно эффективны и дают многочисленные побочные эффекты.
В тяжелых, резистентных к проводимой терапии случаях КПЛ и КПЛПР ряд авторов с успехом применяли инфузии ретуксимаба (моноклональное антитело анти-CD-20) [26], при КПЛПР – этанерцепта (моноклональное антитело к ФНО-а), но высокая стоимость и необходимость длительного лечения существенно ограничивают их использование [27], кроме того, эти биологические препараты повышают риск вторичных инфекций, сердечной недостаточности и злокачественных новообразований [28]. В связи с недостаточной эффективностью медикаментозной терапии КПЛ в комплексном лечении наряду с КПЛ широко используется физиотерапия: УФ-облучение, гипербарическая оксигенация, лазерная абляция, а также индуктотермия поясничной области, диадинамические токи, дозированный очаговый вакуум [29]. В последние годы при ограниченных, резистентных к проводимой терапии очагах КПЛ и эрозивных очагах КПЛПР используют фотодинамическую терапию (ФДТ) с фотосенсибилизаторами толуидиновым синим и 8-метоксипсораленом. Эффективность этих препаратов связана с их способностью к индукции апоптоза гиперпролиферирующих воспалительных клеток [30, 31]. Метод минимально инвазивен и, по сообщениям авторов, оказывает выраженный клинический эффект без формирования рубца. F. Aghahosseini ФДТ наряду с хирургической эксцизией, лазерным удалением, аппликациями цитостатиков (блеомицина) и системных препаратов витамина А также использует в лечении КПЛПР [30].
Лазерную абляцию очагов КПЛПР осуществляют лучами углекислотного лазера, действие которого основано на его способности разрушать кератиноциты путем денатурации белка, и диодного лазера, лучи которого способны наряду с этим разрушать подлежащую соединительную ткань и находящиеся там воспалительные клетки. Однако результаты рандомизированных исследований эффективности этого метода по сравнению с местным применением кортикостероидов оказались противоречивыми. Одни исследователи отмечали преимущество при эрозивном и атрофическом КПЛПР медицинских лазеров [32, 33], другие – мазей дексаметазона, триамсинолона и 0,05%-ного клобетазол [32]. По-видимому. эти лазеры могут использоваться как альтернатива в рефрактерных случаях КПЛПР [34].
Медицинский лазер на иттриум-алюминиевом-гранате, испускающий инфракрасный свет, используется для термальной коагуляции, абляции и испарения. При длине волны 2,94 µМ он был эффективным для 2 женщин с КПЛПР, резистентных к терапии местными кортикостероидами, у которых произошло быстрое заживление эрозий с легким дискомфортом и небольшим кровотечением во время и после лечения. Однако у одной из них через 15 месяцев произошел рецидив [35]. Осложнения при применении этого лазера включают длительную эритему, пурпуру, эрозии, пигментные нарушения, формирование рубцов [36].
Эксимерный лазер с длиной волны 308 нм, излучающий монохромный когеррентный свет, дающий иммуномодулирирующие и фотобиологические эффекты, сходные с узкоплосным УФ-В, стимулирующий апоптоз воспалительных клеток и подавляющий Т-клеточный иммунный ответ [37], применялся в двух случаях при рефрактерном КПЛПР, что привело к полной ремиссии, но у одного пациента через 4 недели развился рецидив [38]. Лечение переносилось хорошо, побочные эффекты включали эритему, гиперпигментацию, пузыри, эрозии и зуд. По данным М. Trehan и C.R. Taylor, использование этого лазера в лечении 5 (75%) больных привело к выраженному улучшению без рецидива в течение от 2 до 17 месяцев, 2 пациентов – к улучшению, у одного эффект отсутствовал [39].
Данные об эффективности при КПЛПР УФ-В-фототерапии основываются на одном сообщении о его применении 14 больными с эрозивным КПЛПР, резистентными к местным кортикостероидам. Лечение через 8 недель в 9 случаях привело к выздоровлению, в 5 – к улучшению, но у 4 пациентов возник рецидив. Побочные эффекты отмечены в одном случае и характеризовались преходящим нарушением зрения [40]. В целом же побочные эффекты при УФ-В включают острую эритему, гиперпигментацию, снижение остроты зрения, зуд, развитие эрозий и пузырей. Кроме того, ряд авторов указывал на канцерогенный риск при применении УФ-В со стороны слизистой оболочки полости рта [41].
ПУВА-терапия (син.: фотохимотераиия) с 8-метоксисораленом (8-МЛП) и облучением очагов поражения УФ-А обладает антипролиферативным эффектом, связанным с подавлением репликации ДНК и апоптозом воспалительных клеток, а также супрессивным действием на Т-клетки и экспрессию цитокинов, что приводит к подавлению иммунного ответа. Кроме того, псоралены прямо взаимодействуют с клеточными компонентами и непрямо модифицируют их через реактивные кислородные соединения [42]. Метод эффективен при рефрактерных к местным кортикостероидым препаратам в случаях КПЛ, но высокая частота побочных эффектов (тошнота, глазные симптомы, головная боль, зуд, фотосенсибилизация) [43] и канцерогенный эффект в отделенной перспективе [44] существенно ограничивают ее применение.
Ввиду неблагоприятного общего и местного эффектов ПУВА-терапии [13] ряд исследователей в середине 1980-х гг. пришел к выводу о возможности применения при распространенном и генерализованном КПЛ экстракорпоральной фотохимиотерапии (ЭФХТ), которая ранее помимо Т-клеточной лимфомы кожи с успехом применялась при КПЛ-подобной реакции «трансплантат против хозяина» [45], а также при ряде аутоиммунных (ревматоидный артрит, системная красная волчанка, вульгарная пузырчатка, системная склеродермия [46, 47]) заболеваний, связанных с нарушением со стороны Т-лимфоцитов [48]. Метод основан на лейкинферезе, облучении УФ-А мононуклеарных клеток периферической крови, выделенных после приема внутрь 8-МОП и последующей их реинфузии пациенту [49].
Mолекулярной основой действия ЭФХТ является формирование тимидиновых димеров ДНК и РНК, приводящее к повреждению ДНК и нарушению синтеза белка с формированием антиклонотипического иммунного ответа против патогенных клонов Т-клеточных популяций на основе индукции апоптоза патогенных Т-клеток и активации антигенпрезентирующих клеток [50, 51]. Метод эффективен при типичном КПЛ [52], однако данные о его эффективности при атипичных формах КПЛ основаны на единичных наблюдениях.
В связи с этим особый интерес вызывает сообщение о выраженном и стойком клиническом эффекте фототерапии (по 3 сеанса в месяц, на курс – 24 сеанса) при резистентном к лечению эрозивном КПЛ полости рта, в т.ч. сочетающимся с генерализованным КПЛ кожи [53], и при резистентными к лечению (циклоспорином, азатиоприном, ПУВА-терапией, ацитретином, преднизолоном) болезненными эрозиями подошв, а также рубцовой алопецией волосистой части головы (синдром Грэхема–Литтл–Лассауэра) [54]. На патогенетическую направленность метода при КПЛ указывают данные ряда исследователей, в соответствие с которыми эффект ЭФХТ при этом заболевании сопровождался существенным снижением количества Т-лимфоцитов крови при стабильном уровне В-лимфоцитов и естественных киллеров [53]. Метод обычно хорошо переносится. Побочные эффекты бывают редко и включают гипотонию, анемию, зуд, лихорадку, которые могут возникать во время или после его проведения лечения [50].
Заключение
Таким образом, КПЛ – весьма распространенное заболевание, характеризующееся наличием атипичных форм поражения кожи и слизистой оболочки полости рта, причем эрозивно-язвенные поражения являются предраковыми. В связи с этим использование ЭФХТ в комплексном лечении очагов КПЛ и КПЛПР, в т.ч. резистентных к медикаментозной терапии, весьма перспективно и безопасно.
Чем опасен красный плоский лишай?
Отсутствие лечения или тяжелая стадия заболевания может привести к поражению всего кожного покрова, ярко выраженному дискомфорту и значительному снижению иммунитета.
Красный плоский лишай на волосистой части кожи головы может вызвать необратимую потерю волос, а на ногтевых пластинах – деформацию ногтей (истончение, расщепление, отторжение ногтевой пластины, вплоть до лизиса ногтя).
Патологическое поражение в области глаз чревато ухудшением зрения или сужением слезного канала.
Эрозивная форма заболевания нередко приводит к образованию рубцов, и шрамов, а следствием поражений слизистой оболочки гениталий может быть сужение влагалища или фимоз.
Также некоторые формы заболевания склонны к малигнизации и перерождению в плоскоклеточный рак кожи.
Рецепты для наружного лечения
Любой, знающий не понаслышке, что такое красный лишай, хотел бы понимать, как лечить это заболевание в домашних условиях. Снять воспаление, зуд и покалывание можно достаточно быстро, используя компрессы, мази, масла и отвары.
Зеленый доктор календула: настойки, отвары
Противовоспалительные, антисептические и ранозаживляющие свойства календулы делают ее популярным средством борьбы с красным лишаем. Используют это растение в виде настоек, мазей, отваров:
- Цветы календулы для компрессов заливают 70% спиртом и оставляют на 2 недели. После приготовления хранят не более 1 года. Вместо спирта можно использовать водку.
- Настойку из календулы применяют для орошения ротовой полости. Для этого чайную ложку настойки нужно разбавить в стакане кипяченой воды. Иногда очаги воспаления прижигают ватной палочкой, смоченной в чистой настойке.
- Использовать календулу можно для обтирания. Для этого из сухих листков готовят отвар. 2 ст. л. растения заливают 200 мл кипятка и закрывают крышкой. Сверху накрывают полотенцем и через некоторое время сцеживают. Обрабатывают кожу 2-3 раза в день.
- Кроме компрессов и обтираний календулу применяют для приготовления мазей. 10 г соцветий измельчают в порошок и смешивают с 50 г вазелина. Полученную мазь наносят на воспаленные места.
Компрессы из трав
Несмотря на большое количество народных средств из календулы, для лечения красного плоского лишая используются и другие растения в качестве компрессов:
- Пустырник издавна славился своими лечебными свойствами. Чаи, настойки пустырника используют для снятия нервного напряжения, смягчения аллергических проявлений. Для приготовления настоя против красного лишая 1 ст. л. растения заваривают в 1 стакане кипятка. Смачивают в нем марлю и оставляют на воспаленных участках.
- Взять в равных частях траву сухой ромашки, шалфея и календулы, смешать и залить горячей водой. Дать настояться и остыть. Кусочек марли или ваты смачивают в получившемся отваре и прикладывают к участкам гиперпигментации.
- Еще для одного рецепта потребуется 3 ст. л. коровяка, 1 ст. л. ивы и столько же чистотела. Смешанные травы залить 1 л кипятка и настоять один час. Делать смоченные в отваре компрессы можно несколько раз в день. Полученным настоем можно также протирать пораженные лишаем участки.
- Несколько листиков алоэ измельчить, положить в кипяток. Через сутки в получившемся настое смочить марлевую ткань и использовать как компресс.
- По 4-6 раз в день к участку, пораженному красным лишаем, можно прикладывать примочки из яблочного уксуса. После 10-минутной процедуры воспаленный участок оросить водой. Вместо уксуса можно использовать сок яблока, калины или клюквы.
Растительные мази
Эффективны при лечении красного лишая мази.
О наследственной возможности покрытия тела красными лишайными очагами говорит следующая статистика. В семьях примерно 1 % больных от плоского лишая страдало несколько поколений.
Можно приготовить в домашних условиях.
- Для мази из хмеля, лопуха и календулы берут 1 ст. л. цветов календулы, по 2 ст.л. корней лопуха и шишек хмеля. Кипятят в 200 г воды, остужают, процеживают и смешивают с вазелином в пропорции 1 ст. л. отвара на 2 ст. л. вазелина. Мазь накладывают тонким слоем на воспаленные участки несколько раз в день.
- Для приготовления мази отжимают сок из листьев алоэ, смешивают его с 1 ст. л. ладана и добавляют кашицу, полученную из трех зубков чеснока. В полученную массу окунают тампон и прикладывают к пораженному лишаем месту на 20 минут.
- Медовая мазь считается эффективным средством против лишая. Ее готовят из 15 г прополиса и 100 г вазелина. Замороженный прополис нагревают на водяной бане около минуты до полного растворения, сцеживают и наносят на пораженную красным лишаем кожу два раза в день.
Эфирные и обычные растительные масла
Масла различных растений применяют, чтобы смягчить зуд и снять раздражение кожи, пораженной красным лишаем:
- Облепиховое масло способствует восстановлению кожи. Пропитанный им тампон прикладывают к слизистой или коже на 30-60 минут несколько раз в день.
- Масло календулы помогает уменьшить припухлости и убрать покраснение.
- Оливковое масло смягчает раздражение и восстанавливает кожу. Его используют при обострении.
Существуют и другие способы снятия воспаления при поражении кожных покровов красным лишаем. Например, свекла. Ее натирают и привязывают к пораженному участку. Как только свекла высохнет, ее заменяют на новую.
Эффективно лечение красного лишая чистой горячей водой. Пораженное место обливают 2 раза в день в течение 3 минут. Улучшение можно увидеть в среднем через 3 дня. Через 2 недели от лишая может не остаться и следа.
Как вылечить красный плоский лишай?
Состав и тактика терапии плоского лишая зависят от степени распространения поражения, от причины и локализации патологии, от сведений об эффективности ранее проводимой терапии. Так, лечение заболевания предусматривает применение системных и наружных лекарственных препаратов, а также фототерапию.
Среди наиболее эффективных лекарственных групп препаратов для лечения красного плоского лишая специалисты выделяют:
- антигистаминные препараты;
- поливитаминные комплексы;
- антимикотические средства;
- системные кортикостероиды;
- системные ретиноиды и др.
Факторы, обуславливающие заболевание
Данное заболевание носит хронический характер и может передаваться на генетическом уровне. Однако среди причин его появления или обострения медики называют несколько факторов:
- ослабление иммунной системы и активизация инфекций;
- воздействие сторонних химических веществ (лекарства, бытовые и промышленные препараты);
- собственный синтез организмом опасных компонентов, обусловленный стрессовыми ситуациями;
- существующие заболевания (аллергия, нарушения работы ЖКТ, повреждение слизистой оболочки, сахарный диабет).
Точное установление наиболее вероятных причин заболевания впоследствии и определяет наиболее эффективный способ лечения красного лишая.