Красный плоский лишай – это хроническое заболевание, склонное к рецидивам, которое сопровождается зудом кожи и воспалительными высыпаниями в виде фиолетовых папул.
Данное заболевание часто поражает слизистые оболочки полости рта или половых органов. Согласно данным ВОЗ, красный плоский лишай составляет около 2,5% среди всех дерматологических болезней и 15% среди болезней слизистой оболочки ротовой полости.
В комплекс заболеваний, составляющих красный плоский лишай входят два синдрома: синдром Литтла – Лассюэра, включающий нерубцовую алопецию подмышек и лобка и рубцовую алопецию волосистой части головы, а также синдром Гриншпана-Потекаева, включающий диабет, гипертензию и эрозивно-язвенную форму дерматологического заболевания.
Достоверно причина возникновения патологии неизвестна. Выделяют нейрогенную, вирусную, бактериальную, аутоиммунную и токсико-аллергическую теории природы заболевания.
Существует ряд факторов, повышающих вероятность появления красного плоского лишая, а именно:
- генетическая предрасположенность;
- нарушения нервной системы;
- сбой иммунитета;
- аллергические (лихеноидные) реакции на химические или пищевые компоненты;
- хронические инфекции в организме;
- метаболические расстройства;
- стресс;
- травмы кожи и слизистой ротовой полости (наличие острых краев зубов, плохо изготовленные протезы);
- изменение микроэлементного состава слюны вследствие наличия протезов из разных металлов в полости рта;
- агрессивное действие некоторых лекарственных препаратов;
- возраст после 40 лет и др.
Лечение данного заболевание комплексное и требует индивидуального подхода. На основе результатов анализов, врачом подбирается схема и дозировка препаратов, как правило местного действия, которые уменьшают симптоматику патологии и предупреждают её повторное появление.
Что такое красный плоский лишай?
Красный плоский лишай является воспалительным дерматозом с различными клиническими проявлениями. В патологический процесс вовлечены ткани кожи и ее придатки (ногти и волосы), а также слизистые оболочки. Обычно заболеванию подвержены представители обоих полов среднего и старшего возраста, но иногда оно наблюдается у детей.
В современной медицине считается, что красный плоский лишай – это реакция гиперчувствительности замедленного типа в ответ на действие неоантигена эпидермального (кожного) происхождения, поскольку значимое место в природе заболевания имеет аутоиммунный аспект. Цитокины, выделяемые клетками иммунитета, провоцируют цитотоксические механизмы и запускают гибель клеток (апоптоз).
Красный плоский лишай характеризуется тремя стадиями течения:
- прогрессирующая, которая сопровождается активным проявлением симптоматики патологии: образованием папул и зудом;
- стационарная с постепенным уменьшением признаков заболевания: побледнение, уплощение папул и стихание зуда;
- регрессирующая, которой свойственен регресс папул, формирование коричневых пятен и участков атрофии на месте их локализации, исчезновение зуда.
Немного анатомии
Глотка является частью дыхательных путей и пищеварительного тракта. В ней располагается целый комплекс лимфоидных образований, называемых глоточным кольцом Пирогова-Вальдейера. В состав кольца входят небные, глоточная, язычная, трубные миндалины, а также лимфоидные гранулы и валики, которые находятся на боковых стенках глотки.
Ткани глотки пронизаны огромным количеством кровеносных сосудов. Их поверхностное расположение обеспечивает согревание или охлаждение вдыхаемого через рот и нос воздуха. Соприкасаясь со слизистой, воздух очищается от пыли, химических примесей и различных микроорганизмов. Осевшие на слизистой пылинки, вещества и микробы раздражают ее, это иногда вызывает воспаление и покраснение горла1.
Наверх к содержанию
Как определить красный плоский лишай?
Внешнее проявление красного плоского лишая обусловлено процессами повреждения и регенерации клеток кожи и слизистой оболочки.
Для красного плоского лишая характерны следующие признаки:
- наличие полигональных, с плоской вершиной, цветных папул 1-2 мм в диаметре;
- группирование папул с образованием колец или линий;
- образование крупных бляшек из папул (стека Уилхема), по периферии которых расположены изолированные мелкие папулы;
- симметричная локализация на коже (лучезапястные суставы, предплечья, голени, половые органы и др.);
- появление новообразований на внутренней стороне щек, деснах, языке, красной кайме губ или гениталиях при поражении слизистой оболочки;
- истончение, ломкость, помутнение ногтевых пластин;
- ярко выраженный зуд;
- быстрое появление папул при травмах кожи (феномен Кебнера);
- образование на месте исчезнувшей папулы вторичной гиперпигментации.
Врачи классифицируют основные морфологический формы красного плоского лишая, как:
- типичная, наиболее распространенная (45% случаев) форма патологии, сопровождающаяся образованием папул перламутрового цвета со специфическим налетом;
- гиперкератотическая или веррукозная, характеризующаяся образованием твердых красных, серо-желтых или темно-красных инфильтрированных бляшек на передней части голени или на верхних конечностях;
- экссудативно-гиперемическая (25% случаев), вызывающая образование отечных папул;
- эрозивно-язвенная, нередко являющаяся следствием экссудативно-гиперемического лишая и сопровождающаяся образованием небольших язв или участков эрозии на ступнях или в межпальцевом пространстве, и др.
Также в некоторых случаях наблюдаются редкие буллезная, атипичная и пигментная формы заболевания.
Появление первых признаков заболевания требует немедленного медицинского реагирования. Отсутствие своевременного лечения может привести к быстрому прогрессированию патологии и значительному ослаблению защитных сил организма. Какие анализы сдают при красном плоском лишае?
Обычно диагностика красного плоского лишая включает в себя:
- анализ крови (общий и биохимический);
- гормональный профиль;
- соскоб для гистологического и цитоморфологического исследования (пораженные ткани подвержены гиперкератозу, дегенерации эпидермиса, наличию инфильтрата и др.);
- биопсия кожи;
- консультацию стоматолога и других смежных специалистов (эндокринолог, гастроэнтеролог).
Крайне важно на осмотре у врача сообщить ему перечень принимаемых лекарственных препаратов, эпизоды недавнего стоматологического лечения, вакцинации или вирусного заболевания. Данные анамнеза значительно помогут в постановке правильного диагноза и определении природы происхождения красного плоского лишая.
Причины покраснения горла
Покраснение горла может объясняться факторами, не связанными с инфекцией2:
- Механические травмы слизистой оболочки глотки твердой пищей и костями.
- Употребление горячей пищи, которая может вызвать термический ожог2.
- Раздражение или ожог глотки химическими веществами (кислотами, щелочами, спиртосодержащими жидкостями)2.
- Употребление чрезмерно острой пищи (раздражение слизистой могут вызвать острый перец, имбирь, хрен, горчица).
- Вдыхание табачного дыма, пыли или загрязненного механическими и химическими примесями воздуха.
Прием пищи, содержащей красные пищевые красители. В этом случае горло красное, но не болит.
Наверх к содержанию
Чем опасен красный плоский лишай?
Отсутствие лечения или тяжелая стадия заболевания может привести к поражению всего кожного покрова, ярко выраженному дискомфорту и значительному снижению иммунитета.
Красный плоский лишай на волосистой части кожи головы может вызвать необратимую потерю волос, а на ногтевых пластинах – деформацию ногтей (истончение, расщепление, отторжение ногтевой пластины, вплоть до лизиса ногтя).
Патологическое поражение в области глаз чревато ухудшением зрения или сужением слезного канала.
Эрозивная форма заболевания нередко приводит к образованию рубцов, и шрамов, а следствием поражений слизистой оболочки гениталий может быть сужение влагалища или фимоз.
Также некоторые формы заболевания склонны к малигнизации и перерождению в плоскоклеточный рак кожи.
Традиционные методы лечения
Ключевые положения
- К традиционным лекарственным препаратам, используемым при КПЛ, относят топические и системные ГКС, фототерапию, ретиноиды, топические ингибиторы кальциневрина, системные иммуносупрессивные препараты.
- Поражение слизистой оболочки полости рта, гениталий, фолликулярная форма КПЛ не имеют тенденции к спонтанному разрешению, часто требуют назначения системной терапии.
- На сегодняшний день проведено недостаточное количество клинических исследований, посвященных терапии КПЛ. Отсутствие данных не всегда говорит об отсутствии эффективности метода лечения.
КПЛ представляет собой важную и недостаточно исследованную клиническую проблему. Таким образом, доказательная база большого количества вариантов терапии, широко применяемых в клинической практике, остается неадекватной. Далее будут обсуждены основы фармакологии и доказательная база для каждого применяемого в рутинной практике препарата, отдельно для наиболее часто встречаемых в клинической практике вариантов заболевания. Краткий обзор традиционно используемых лекарственных препаратов, их фармакодинамики и уровня доказательности приведен в таблицах 1-5.
Кожная форма КПЛ
Топические и системные ГКС
Целью терапии при классической самоограничивающейся кожной форме КПЛ является ускорение процесса разрешения очага, а также симптоматическое облегчение зуда. Стандартной терапией первой линии являются топические ГКС, при этом выбор препарата в большинстве случаев основывается на клиническом опыте врача, чем на данных клинических исследований. К часто применяемым препаратам относят клобетазола пропионат, флуоцинолона ацетонид, бетаметазона дипропионат, триамцинолона ацетонид(также может применяться в виде внутриочаговых инъекций при рефрактерных к лечению случаях гипертрофического КПЛ). Авторы рекомендуют использование мазевых основ, так как они обладают более выраженными увлажняющими свойствами, а также менее сложным составом по сравнению с кремом. Аппликации тГКС применяются при размерах очага до 15% площади тела, при более обширном поражении в ряде случаев предпочтительно использовать системные препараты. Системные ГКС, как для перорального, так и для внутримышечного применения, могут использоваться при резистентных к топическим ГКС формам КПЛ. Наиболее часто применяется преднизолон в дозе 30-60 мг/сутки, длительность терапии зависит от тяжести и рефрактерности заболевания. Плацебо-контролируемое рандомизорованное клиническое исследование показало, что у пациентов, рефрактерных к топическим ГКС наблюдается значительное улучшение на фоне 10-дневного курса системного преднизолона в дозе 30 мг/сутки. Для тяжелых случаев КПЛ продолжительность курса состаляет до 4-6 недель. Необходимо помнить о побочных эффектах системных ГКС, особенно при назначении препаратов этой группы на длительный срок. Необходимо длительное мониторирование артериального давления, уровня глюкозурии мочи. Повторяющихся курсов системных ГКС по возможности необходимо избегать. Обязательным является тщательное обследование пациента для обнаружения симптомов длительного применения и токсичности системных ГКС с использованием соответствующих методов диагностики. Механизм действия системных ГКС скорее неспецифический, основан на индукции иммуносупрессии и противовоспалительном эффекте, реализующемся за счет регуляции действия провоспалительных медиаторов на генетическом, цитокиновом и клеточном уровне. Отсутствие специфичности фармакологического действия приводит к возникновению ряда побочных эффектов, поэтому необходимы дальнейшие исследования по поиску таргетного препарата.
Фототерапия, фотохимиотерапия
Фототерапия, фотохимиотерапия в течение многих лет использовалась в терапии воспалительных дерматозов, в том числе КПЛ, за счет своего комплексного иммуносупрессивного действия. Свежие рандомизированные контролируемые исследования показывают преимущество фототерапии над лечением системными ГКС; в исследовании пациентов с тГКС-рефрактерным заболеванием, 6-недельный курс узкополосной фототерапии УВ-В лучами был ассоциирован с полным ответом у 52% пациентов, в то время как при системной терапии преднизолоном при той же длительности ответ наблюдался у 13% пациентов(однако, преднизолон применялся в дозе меньше стандартной). По данным ретроспективного когортного исследования, узкополосная УФ-В фототерапия и ПУВА(псорален+УФ-А фототерапия) обладают сопоставимой клинической эффективностью при классической кожной форме КПЛ, однако, предпочтительнее использовать узкополосную УФ-В фототерапию, так как метод является более простым, а также обладает более приемлимым профилем безопасности.
Ретиноиды
Ретиноиды длительно применяются для успешного лечения кожной формы КПЛ, при этом наиболее часто назначаемым препаратом является ацитретин. Считается, что фармакологические эффекты ацитретина реализуются через активацию рецепторов ретиноевой кислоты, контролирующих процесс созревания эпидермиса и воспалительный ответ в коже. Двойное слепое плацебо-контролируемое исследование пациентов с кожной формой КПЛ показало, что 8-недельный курс ацитретина в дозе 30 мг/сутки ассоциирован с длительной ремиссией заболевания. Тем не менее, сообщается о более частом возникновении побочных эффектов в группе пациентов, получавших ацитретин, что объясняет отсутствие широкого применения ацитретина и других системных ретиноидов у пациентов с кожной формой КПЛ. В других исследованиях была показана клиническая эффективность других системных ретиноидов — этретината, изотретионина, третиноина, однако, показания к применению препаратов в рутинной практике ограничены.
Как вылечить красный плоский лишай?
Состав и тактика терапии плоского лишая зависят от степени распространения поражения, от причины и локализации патологии, от сведений об эффективности ранее проводимой терапии. Так, лечение заболевания предусматривает применение системных и наружных лекарственных препаратов, а также фототерапию.
Среди наиболее эффективных лекарственных групп препаратов для лечения красного плоского лишая специалисты выделяют:
- антигистаминные препараты;
- поливитаминные комплексы;
- антимикотические средства;
- системные кортикостероиды;
- системные ретиноиды и др.
Поражение слизистой оболочки полости рта при КПЛ
Топические и системные ГКС
Топические ГКС являются препаратами 1 линии для лечения локализованных форм КПЛ слизистой оболочки полости рта. Сильные и очень сильные препараты — клобетазол, триамцинолон, бетаметазон, флуоцитонид, флутиказон — обладают доказанной эффективностью и безопасностью. Эти препараты обычно наносятся 2 раза в день как в неразбавленном виде (например клобетазола пропионат 0,05%), так и смешанными с препаратом Оrabase (например, триамцинолон) в течение 1-2 месяцев с последующим переходом на применение в поддерживающем режиме. Также, возможно применение ГКС в виде внутриочаговых инъекций, однако данных в пользу преимущества данного метода перед остальными недостаточно (существуют только отдельные клинические случаи). Системная терапия с применением пероральных ГКС может быть показана при значительной тяжести заболевания, в случае рефрактерности к наружной терапии, однако доказательная база такого подхода недостаточна, адекватные плацебо-контролируемые исследования не проводились. С учетом широкого спектра побочных явлений на фоне применения системных ГКС, даннная группа препаратов применяется в виде короткого курса с последующим переходом на топическую терапию.
Топические ингибиторы кальциневрина
Интерес к возможности применения топических ингибиторов кальциневрина был привлечен в первую очередь их противовоспалительным действием, отличным от тГКС. Механизм действия препаратов реализуется за счет подавления активности Т-клеток на уровне транскрипционных факторов. Опубликованные исследования по изучению эффективности данной группы препаратов весьма противоречивы — метаанализ, выполненный в 2012г, оценивавший 3 рандомизированных контролируемых исследования показал, что эффективность пимекролимуса не превышает плацебо. Последующие исследования были более обнадеживающими — согласно полученным данным эффективность топических ингибиторов кальциневрина была сравнима с действием тГКС. В исследовании, выполненом в 2014г, было показано, что эффективность пимекролимуса в сравнении с такролимусом несколько выше, в то время как в более свежих исследованиях действие такролимуса и пимекролимуса оказалось эквивалентным. Эти данные были подтверждены в открытом рандомизированном контролируемом исследовании (2017г), пилотном рандомизированном контролируемом исследовании, последующем метаанализе. Многие врачи в своей клинической практике обнаруживают более высокую эффективность такролимуса. К побочным эффектам топических ингибиторов кальциневрина относят локальное раздражение, жжение, особенно на эрозированных очагах (что ограничивает их применение в случае эрозивной формы КПЛ), но в целом их профиль безопасности не уступает длительно применяющимся тГКС. Отсутствие побочных эффектов тГКС обусловливает увеличивающийся интерес к применению данных препаратов в клинической практике.
Топические и системные ретиноиды
Ретиноиды обладают определенным иммуномодулирующим действием за счет прямого воздействия на Т-клетки через ядерные рецепторы ретиноевой кислоты. Топические ретиноиды являются альтернативой тГКС при неэрозивной форме КПЛ и рекомендуются в качестве препарата 2 линии терапии по мнению World Workshop in Oral Medicine IV. Несмотря на доказанную эффективность топического третиноина и изотретиноина 0,1% (в плацебо-контролируемых исследованиях), в одном из исследований была доказана более низкая эффективность по сравнению с тГКС. К побочным эффектам относят местное раздражение, фоточувствительность, тератогенность. Возможность рецидива заболевания в течение 2-5 недель после прекращения использования препарата значительно ограничивает широкое применение топических ретиноидов в повседневной практике. Применение системных ретиноидов (этретината, изотретиноина) ограничено в связи с недостаточным соотношением риск-польза, однако, использование алитретиноина может быть более успешным.
Клиническое наблюдение
Больной С., 1978 г. р., поступил в кожное отделение КОГБУЗ «Кировский областной клинический кожно-венерологический диспансер» 18.02.2019 с жалобами на высыпания на коже верхних и нижних конечностей. Периодически беспокоит кожный зуд. Снижено качество жизни.
Считает себя больным в течение 2 лет, когда на коже передней поверхности голеней появились высыпания. Начало заболевания ни с чем не связывает. Наследственность по кожным заболеваниям не отягощена. Самостоятельно не лечился, к врачу не обращался. Позднее количество высыпаний увеличилось: появились новые элементы на коже верхних и нижних конечностей, усилился кожный зуд. Лечился амбулаторно: местно мазь с бетаметазоном. Последнее обострение отмечает в течение 2 мес., когда заметил появление новых высыпаний на коже бедер, предплечий. Обратился к дерматологу по месту жительства.
Анамнез жизни.
Родился в Кировской области. Образование: среднее специальное, педагогическое. ВИЧ, туберкулез, гепатиты А, В, С, гемотрансфузии, ранее перенесенные инфекции, передаваемые половым путем, отрицает. Лекарственную непереносимость отрицает. Перенесенные заболевания: острые респираторные заболевания, ангина. Наследственность по кожным заболеваниям не отягощена. Травмы, операции отрицает. Хронические заболевания отрицает. Вредные привычки отрицает.
Общий осмотр.
Состояние удовлетворительное, сознание ясное. При осмотре методами аускультации, пальпации и перкуссии: внутренние органы без особенностей. ЧСС 76 уд./мин. АД 120/70 мм рт. ст. Физиологические отправления в норме.
Локальный статус.
Патологический процесс на коже распространенный, симметричный, хронического течения в стадии обострения. Локализуется на коже верхних конечностей (в области плеч, предплечий), нижних конечностей (в области бедер, голеней, лодыжек, тыльной поверхности стоп). Представлен множественными папулезными элементами розового цвета с фиолетовым оттенком, диаметром 0,2–0,5 см, полигональной формы, с пупковидным вдавлением в центре. Некоторые папулы сливаются, образуя кольца с незначительным западением в центре диаметром до 3,0 см (рис. 1–3). При боковом освещении имеется восковидный блеск. Симптом сетки Уикхема +. Дермографизм смешанный. Периферические лимфоузлы не увеличены.
Данные проведенных исследований.
Клинический анализ крови: лейкоциты 3,3×109/л; эритроциты 4,62×1012/л; гемоглобин 140 г/л; тромбоциты 337×109/л; скорость оседания эритроцитов 6 мм/ч; эозинофилы 2%; лимфоциты 1,0×109/л. Общий анализ мочи: соломенно-желтая, прозрачная; белок 0,017 г/л; удельный вес 1,025; глюкоза: отрицательно; pH 6,5; лейкоциты, эритроциты не обнаружены. Биохимический анализ крови: аланинаминотрансфераза 53 Ед/л; аспартатаминотрансфераза 32 Ед/л; холестерин 5,03 ммоль/л; билирубин общий 10,9 нмоль/л, глюкоза 6,0 ммоль/л.
HLA-фенотип: А02, 28, В07, 18. DRB1* 04.
УЗИ органов брюшной полости от 20.02.2019: перегиб желчного пузыря.
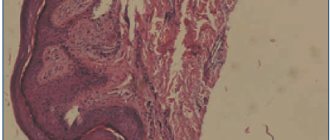
Результат биопсии: эпидермис неравномерной толщины, очаговый гиперкератоз, очаговый гипергранулез, очаги вакуольной дегенерации. В дерме набухание коллагеновых волокон, сосуды спавшиеся. В поверхностных слоях дермы полосовидный лимфогистиоцитарный инфильтрат (рис. 4).
Лечение
пациенту было назначено в соответствии со стандартом специализированной медицинской помощи при КПЛ. Назначена доза преднизолона: 30 мг/сут внутримышечно № 3, затем таблетированная форма 20 мг/сут (утром) с постепенным снижением дозы после выписки на 1/2 таблетки 1 раз в 10 дней до полной отмены и последующим приемом гидроксихлорохина. В качестве заместительной и сопутствующей терапии, в т. ч. для профилактики побочных эффектов, пациент получал омепразол, антигистаминные препараты, препараты калия, глюконат кальция, витамины А и Е, сульфат железа и витамин С. Местное лечение: мометазона фуроат.
Продолжительность лечения в стационаре — 14 дней. Больной выписан с полным разрешением элементов, местами оставшейся гиперпигментацией под диспансерное наблюдение дерматовенеролога по месту жительства.