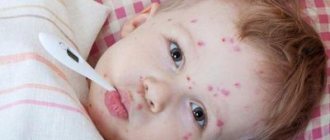
Отеком Квинке (или ангионевратическим отеком) называется аллергическое заболевание, при котором происходит внезапный отек подкожных тканей и слизистых оболочек.
Чаще всего отек Квинке затрагивает лицо, ротовую полость, дыхательные пути и желудочно-кишечный тракт. Но может поражать и суставы, внутренние органы. Особенно опасным считается поражение гортани (из-за риска затруднения дыхания) и головного мозга (может приводить к серьезным неврологическим нарушениям). Патология данного типа может развиться практически у любого человека, поскольку существует множество предрасполагающих факторов: от пищевой аллергии до острых инфекционных заболеваний.
В половине случаев он сопровождает крапивницу, а в 11% случаев развивается изолированно. Иногда найти причину внезапного отека не удается, и тогда его называют идиопатическим. Примечательно, что отек Квинке в своем роде семейное заболевание, и нередко передается, например, от родителей к детям. «В наследство» человек получает недостаток определенных ферментов, которые должны бороться с веществами, ответственными за отеки.
Отеки бывают развивающимися, проходящими и рецидивирующими1.
Симптомы отека Квинке
Симптомы зависят от локализации и особенно остро проявляются в начале болезни, развиваясь с большой скоростью – от нескольких минут. Внешние проявления патологии – сильный отек носогубного треугольника, языка и миндалин.
Считается, что форма заболевания становится максимально опасной в тот момент, когда аллергической реакции подвергаются трахеи, гортань и глотка. При этом могут наблюдаться:
- охриплость голоса;
- затруднение дыхания вплоть до удушья;
- «лающий» кашель.
Если вовремя не оказать медицинскую помощь и не предотвратить распространение дальнейшего отека, исход может быть летальным2.
Реже при отеке Квинке появляется жидкий стул, рвотные позывы и болевые приступы, локализующиеся в области живота. Симптомы «острого живота» говорят о распространении заболевания на желудочно-кишечный тракт.
Если при аллергической реакции будет «поражен» головной мозг, симптоматика станет напоминать дисфункцию нервной системы:
- афазия;
- гемиплегия;
- тошнота, рвотные позывы и сильное головокружение;
- частые приступы судорог.
Если реакции пойдут дальше, то под влияние заболевания попадет система мочевыделения. Развивается острый цистит, сопровождающийся длительными задержками мочи. Возможны отеки половых органов.
Результаты патологии
При своевременной первой помощи последствий для организма не бывает. Игнорирование развивающихся симптомов отека Квинке становится причиной формирования анафилактического шока, вплоть до летального исхода.
Для пациентов, склонных к спонтанным аллергическим реакциям, врачи рекомендуют придерживаться определенных правил профилактики:
- исключение из ежедневного меню продуктов питания, способных вызвать приступ;
- предупреждение контактов с внешними аллергенами;
- употребление антигистаминных средств в сезон цветения растений.
Своевременное лечение хронических болезней поможет снизить риск формирования ангионевротического отека.
Отек Квинке у детей
Довольно часто от отека гортани страдают маленькие детки. Влияют на это следующие факторы:
- кормление грудного ребенка искусственной пищей;
- частое использование лекарственных средств;
- аллергическая реакция бытового типа (на шампунь, кондиционер для постельного белья или порошок);
- злоупотребление поливитаминами и сильнодействующими антибиотиками.
Для детей младше 3 лет характерно проявление неаллергического отека Квинке. Это обусловлено наследственностью, нередко проявляется в комплексе с бронхиальной астмой или крапивницей. Сужение зева протекает быстро.
- первая стадия проявляется практически незаметно, без отдышки;
- вторая вызывает бледность кожных покровов, синеет носогубный треугольник, сильно учащается сердцебиение;
- на третьей стадии наступает дыхательная недостаточность. Появляется сильная потливость, ребенку сложно дышать;
- четвертая стадия самая сложная. Она сопровождается замедлением сердцебиения, поверхностным дыханием и потерей сознания.
При первых проявлениях отечности гортани необходимо обратиться к специалисту, так как отсутствие квалифицированной помощи в данном случае грозит летальным исходом.
Симптоматика
Ангионевротический отек глаза, как правило, можно отличить от других патологий по очень быстрой прогрессии и тому, что отекшая кожа не меняет цвет. Опухшие ткани плотные. Может поражаться как верхнее, так и нижнее веко либо оба одновременно. Как правило, зуда нет, однако в некоторых случаях, когда аллергия сопровождается крапивницей, кожные покровы могут чесаться. При надавливании нет боли, что отличает отек от воспалительного. Вот как выглядит отек Квинке на веках на фото.
Аллергическая реакция может поражать один глаз или оба. Она может распространиться на щеку, рот, шею. Глазная щель сужается, повышается внутриглазное давление. При массивном отеке Квинке могут развиться тяжелые последствия:
- хемоз конъюнктивы;
- появление инфильтратов на роговице;
- вторичная глаукома;
- смещение глазного яблока.
Главная опасность аллергического отека века у ребенка или взрослого в том, что процесс может принять генерализованный характер и поразить также гортань, пищеварительный тракт, мочеполовые пути. Если поражены оболочки внутренних органов, больной жалуется на сильные боли, понос, рвоту. Неравномерное распределение жидкости в области лица может привести к пропитыванию ей оболочек мозга. Это приводит к потере сознания, сильной головной боли, судорогам.
Вот как выглядит распространившийся на все лицо аллергический отек века на фото:
Диагностика отека Квинке
Диагностика включает осмотр больного и сбор анамнеза (предрасполагающих факторов).
При осмотре специалист обращает внимание на:
- расположение, его размер, плотность и цвет, температуру отека и окружающих тканей, наличие зуда или жжения, время развития;
- состояние дыхательных путей, голоса, процесса глотания, чтобы исключить опасность для жизни;
- артериальное давление и частоту пульса, температуру тела, и др.
На втором этапе оцениваются предрасполагающие факторы. К ним относят:
- случаи появления отеков в семье;
- наличие ударов, уколов, травм у больного в последние несколько часов;
- прием эстрогенсодержащих препаратов на фоне беременности;
- пищевые и лекарственные факторы;
- частые госпитализации с признаками «острого живота» (могут говорить о внутренних отеках).
Так же следует выяснить, страдал ли больной от онкологий или аутоиммунных заболеваний. Только после анализа всех жалоб и сведений можно будет определить характер отека – является ли он приобретенным или наследственным.
Основы первой помощи
Появление первичной симптоматики отека Квинке требует вызова скорой помощи, вне зависимости от степени выраженности клинических признаков. В список мероприятий по первой неотложной помощи входит:
- исключение контакта с аллергенами;
- наложение на область отека грелки со льдом;
- прием активированного угля или Полисорба для очистки организма от попавших аллергенов;
- употребление таблеток для рассасывания с антигистаминными свойствами: Супрастина, Зодака, Зиртека, Кларотадина, Фенистила;
- использование сосудосуживающих препаратов при отечности слизистых носа – Нафтизина, Ринонорма.
Прибывшие специалисты введут инъекционно пострадавшему гормональные медикаменты на основе преднизолона. После купирования основных симптомов отека Квинке бригада скорой помощи отвезет больного в ближайшую больницу с аллергологическим отделением.
Неотложная помощь при отеке Квинке
Учитывая скорость развития отека, необходимо сразу вызвать скорую помощь. До приезда скорой помощи, нужно действовать следующим образом:
- успокоить больного и усадить его в максимально удобное положение;
- с больного необходимо снять все лишнее. Нужно обеспечить приток свежего воздуха;
- ограничить непосредственный контакт с раздражителем. Если отек спровоцировал укус насекомого, необходимо избавиться от жала;
- ввести антигистаминные препараты. Самыми эффективными в этом случае будут инъекции. Но если нет возможности сделать укол, нужно выпить препарат. Только так можно снизить интенсивность протекания реакции. Среди антигистаминных препаратов последнего поколения выделяется Цетрин®. Его действие направлено на блокирование гистамина – вещества, ответственного за появление аллергической реакции. Поэтому препарат работает независимо от причины, которая вызвала отек Квинке и может помочь в купировании приступа3.
Причины
Патогенез аллергического отека Квинке вне зависимости от причины происходит после контакта человека с аллергеном, после чего начинается активное вырабатывание иммуноглобулинов. В кровь выделяется гистамин, который расширяет капилляры и увеличивает их проницаемость, из-за чего появляются первые симптомы ангионевротического отека: отечность кожных покровов и слизистых оболочек.
Причины ангионевротического отека:
- продукты питания;
- шерсть и перья животных;
- укусы различных видов насекомых;
- химические соединения и вещества;
- домашняя или уличная пыль;
- медицинские препараты;
- хронические стрессы;
- наследственные причины ангионевротического отека.
Лечение отека Квинке
Непосредственное лечение заболевания проходит в стационаре аллергического отделения. Для того чтобы начать лечение необходимо определить причину развития аллергической реакции. Больному назначают обязательную диету, которая исключает продукты, содержащие мед и шоколад, ягоды и цитрусовые и другие сильные аллергены; выписывают препараты с антигистаминным эффектом в комплексе с гормональными препаратами – дексаметазоном или, например, преднизолоновой мазью. Для вывода аллергена лечение сопровождают назначением полисорбов.
Вышеперечисленный комплекс лекарств дополняется средствами, нормализующими работу нервной системы организма, например, кальцием или аскорбиновой кислотой.
Самостоятельное лечение отека Квинке, без консультации и наблюдения квалифицированного специалиста невозможно.
Список литературы
- Горячкина Г. А., Дифференциальная диагностика различных форм крапивницы и отека Квинке / Г.А. Горячкина, Е.Ю. Борзова // Пульмонология и аллергология. – №3. – 2004. – 13 с.
- Лечащий врач [электронный ресурс] . – Режим доступа: https://www.lvrach.ru. – Лусс Л. В., Современные представления о патогенезе и принципах терапии крапивницы и ангионевротических отеков. (Дата последнего обращения 25.08.17)
- Инструкция по применению лекарственного препарата для медицинского применения Цетрин®. – Регистрационный номер: П N013283/01.
Профилактика ангионевротического отека век
Чтобы снизить риск образования повторного отека век Квинке, пациент должен неукоснительно соблюдать полученные от лечащего врача рекомендации. В большинстве случаев они сводятся к ряду простых и выполнимых в домашних условиях правил:
- В первые дни после оказанной скорой медицинской помощи не использовать горячую воду (только теплую — до 37 градусов);
- Применять исключительно мягкое, щадящее кожу мыло;
- По мере исчезновения симптомов делать холодные или прохладные компрессы;
- Строго придерживаться гипоаллергенной диеты (особенно при пищевом виде ангионевротического отека век);
- Принимать исключительно те препараты, которые назначаются лечащим врачом;
- Не прибегать к самостоятельному лечению любых других патологий и советоваться со специалистом перед каждым применением лекарственных средств;
- Избегать стрессовых ситуаций;
- Заботиться о недопущении грибковых, паразитарных и вирусных инфекций (в том числе гриппа);
- С осторожностью относиться ко всяким воздействиям на ранее пораженные участки кожи вокруг глаз (отказаться от применения косметики);
- При наследственном отеке век Квинке перед проведением запланированных операций (в том числе стоматологических) обязательно осуществлять профилактическое лечение;
- Ограничивать интенсивность физических нагрузок.
Все эти рекомендации при их обязательном соблюдении помогут избежать возможных рецидивов.
Осложнения
Если при первых признаках отека состояние не было купировано, это может привести к развитию тяжелых осложнений:
- проблемы с дыханием — из-за внезапного или прогрессирующего отека дыхательных органов;
- головокружение и обморок;
- коллапс — состояние, близкое к обмороку, которое сопровождается резким падением кровяного давления и стремительным ухудшением работы важных систем организма.
Осложнений ангиоотека можно избежать при своевременно оказанной медицинской помощи. После купирования долговременных последствий отека не наблюдается.
1.Общие сведения
Если вы видите, как у человека стремительно отекает лицо, особенно в области век и губ, первое, что должно прийти на ум – отек Квинке.
Остро развивающийся ангионевротический (сосудисто-нервный) отек назван по имени немецкого врача Генриха Квинке, давшего первое подробное клиническое описание в 1882 году (казуистические упоминания подобных состояний встречались и раньше). Интересно, что термин «отек Квинке» употребляется преимущественно в германо- и русскоязычной медицине, тогда как в международной английской терминологии обычно говорят об «ангиоэдеме».
Ангионевротический отек представляет собой один из специфических вариантов реакции гиперчувствительности и может возникнуть у любого из нас, независимо от возраста и пола. Впрочем, иногда сообщается о преобладании молодых женщин (20-30 лет) среди лиц с диагностированными эпизодами отека Квинке. С другой стороны, существует форма ангиоэдемы (вернее, три подтипа) с наследственной предрасположенностью, впервые описанная У.Ослером шестью годами позже публикации Г.Квинке; при наличии отягощенного семейного анамнеза чаще страдают мужчины.
Согласно статистике, только в США отек Квинке ежегодно становится поводом для вызова неотложной помощи около ста тысяч раз, и он же устойчиво лидирует в общем объеме аллергических реакций и состояний, послуживших основанием для госпитализации в стационар.
Запись на консультацию
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Актуальность
Согласно статистическим данным ряда европейских стран (Германии, Англии, Франции и др.), от 10 до 30% населения страдает аллергическими заболеваниями [1]. Одним из проявлений аллергической реакции человека является отек Квинке (ОК) — остро возникающее заболевание, характеризующееся появлением четко ограниченного отека кожи, подкожной клетчатки, а также слизистой оболочки различных органов и систем организма. ОК впервые был описан Генрихом Квинке в 1882 г., но лишь спустя почти 100 лет (в 1963 г.) был определен патогенез этого заболевания. Долгое время ОК представляли как исключительно аллергическую реакцию. Поступательное развитие аллергологии и иммунологии постепенно расширило знание об ОК. В этом заболевании выделили наследственную и приобретенную формы. Было установлено, что ОК может быть проявлением аллергии и псевдоаллергии. Также было выявлено, что это заболевание может развиться вследствие приема ингибиторов ангиотензинпревращающего фермента (иАПФ) (каптоприл, эналаприл). При этом необходимо отметить, что у 45% больных выявить причинный фактор развития ОК не удается [2]. Так, со временем к ОК как к отдельной нозологической форме начали относить и ряд патологических состояний человека с идентичным клиническим проявлением, но с разной этиологией и патогенезом. Это вносило значительную неопределенность в клиническую работу специалистов.
На сегодняшний день по МКБ-10 ОК классифицирован как ангионевротический отек (АО) с присвоением кода идентификации T78.3. Различают: I. Аллергический А.О. (гигантская крапивница); II. Псевдоаллергический отек (неспецифическая гистаминолиберация); III. Комплементзависимые отеки: 1. Наследственный А.О. (НАО): a) НАО с количественным недостатком С1-ингибитора (НАО I типа); b) НАО с функциональным недостатком С1-ингибитора (НАО II типа); с) НАО, при котором уровень С1-ингибитора и его функция у пациентов соответствуют норме (НАО III типа); 2. Приобретенный А.О. (ПАО): a) иммунокомплексный (ПАО I типа); b) аутоиммунный (ПАО II типа); c) при введении препаратов, активирующих систему комплемента; IV. Идиопатический А.О..
I
.
Аллергический АО
. Наиболее часто в повседневной клинической практике встречается А.О. До 80% причин АО — развитие аллергической реакции I типа — реагиновый (IgE-зависимый тип). К развитию аллергического АО могут приводить различные факторы: лекарства, пищевые продукты, некоторые биологически активные добавки, яд жалящих насекомых, латекс (перчатки, резиновые мочевые катетеры, интубационные трубки, внутривенные катетеры), эпидермальные аллергены — слюна, перхоть кошек, собак, косметические средства. Для аллергического АО характерны четкая связь воздействия аллергена и развития реакции, острое начало — обычно реакция развивается через 15—30 мин после контакта с аллергеном, быстрое развитие отека, сочетание с крапивницей. Отек характерного вида — обычно это плотный, асимметричный, безболезненный отек, может быть бледно-розового цвета и не отличаться от неизмененной кожи. Локализуется преимущественно в местах с хорошо развитой подкожно-жировой клетчаткой (на лице это чаще всего губы, веки, в ротовой полости — мягкое небо, язык, миндалины). Вовлечение слизистой оболочки дыхательной системы (отек гортани, трахеи, бронхов) особенно опасно из-за угрозы развития асфиксии. Возможно развитие АО как начала генерализованной анафилактической реакции — анафилактического шока, который проявляется генерализованным зудом, крапивницей, слезотечением, чиханьем, бронхоспазмом, отеком языка, гортани, глотки, охриплостью, гиперсекрецией слизи в бронхах, тошнотой, рвотой, схваткообразной болью в животе, поносом, тахикардией, артериальной гипотонией, нарушением сердечного ритма, развитием острой сердечно-сосудистой недостаточности, судорог, остановки дыхания, комы. При этом смерть наступает от отека гортани и нарушения сердечного ритма.
II. Псевдоаллергический отек
. Клинические проявления псевдоаллергического отека во многом сходны с таковыми аллергического отека, однако выделение медиаторов аллергии происходит неиммунным путем. При таком механизме развития отека важную роль играют пищевые продукты и медикаменты, изменяющие метаболизм медиаторов, образование избытка лейкотриенов, брадикинина, дисбактериоз, а именно миорелаксанты (тиопентал, тубокурарин), опиаты, антибиотики, рентгеноконтрастные вещества, местные анестетики, плазмозаменители, плазма, альбумин, протамин непосредственно воздействуют на тучные клетки, повышают уровень гистамина в крови; рыба, сыр, копчености, вино, пиво, шоколад, орехи, ягоды (клубника, малина), цитрусовые — содержат большое количество гистамина в своем составе; нестероидные противовоспалительные препараты (НПВП), пищевые добавки (тартразин), салицилаты, сульфиты, нитраты — приводят к образованию избытка лейкотриенов D4, C4, E4, обладающих значительной сосудорасширяющей и хемотаксической активностью; прием иАПФ является довольно частой причиной развития АО (от 4 до 8% всех АО) за счет накопления брадикинина, увеличивающего сосудистую проницаемость. Отмечено, что 0,1—0,7% всех пациентов, принимавших иАПФ, имели эпизод АО [3, 4].
III. Наследственный ангионевротический отек (НАО)
— крайне редкое заболевание, его распространенность мо-жет различаться в разных регионах и составляет примерно 1:50 000 человек. Такая невысокая распространенность приводит к крайне низкой осведомленности врачей о заболевании и, как следствие, к его плохой и поздней выявляемости, а также к неправильной тактике ведения и подбору терапии. НАО — заболевание, основными клиническими проявлениями которого являются рецидивирующие отеки слизистых оболочек и глубоких слоев дермы различной локализации [5, 6].
К развитию отеков приводит повышенное высвобождение медиатора брадикинина (низкомолекулярного нанопептида, вызывающего увеличение проницаемости сосудистой стенки и экстравазацию плазмы) вследствие дефицита или нарушения функциональной активности С1-ингибитора (С1-ИНГ). Наиболее часто в основе развития заболевания лежит мутация в гене SERPING1
[7].
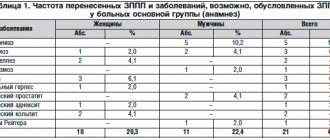
С целью диагностики НАО с дефицитом С1-ИНГ используются показатели уровня С1-ИНГ и его функциональной активности, а также уровня С4-компонента комплемента в крови. НАО I типа (85% случаев) диагностируется, когда уровень С1-ИНГ составляет менее 30% от нормы. НАО II типа (15% случаев) диагностируется при выявлении снижения функциональной активности С1-ИНГ более чем на 50% от нормы при нормальном или повышенном уровне С1-ИНГ. Для постановки диагноза изменения должны быть зарегистрированы не менее чем в 2 исследованиях, которые необходимо повторить с интервалом 1—3 мес. Уровень С4-компонента комплемента у пациентов с НАО I и II обычно снижен (<50% от нормы), но низкая чувствительность и специфичность данного анализа ограничивают его диагностическую ценность, поэтому данный показатель может быть использован только в качестве скринингового маркера для отбора пациентов в связи с его доступностью в рутинной практике и низкой ценой [5] (табл. 1).
Таблица 1. Диагностические показатели при наследственном ангионевротическом отеке I и II типов
Таким образом, механизм развития отеков при НАО обусловлен избыточной активностью комплемента и фактора Хагемана с образованием брадикинина и С2-кинина, повышающих сосудистую проницаемость. Этим объясняют отсутствие у пациентов эффекта от приема антигистаминных препаратов и глюкокортикостероидов (ГКС) (табл. 2).
Таблица 2. Дифференциальная диагностика наследственного и аллергического ангиоотеков
III тип НАО первоначально был описан у женщин, а затем и у мужчин.
Механизм его развития неясен. Уровень С1-ИНГ и его функция у пациентов соответствуют норме. Возможно, что заболевание связано с усилением продукции брадикинина и замедлением его разрушения за счет снижения активности АПФ (кининазы) под влиянием эстрогенов.
Клинические проявления НАО.
Основными клиническими проявлениями НАО являются периферические отеки, абдоминальные атаки (обусловленные отеком стенки кишки) и отеки верхних дыхательных путей (ВДП). Практически все пациенты с НАО страдают от рецидивирующих периферических отеков — это наиболее частое клиническое проявление заболевания. Характерной особенностью отеков является отсутствие крапивницы и изменений кожных покровов (покраснение, температура) над отеком. Возможно наличие покалывания, жжения, болезненности в месте отека. Наиболее частая локализация — верхние и нижние конечности. В отличие от гистаминовых отеки, обусловленные брадикинином, нарастают более медленно, но и более медленно регрессируют. В среднем отек сохраняется около 72 ч [8].
Следующим по частоте симптомом (прослеживается более чем у 50% больных) являются абдоминальные атаки, которые могут возникать как вместе с периферическими отеками, так и изолированно, что существенно затрудняет диагностику. Клиническая картина может варьировать от легкого дискомфорта до симптомов «острого живота», которые становятся причиной необоснованных хирургических вмешательств. С помощью УЗИ и КТ органов брюшной полости можно выявить отек участка кишечника и свободную жидкость в брюшной полости или полости малого таза [9].
Наибольшую угрозу для жизни пациента несут отеки ВДП: отек гортани, языка и небной занавески. Клинически это проявляется нарушением дыхания и глотания, дисфонией, стридором. Следует оценить возможность глотательных движений, провести осмотр доступных обследованию ВДП. Время от появления симптомов нарушения дыхания до полной асфиксии непредсказуемо и может составлять от 20 мин до 14 ч. Отеки ВДП могут быть первым клиническим проявлением заболевания [1, 8].
В качестве триггерных факторов для развития НАО могут выступать эмоциональное напряжение, физические нагрузки, механическая травма (даже самая незначительная, например давление от ремня или обуви), инфекционные заболевания, использование некоторых препаратов (некоторые контрацептивы, иАПФ или антагонисты рецепторов ангиотензина II), укусы насекомых, ряд продуктов питания, изменения погоды [1].
К факторам, сопряженным с повышенным риском развития ургентных отеков, относятся многие медицинские процедуры: стоматологические манипуляции, инвазивные методы исследования и лечения, хирургические вмешательства (в особенности связанные с необходимостью применения интубационного наркоза). Отеки, связанные с этими процедурами, как правило, возникают в течение 2 сут после проведения манипуляции. Очень важно помнить, что манипуляции, в прошлом проведенные без осложнений, не являются гарантией безопасности каждого последующего медицинского вмешательства [10—12].
Наличие некомпенсированных хронических заболеваний (например, кариеса, тонзиллита, холецистита) также является триггерным фактором развития отеков, поэтому при отсутствии адекватной коррекции таких заболеваний формируется порочный круг, прогрессивно ухудшающий течение основного заболевания [13]. В связи с этим наличие четкого протокола ведения пациента перед медицинским вмешательством имеет огромное значение для минимизации риска развития осложнений, а следовательно, для снижения инвалидизации и смертности. Кроме того, наличие такого плана значительно повышает шанс пациентов на своевременное оказание качественной медицинской помощи. Огромное значение своевременной диагностики и адекватной терапии при таких состояниях наглядно продемонстрировано в исследовании K. Bork и соавт.: из 70 рассмотренных летальных случаев от асфиксии во время обструкции дыхательных путей у 63 пациентов не был уставлен диагноз, и только у 7 пациентов заболевание было верифицировано [8].
Рекомендации при инвазивных медицинских вмешательствах у пациентов с НАО
Согласно имеющимся данным, основанным на принципах доказательной медицины, при проведении инвазивных медицинских вмешательств пациентам с НАО рекомендуется соблюдать следующие общие правила: использовать препарат для краткосрочной профилактики (ингибитор С1-эстеразы — беринерт) для подготовки к плановым и срочным вмешательствам за 1—6 ч до процедуры. При его отсутствии в качестве препаратов второй линии могут быть использованы свежезамороженная плазма и даназол [1, 5]. Не следует прерывать прием базисной терапии (если пациент ее получает) [5].
Рекомендуется избегать, если возможно, интубационного наркоза и отдавать предпочтение другим видам анестезии [14], предпочитать проводниковую анестезию общей анестезии [14], обеспечить возможность проведения реанимационных мероприятий, в частности по восстановлению проходимости дыхательных путей [14].
Следует убедиться, что пациент не получает запрещенные при НАО препараты: иАПФ, блокаторы рецепторов ангиотензина II, эстрогенсодержащие препараты.
Важно помнить, что поскольку отеки при НАО обусловлены действием брадикинина, данная группа отеков нечувствительна к использованию системных ГКС, антигистаминных средств и адреналина, следовательно, использовать эти препараты для краткосрочной профилактики и купирования отеков нецелесообразно [1, 5].
Согласно последней редакции международных рекомендаций по ведению пациентов с НАО, единственным препаратом для краткосрочной профилактики, основанной на принципах доказательной медицины (как при плановом, так и при срочном медицинском вмешательстве), является концентрат плазматического С1-ИНГ [1]. Это концентрат ингибитора С1-эстеразы, полученный из донорской крови, оказывающий влияние на все звенья патогенеза при лечении НАО. На территории России зарегистрирован единственный препарат ингибитора С1-эстеразы — беринерт. Беринерт подтвердил свою эффективность и безопасность в клинических испытаниях как за рубежом, так и на территории Р.Ф. Во всем мире беринерт является препаратом С1-ИНГ с более чем 30-летним опытом применения (более 500 тыс. курсов лечения). Опубликованы данные о его безопасном использовании у всех возрастных категорий больных, в том числе у детей и беременных женщин. Поэтому при наличии выбора следует всегда отдавать предпочтение именно этому препарату, особенно если планируется объемное медицинское вмешательство или нет возможности избежать интубационного наркоза [1, 5].
Концентрат С1-ИНГ должен применяться для профилактической премедикации как можно ближе к началу процедуры. Согласно инструкции, принятой на территории Российской Федерации, профилактическая доза препарата перед инвазивной процедурой или оперативным вмешательством составляет 1000 МЕ для взрослого и 15—30 МЕ/кг для ребенка. Препарат вводят внутривенно [5]. Проведение такой премедикации позволяет свести к минимуму риск возможных жизнеугрожающих отеков, однако необходимо помнить, что даже применение концентрата донорского С1-ИНГ эстеразы человека не дает абсолютной гарантии: есть сообщения о клинических случаях и сериях случаев, когда отеки развивались даже после относительно малых операций на фоне премедикации [1, 14]. Поэтому даже при проведении премедикации на время оперативного вмешательства пациент должен иметь с собой средства для купирования острых отеков [1, 5].
К сожалению, в рутинной практике в России применение беринерта может быть ограничено ввиду низкой обеспеченности пациентов и медицинских учреждений данным препаратом. В такой ситуации необходимо готовить пациента к планирующемуся вмешательству с помощью препаратов второй линии: даназола, свежезамороженной плазмы, антифибринолитиков.
При плановых медицинских вмешательствах в качестве лекарства для краткосрочной профилактики может быть использован даназол. Данный препарат относится к фармакологической группе аттенуированных андрогенов. К настоящему времени накоплен очень большой опыт использования аттенуированных андрогенов при НАО. Даназол назначают по схеме: 200 мг/сут 7 дней до и 4—5 дней после оперативного вмешательства (если пациент находился на базисной терапии даназолом, то дозу увеличивают в 2 раза от исходной) с дальнейшей отменой или переходом на прежнюю дозу базисной терапии [5, 12]. Следует помнить, что аттенуированные андрогены имеют достаточно много побочных эффектов и есть категории пациентов, которым противопоказано назначение этих препаратов, несмотря на их эффективность. Однако короткие курсы даназола, как правило, не имеют клинически значимых последствий для здоровья пациента [12].
При отсутствии даназола и беринерта единственным доступным средством, способным снизить риск развития отека во время медицинского вмешательства, является нативная или свежезамороженная плазма, которая также является донором ингибитора С1-эстеразы. Ее назначают в дозе 250,0 мл за 1—6 ч до процедуры. Кроме того, при плановом оперативном вмешательстве возможно совместное использование даназола и плазмы. Так как плазма не стандартизирована по содержанию С1-ИНГ и может содержать такие компоненты, как XII фактор свертывания крови, прекалликреин, высокомолекулярный кининоген, ее переливание не всегда может привести к ожидаемому эффекту. Описаны случаи не только отсутствия эффекта от введения плазмы, но и усиления отеков. Кроме того, безопасность плазмы в сравнении с таковой препаратов С1-ИНГ значительно ниже, что связано с более высоким риском передачи трансмиссивных инфекций, а также с аллосенсибилизацией [1].
В настоящее время не рекомендуется использование антифибринолитиков в качестве препаратов для краткосрочной профилактики, по крайней мере в качестве монотерапии [1]. Ряд экспертов считают, что возможно использование аминокапроновой кислоты в качестве дополнительного метода профилактики развития отеков: в дополнение к даназолу рекомендуется введение аминокапроновой кислоты внутривенно капельно 200,0 мл [5]. Также перед проведением стоматологических манипуляций применяют полоскание полости рта 5% раствором аминокапроновой кислоты.
Гораздо чаще, чем с медицинскими вмешательствами, пациенты сталкиваются с бытовыми триггерными факторами: это могут быть стрессовые ситуации (экзамен, переезд, личные переживания), менструации, инфекционные заболевания, укусы насекомых, физические нагрузки. О предстоящем воздействии некоторых триггерных факторов нередко известно заранее, поэтому возможно к ним подготовиться. При невозможности проведения профилактики С1-ИНГ рекомендуется назначение даназола (или увеличение его дозы) по схеме, рекомендуемой для подготовки к медицинским манипуляциям. У некоторых пациентов (при доказанной ранее эффективности) возможно назначение или увеличение дозы транексамовой кислоты. Также считается эффективным назначение или удвоение дозы препарата на период инфекционных заболеваний (начиная с продромального этапа).
Любая профилактическая премедикация не исключает развития «прорывных» приступов, поэтому должна быть не только обеспеченность препаратами (беринерт или икатибант) для купирования отеков, но и при недостаточном ответе на фармакотерапию возможность осуществления интубации. Пациента следует оставить под наблюдением анестезиолога-реаниматолога при появлении первых признаков компрессии ВДП [1, 14].
На сегодняшний день основной проблемой при ведении больных с НАО в нашей стране являются низкая осведомленность врачей об этом заболевании и, как следствие, его низкая выявляемость. Пациентов годами ведут с неверными диагнозами, назначают неподходящую терапию (или не назначают вовсе), отказывают в проведении актуальной медицинской помощи. В нашей практике часто встречаются пациенты, у которых развитие отеков после хирургических манипуляций расценивается как лекарственная непереносимость местных анестетиков, из-за этого им проводят многие болезненные манипуляции без анестезии (что также может привести к отеку) или отказывают в помощи. К счастью, на сегодняшний день в арсенале врачей достаточно препаратов, позволяющих минимизировать риск развития осложнений на фоне медицинской манипуляции.
Приобретенный дефицит С1-ИНГ — это более редкая патология, чем НАО. ПАО может возникать из-за выраженной утилизации и потребления нормального С1-ИНГ (ПАО I типа) или синтеза аутоантител против С1-ИНГ, что нарушает его функцию (ПАО II типа). ПАО встречается при опухолях (лимфопролиферативных заболеваниях и др.), аутоиммунных и инфекционных болезнях [15].
IV. Идиопатический А.О.
Диагноз идиопатического АО ставят, если причина АО не обнаружена. Для этой формы характерно отсутствие семейного анамнеза заболевания. В недавних крупных исследованиях на долю идиопатического АО приходилось до 40% всех случаев изолированного А.О. Идиопатический А.О. характеризуется плотными тестообразными белесыми отеками, без зуда, боли, гиперемии. Развитие идиопатического АО связано с травмой, порой хирургической, сдавлением ткани (например, при рукопожатии), незначительным ушибом, переохлаждением, эмоциональным напряжением, менструальным циклом. Чаще всего болеют женщины молодого и среднего возраста. Нарастание идиопатического АО происходит в течение 48—72 ч, далее следует самопроизвольное обратное развитие в течение 3—4 сут. При отсутствии обострения больные практически здоровы.
Наибольшую опасность представляет идиопатический АО гортани, который может стать причиной гибели больных от асфиксии. Летальный исход наиболее вероятен в возрасте 30—40 лет. Возможен идиопатический АО слизистой оболочки желудочно-кишечного тракта, который проявляется выраженными болями в животе, рвотой желчью, водной диареей. Такая локализация идиопатического АО может имитировать картину «острого живота», при этом отсутствуют ригидность брюшной стенки, лихорадка и лейкоцитоз. Неоправданное хирургическое вмешательство может в подобных случаях вызвать прогрессирование идиопатического АО вплоть до летального исхода [7].
В заключение хочется отметить, что в современной плановой ЛОР-хирургии такое осложнение, как ангионевротический отек, встречается достаточно редко. Однако, учитывая фатальный характер его последствий, необходимы более подробная детализация анамнеза пациента, своевременные прогнозирование и верификация вида ангионевротического отека. Это может служить залогом адекватной периоперационной профилактики и этиопатогенетической терапии, позволяющей избежать такого грозного осложнения, как отек гортани, являющегося причиной гибели от асфиксии.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflicts of interest.
Сведения об авторах
Крюков А.И. — д.м.н., проф., директор ГБУЗ «НИКИО им. Л.И. Свержевского» ДЗМ, зав. кафедрой оториноларингологии «РНИМУ им. Н.И. Пирогова» МЗ РФ, Главный внештатный оториноларинголог Москвы, засл. деятель науки РФ; https://orcid.org/0000-0002-0149-0676
Кунельская Н.Л. — д.м.н., проф. кафедры оториноларингологии л/ф ФГБОУ ВО «РНИМУ им. Н.И. Пирогова» МЗ РФ, зам. директора по научной работе ГБУЗ «НИКИО им. Л.И. Свержевского» ДЗМ; e-mail; https://orcid.org/0000-0002-1001-2609
Царапкин Г.Ю. — д.м.н., вед. научный сотрудник, руководитель отдела патологии верхних дыхательных путей и эстетической ринофациальной хирургии ГБУЗ «НИКИО им. Л.И. Свержевского» ДЗМ; e-mail; https://orcid.org/0000-0003-2349-7438
Товмасян А.С. — к.м.н., старший научный сотрудник, ГБУЗ «НИКИО им. Л.И. Свержевского» ДЗМ, e-mail; https://orcid.org/0000-0002-1214-4939
Лапченко А.А. — к.м.н., заведующий отделением оториноларингологии №32 ГБУЗ «Городская клиническая больница №1 им. Н.И. Пирогова» ДЗМ; e-mail; https://orcid.org/0000-0001-6729-8815
Кишиневский А.Е. — младший научный сотрудник, ГБУЗ «НИКИО им. Л.И. Свержевского» ДЗМ; e-mail; https://orcid.org/0000-0002-6700-3308
Горовая Е.В. — врач-оториноларинголог КДО, младший научный сотрудник отдела патологии верхних дыхательных путей и эстетической ринофациальной хирургии ГБУЗ «НИКИО им. Л.И. Свержевского» ДЗМ; e-mail; https://orcid.org/0000-0003-2072-5415
Алексанян Т.А. — к.м.н., врач-оториноларинголог, пластический хирург; e-mail; https://orcid.org/0000-0002-9164-6282
Как цитировать:
Крюков А.И., Кунельская Н.Л., Царапкин Г.Ю., Товмасян А.С., Лапченко А.А., Кишиневский А.Е., Горовая Е.В., Алексанян Т.А. Ангионевротический отек. Классификация, диагностика, профилактика, тактика лечения. Вестник оториноларингологии
. 2019;84(3):68-73. https://doi.org/10.17116/otorino201984031