Атопический дерматит у детей – это хроническое, рецидивирующее воспалительное заболевание кожи с иммунным механизмом. В результате реакций гиперчувствительности к различным антигенам (пищевым продуктам, пневмоаллергенам, бактериальным белкам) у генетически предрасположенных детей выделяется ряд воспалительных факторов.
Это приводит к экзематозным поражениям, которые состоят из отека и микровезикул, приводящих к зуду, раздражению, царапинам и воспалительным поражениям, симметричным, изменяющимся по внешнему виду и локализации в зависимости от возраста ребенка. Это часто связано с астмой, ринитом и пищевой аллергией.
Виды атопического дерматита
Специалисты выделяют следующие виды болезни:
- Младенческий (от рождения до 2-х лет). Первые признаки появляются в первые месяцы жизни. Сыпь локализуется в области щек и лба. В народе этот вид заболевания называют диатезом. Пораженные участки мокнут и отекают
- Детский (от 2 до 12 лет). Обостряется при контакте кожного покрова с раздражителем. Отличается чрезмерной сухостью и зудом.
В зависимости от возбудителя существуют следующие клинико-этиологические варианты: пищевой, грибковый, клещевой и пыльцевой. Также выделяют вид заболевания со вторичным инфицированием.
Причины развития
Детский атопический дерматит является проблемой общественного здравоохранения в развитых странах и имеет распространенность от 10 до 20%. В одной и той же стране показатели выше в городских районах и среди населения с более высоким уровнем жизни. С возрастом распространенность и интенсивность заболевания уменьшаются. У 60% пациентов диагностируется в первый год жизни, главным образом в первые шесть месяцев, у 85% — в первые 5 лет и только у 10% после 7 лет.
У 70-80% пациентов развивается на фоне наследственной предрасположенности. Генетическая основа сочетаются с различными иммунологическими изменениями в кожном покрове, которые обусловливают дисфункцию защитного барьера:
- мутации приводят к появлению микротрещина, трансэпидермальной потере влаги и нарушению рН;
- это способствует проникновению раздражителей окружающей среды, аллергенов (клещей, продуктов питания, пыльцы), которые повышают чувствительность, и патогенов, таких как золотистый стафилококк.
Эти факторы приводят к клеточной инфильтрации дермы и постоянному воспалению с первоначально дисбалансом лимфоцитов, которые продуцируют Ig E при контакте с аллергенами. Субклиническое воспаление сохраняется даже вне обострения
Основные причины заболевания:
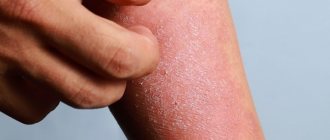
- Чрезмерная сухость. У больных есть дефект, который препятствует увлажнению кожного покрова. Ситуация особенно ухудшается зимой из-за использования обогревателей и снижения влажности в помещениях. Сушит также частое мытье без последующего увлажнения.
- Раздражитель. Различная бытовая химия и некачественные уходовые средства могут вызвать жжение, покраснение, зуд или сухость.
- Эмоциональный стресс. Сплошные разочарования, страх и гнев – провокаторы, на которые кожа ребенка реагирует зудом и покраснением.
- Чрезмерное потоотделение. Если одежда не соответствует погоде, кожа выполняет функцию терморегуляции – потеет, что приводит к ухудшению клинической картины.
Отдельно следует рассмотреть инфицирование стафилококком. В этом случае появляются очерченные участки или везикулы с гноем. Спровоцировать заболевание может герпес и грибок. В редких случаях пыльца, пылевые клещи и домашние животные вызывают атопическую форму дерматита у самых маленьких.
Как предотвратить и лечить рецидивирующее воспаление при AD?
Лечение АД является комплексным и требует постоянного контроля состояния кожи. Это особенно важно для детей, которые чаще всего не могут определить, к каким продуктам они проявляют аллергию и в каких ситуациях. Пациенты должны минимизировать контакт с аллергенами, что нелегко из-за множественности аллергенов и их распространенности.
Симптомы атопического дерматита усиливаются в ответ на стресс, поэтому для предотвращения рецидивов рекомендуется избегать стрессовых ситуаций, особенно когда это хроническое течение.
Во время обострения симптомов необходимо проконсультироваться с дерматологом, который подберет подходящие антигистаминные препараты, которые также обладают противозудными свойствами, и другие лекарства, которые ингибируют развитие аллергии — для местного или общего применения (например, иммунодепрессанты).
Лечение рецидивирующеего воспаления при AD
Стоит позаботиться о том, чтобы исключить из рациона продукты, которые заставляют больных чувствовать себя плохо и дают сыпь. Избегание аллергенов в порошках и жидкостях для полоскания рта, которые сильно раздражают уже пораженную кожу, также играет ключевую роль.
Избегайте одежды из шерсти и других «едких» материалов. Важно качество постельного белья, на котором пациент спит. Оно также должно быть мягким и не раздражающим. Гигиенические и косметические процедуры также оказывают влияние на состояние кожи при AD. Избегайте отшелушивающих моющих средств и мыла, регулярно увлажняйте и слегка смазывайте кожу.
Симптомы атопического дерматита у детей
Клинические проявления составляют основу диагноза, т. к. не существует специфических микроскопических или лабораторных изменений.
Основные проявления в зависимости от возраста:
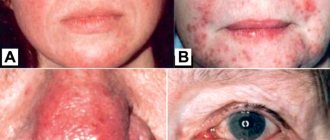
- Младенцы. Признаки болезни появляются со второго месяца, с эритематозной экзантемой, с большим экссудативным компонентом, который образует струпья и локализуется на щеках, на лбу, а также поражает носогубный треугольник. Распространяется на кожу головы, переднюю часть туловища и конечности симметрично. Область подгузника обычно остается нетронутой.
- Дети от 2 до 12 лет. Кожные проявления могут начаться на этом этапе или возобновиться после свободного интервала до 2-3 лет. Характерна локализация на локтевых сгибах и подколенных складках. В пораженной области присутствует характерный зуд. Другими типичными местами локализации являются бедра, запястья, веки, руки и пальцы.
- Подростки. Папулезные и лишаеподобные поражения преобладают в этой фазе на основе интенсивного ксероза. Преимущественно локализуется в больших складках, на верхней трети рук и спины, тыльной стороне рук и ног и на пальцах.
Симптомы, которые должны насторожить родителей: сухая кожа, небольшие трещины в складке мочки уха, пальцев рук и ног, покраснение и шелушение тыльной стороны пальцев ног или рта. Гиперкератоз, придающий вид «мурашек», локализуется на ягодицах, дельтовидной области, наружном стороне бедер и туловища. Возможны эритематозные бляшки на щеках, темные круги под глазами и бледность.
Возможные осложнения
Осложнения атопического дерматита у детей:
- Астма и аллергический ринит (сенная лихорадка). Иногда экзема предшествует этим заболеваниям. Более половины маленьких детей с атопическим дерматитом заболевают астмой и аллергическим ринитом в возрасте 13 лет.
- Хронический зуд и шелушение. Это расстройство может привести к тому, что пораженный участок изменит цвет и утолщится.
- Кожные инфекции. Инфицирование увеличивает риск заражения бактериями и вирусами, например вирусом простого герпеса.
- Аллергический контактный дерматит. Это заболевание часто встречается у больных с атопической формой дерматита.
- Проблемы со сном. Характерный выраженный зуд может привести к бессоннице.
Диагностика атопического дерматита
Назначают обследование на общий и специфический Ig E для определения причины, вызывающей воспаление кожи. Врач ставит диагноз путем осмотра пораженных участков и изучения истории болезни. Специалист также может использовать пластыри или другие тесты, чтобы исключить другие кожные заболевания.
Если родители подозревают, что определенная пища была причиной сыпи на теле ребенка, то нужно сообщить об этом врачу и уточнить о возможности выявления потенциальных пищевых аллергенов. В этом случае для лечения назначается диета.
Основные цели и направления терапии
АД – это заболевание, носящее хронический характер, поэтому лечение должно быть этапным и продолжительным.
- Элиминация причиннозначимых аллергенов с назначением диетотерапии и контролем неблагоприятных факторов окружающей среды;
- Устранение или уменьшение воспалительных изменений на коже и кожного зуда.
- Восстановление структуры и функции кожи (улучшение микроциркуляции и метаболизма в очагах поражения; нормализация влажности кожи ).
- Предотвращение развития тяжёлых форм заболевания, приводящих к снижению качества жизни больных и их инвалидизации.
- В основе АД лежит аллергическое воспаление, поэтому основу лечения составляют антигистаминные и противовоспалительные препараты.
- Полиорганность поражений при АД требует проведения системной базисной терапии противоаллергическими препаратами.
- Выявление и лечение сопутствующих заболеваний, утяжеляющих течение АтД. (лечение патологий органов пищеварения, метаболитная и антиоксидантная терапия, нормализация функциональных нарушений нервной системы, санация очагов хронической инфекции).
Направления терапии АтД:
- диетотерапия и элиминационные меры по устранению причинно-значимых аллергенов;
- системная фармакотерапия;
- антигистаминные препараты;
- мембраностабилизирующие препараты;
- препараты, нормализующие функции органов пищеварения;
- витамины;
- иммуномодуляторы;
- препараты, регулирующие функцию ВНС;
- препараты, содержащие ненасыщенные жирные кислоты;
- антибиотики;
- системные кортикостероиды (по специальным показаниям.);
- Наружная терапия и реабилитация.
Коррекция иммунных нарушений при АтД
- Непосредственным методами иммунокоррекции являются аллерген-специфическая иммунотерапия (АСИТ), лечебный плазмаферез, и собственно иммунофармакотерапия корригирующими препаратами, а также использование современных иммунодепрессантов.
- АСИТ – это единственный способ терапевтического воздействия на все патогенетически значимые звенья аллергического процесса, обладающий длительным профилактическим эффектом и позволяющий добиться обратного развития патологического процесса, т.к. при этом формируется снижение неспецифической тканевой чувствительности к аллергену, уменьшается гиперреактивность, происходит угнетение признаков аллергического воспаления, что свидетельствует в пользу перестройки характера клеточного и цитокинового ответа с Th2 на Th1 – ответ с уменьшением содержания и продукции Ig E.
Показания к проведению АСИТ определяется комплексом критериев:
- диффузная или распространенная форма АтД;
- среднетяжелое/ тяжелое течение;
- клинически значимая сенсибилизация аэроаллергенами, подтвержденная на основании анамнеза, положительных кожных проб и/или обнаружение специфических Ig E антител к данному аллергену;
- наследственная отягощенность по аллергическим заболеваниям, особенно респираторным аллергозам;
- гиперчувствительность к одной группе аллергенов.
Лечение атопического дерматита у детей
Атопический дерматит может быть постоянным. Возможно, придется попробовать несколько методов лечения в течение нескольких месяцев или лет, чтобы контролировать заболевание. Даже если лечение успешное, признаки и симптомы могут появиться снова.
Раннее выявление болезни позволяет вовремя начать лечение. Именно поэтому при появлении первичных симптомов нужно обратиться к аллергологу-иммунологу или дерматологу.
Если регулярное увлажнение и другие меры личной гигиены не помогают, врач может предложить медикаментозное лечение:
- Кортикостероидные мази. Снимают зуд и помогают восстановить кожу. Нанесите их, следуя инструкции после увлажнения кожи, чтобы исключить возникновение побочных реакций.
- Ингибиторы кальциневрина. Мази назначаются в возрасте от 2-х лет и старше. Влияют на иммунную систему. Избегайте интенсивного солнечного света при использовании этих продуктов.
- Лекарства для борьбы с инфекцией. Антибактериальный крем назначается при бактериальной инфекции, открытых язвах или трещинах. Также могут быть назначены антибактериальные препараты внутрь.
- Лекарственные средства для контроля воспаления. В тяжелых случаях врач может назначить пероральные кортикостероиды.
Эффективное и интенсивное тяжелых форм заболевания включает обертывание пораженного участка кортикостероидами местного применения и влажными повязками. Процедура выполняется под контролем медицинских работников.
Фототерапия (светотерапия) назначается детям, состояние которых не улучшается при проведении местного лечения. Процедура заключается в воздействии контролируемого количества естественного солнечного света отдельно или совместно с лекарственными средствами.
Несмотря на эффективность, долгосрочная фототерапия имеет пагубные последствия, такие как преждевременное старение и повышенный риск развития рака. По этим причинам фототерапия не так часто используется у маленьких детей и не проводится у младенцев.
Аллергический дерматит у ребенка: причины возникновения
Вариант 1: Чужеродный раздражитель
Аллергия – это неспецифическая реакция организма на вполне обычный раздражитель. Под раздражителем при возникновении аллергии принято понимать чужеродный белок. Система иммунитета идентифицирует чужеродный белок (антиген) и борется с ним посредством образования антител. Зачастую «включается» и другой сценарий – некоторые вещества (зовутся они гаптенами), попадают в кровь, соединяются там с белками крови и наделяют их «чужеродными» свойствами. Теперь уже свои, ранее дружественные белки крови, оказываются «чужаками» и становятся мишенью системы иммунитета. Особые комплексы, которые образуютантиген с антителом, и создают основу возникновения аллергических реакций.
Объясним это на простом, «детском» примере: представим себе белок в виде цепочки, как поезд с несколькими вагончиками. После того, как этот «состав» будет съеден, ферменты пищеварительной системы начнут расщепление этого белка – разбивку поезда на состав и вагончики. И если по какой-то причине два вагончика останутся вместе и не разделяться, они из нормального «переваренного» белка превратятся в аллерген.
Итог:
печень, вырабатывающая ферменты «расщепления» — это самый уязвимый (ввиду своей незрелости) орган маленького ребенка. Поэтому многие «тяжелые» продукты, содержащие сложные белки (например, шоколад), не могут быть расщеплены ферментами системы пищеварения, тем самым вызывая аллергию. С возрастом печень ребенка окрепнет, и малыш, как говориться, «перерастёт» аллергию без всякого врачебного вмешательства.
Вариант 2: Перегруз организма
Учитывая первый вариант возникновения аллергической реакции, всё кажется очень просто –съели что-то «аллергическое», в организме это вызвало выработку антител, вследствие чего кожа покрылась сыпью. И вот аллерген, казалось бы «вычислен, обезврежен и исключён» и болезнь благополучно излечена. Но на практике, к сожалению, всё не так радужно.
Питание ребенка многократно меняется, назначается лечение для якобы больного кишечника, исключается всё, что хотя бы теоретически может вызвать аллергию – а результата всё равно нет. Напрашивается логический вывод – причина болезни кроется вовсе не в качественном составе еды, присутствуют другие факторы, провоцирующие возникновение АД.
А суть проблемы такова: в кровь ребенка постоянно попадают чужеродные раздражители или плохо переваренные пищевые остатки. Далее, в процессе естественного выделения, эти вещества покидают организм тремя путями:
- с мочой;
- через легкие;
- с потом.
Кожа реагирует на эти вещества, появляется сыпь. То есть, «виновник» действительно система пищеварения, но вот в составе еды ли дело? Любой педиатр подтвердит: истощенные дети крайне редко подвергаются аллергиям и при возникновении кишечной инфекции, которая сопровождается потерей аппетита и поносом – кожные проявления у детей с АД, резко уменьшаются.
Итог:
ограничение нагрузки на кишечник сокращает симптомы аллергического дерматита. Другими словами, ребенок съедает больше, чем может адекватно переварить, а все не переварившиеся избытки собираются в кишечнике и превращаются в аллергены.
Профилактика заболевания
Следующие рекомендации направлены на предотвращение эпизодов заболевания и минимизацию последствий сухости после принятия ванны:
- Увлажняйте кожу не реже двух раз в день. Используйте кремы, мази или лосьоны, которые удерживают влагу. Выберите один или несколько продуктов, подходящих для ребенка.
- Старайтесь идентифицировать и избегать триггеров, которые ухудшают состояние. Предотвратите стресс, негативное воздействие пыли пыльцы. Одевайте ребенка по сезону, чтобы он не потел.
- Младенцы и дети могут страдать от обострений при употреблении определенных продуктов, таких как яйца, молоко, соя и пшеница. Проконсультируйтесь с врачом, как определить возможные пищевые аллергены.
- Используйте только мягкое мыло. Выбирайте средства с нейтральным уровнем pH. Антибактериальное мыло удаляет натуральные масла и высушивает кожу.
Водные процедуры не должны превышать 10-15 минут. После принятия ванны высушите кожу, деликатно промокнув мягким полотенцем, и нанесите увлажняющее средство.
Как найти «золотую середину» и предотвратить переедание?
Итак, «лечимся» по порядку:
- регулярное опорожнение кишечника – смеси Materna содержат в своем составе пробиотики и пребиотики, которые улучшают микрофлору и тем самым способствуют своевременному выведению не переваренных остатков пищи из организма;
- если ваш малыш хорошо прибавляет в весе, и тем более если опережает показатели нормы, не «подгоняйте» и без того хорошее пищеварение дополнительными ферментативными препаратами, эубиотиками и пр.;
- не забывайте, что слюна – «активатор» процесса пищеварения. Если есть медленно, не спеша, то польза от слюны увеличиться. Сделайте поменьше дырочку в соске, попробуйте на пару минут забирать бутылочку, поддерживайте в комнате оптимальные тепло-влажностные параметры воздуха, чтобы избежать пересыхания во рту, чаще гуляйте на свежем воздухе;
- смеси Materna имеют сбалансированный состав белка, характерный для грудного молока – альбумин/казеин 60/40. Также представлены смеси для детей, имеющих непереносимость коровьего белка казеина (Materna Soy). Переводить малыша на такое питание можно только после консультации с врачом. Если же ребенок превышает в наборе веса и страдает от АД, но при этом аллергия на белки коровьего молока не подтвердилась, можно временно попробовать уменьшить концентрацию смеси. Здесь главное не переусердствовать, уменьшение допускается в пределах половины мерной ложечки сухой смеси на стандартный объем воды. Такое снижение концентрации поможет разгрузить печень и кишечник, нормализовать пищеварение и избавиться от симптомов АД;
- если все вышеперечисленные меры не принесли результата, ребенок по-прежнему страдает высыпаниями, скорее всего в пищеварительном тракте нарушено соотношение полезных и условно патогенных микроорганизмов (дисбактериоз) из-за чего невозможно правильное протекание процессов всасывания полезных и выведения ненужных веществ. В таком случае необходимо обратиться к врачу и сдать необходимые анализы.
Помните главное, ни в коем случае не перегружайте кишечник ребенка лишней едой (не превышаете количество сухой смеси на одно кормление и кратность кормлений смесью в сутки). Ребенка, страдающего аллергическим дерматитом, лучше иногда не докормить и дать организму вывести всё лишнее, чем перекормить и нагрузить систему пищеварения непосильной работой.