Этиология заболевания
- Возбудителем туберкулеза кожи является микобактерия туберкулеза, которую в 1882 году впервые открыл Р. Кох.
- Туберкулезная палочка принадлежит к семейству лучистых грибов, роду микобактерий, куда, кроме нее, относятся возбудители проказы, склеромы и более 150 видов атипичных микобактерий.
- Размножаются микобактерии путем деления и почкования. Процесс этот длится 24 часа.
- МБТ проявляют значительную устойчивость во внешней среде. Их невозможно выморозить. До 15-и минут они сохраняет жизнеспособность в кипящей воде. В навозе живут до 15-и лет, до 1-го года – в сточных водах. В высушенном состоянии возбудитель сохраняет жизнеспособность в течение 3-х лет.
- Микобактерии устойчивы к фагоцитозу (макрофаги не могут уничтожить микобактерию, хотя начинают с ней борьбу – незавершенный фагоцитоз).
- Существует человеческий, бычий и промежуточный типы МБТ.
- Возбудитель имеет вид вытянутой палочки довольно сложного строения: трехслойная клеточная стенка и внутриклеточная мембрана содержат полисахариды, липопротеиновые комплексы и белки. Белки отвечают за антигенные свойства (туберкулин). Полисахариды играют роль при обнаружении антител. Липидные фракции помогают МБТ противостоять кислотам и щелочам.
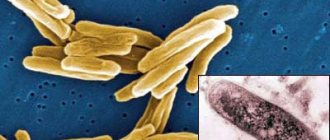
Рис. 2. Микобактерии туберкулеза.
Пути распространения туберкулеза кожи
- Распространяют инфекцию больные туберкулезом с мокротой, мочой, через свищи и предметы обихода. Источником заражения являются так же больные животные и, обсемененные МБТ, продукты питания от больных животных. В период формирования иммунитета возникает первичный туберкулез кожи (туберкулезный шанкр, лихеноидный туберкулез кожи).
- Имеется целый ряд заболеваний, которые связаны с туберкулезом не на прямую, а опосредованно. Это аллергические васкулиты, возникающие в результате аллергического иммунного («параспецифического») воспаления в ответ на инфицирование микобактериями (розацеоподобный туберкулид Левандовского).
Рис. 3. На фото туберкулез кожи лица и шеи.
Как протекает заболевание?
Механизм развития такой инфекции включает несколько этапов:
- попадание возбудителя в верхние дыхательные пути (на слизистые оболочки), откуда при слабом иммунном ответе они поступают в легкие;
- проникновение в альвеолы легких и далее – через их стенки (без специфических изменений);
- попадание в лимфоузлы и лимфопути с дальнейшим размножением (здесь инфекция может принять латентную форму и сохраняться без внешних явлений);
- циркулирование микробактерий по кровеносным путям без размножения (примерно 2 недели);
- расхождение инфекции по тканям и органам, проявление первичного заболевания либо латентной инфекции;
- формирование иммунитета – образование гранулемы вокруг микробактерии;
- инфицирование (если процесс не прогрессирует, гранулема покрывается соединительной тканью или рассасывается, микробактерия внутри нее переходит в L-форму);
- заболевание – переход L-форм в палочки.
Патоморфология
При туберкулезе вокруг внедрившихся туберкулезных палочек возникает бугорок (туберкулюм), компонентами которого являются:
- внутри бугорка явления казеозного некроза (повреждения) тканей и микобактерии туберкулеза (компонент присущ только туберкулезу);
- окружены МБТ клетками, специфичными для любого грануломатозного заболевания – лимфоциты, эпителиоидные клетки и клетки Пирогова-Лангханса (клеточная пролиферация);
- наружный слой (экссудативный компонент) представлен клетками макрофагами, нейтрофилами, эозинофилами (неспецифический компонент).
Рис. 4. Гистологический препарат туберкулезного бугорка.
При туберкулезном поражении кожи чаще встречаются бугорковые структуры с неспецифическим воспалительным инфильтратом (в бугорке мало МБТ или они отсутствуют). Туберкулезные гранулемы характерны для туберкулезной волчанки. При аллергических васкулитах, возникающих в ответ на воздействие микобактерий и продуктов их распада возникают рассеянные формы туберкулеза кожи. В данном случае поражаются сосуды кожи и подкожной клетчатки.
Лечение
Химиотерапия, антибиотики
Применяются бактерицидные и бактериостатические препараты, которые позволяют достичь полного восстановления. При этом важно правильное сочетание препаратов с учетом устойчивости некоторых бактерий к терапии данного вида. Сначала лечение направлено на подавление роста бактерий и исключение их устойчивости к медикаментам. Затем устраняется остаточная инфекция в клетках. Длительность терапии – 6-12 месяцев.
Хирургия
В качестве радикальной методики практикуется резекция легких. Операция проводится при стенозах бронхов, фиброзно-кавернозном поражении, эмпиеме плевры, абсцессах в легких, туберкулемах, склонных к прогрессированию и др. Кроме этого, применяют декортикацию, то есть удаление фиброзных слоев, и кавернотомию – очищение вскрытой каверны.
DOTS
Система терапии, состоящая из нескольких уровней: бактериоскопическое исследование, химиотерапия, противотуберкулезное лечение.
Источники:
- Н.М. Корецкая. Туберкулез у детей и подростков в современных условиях // Сибирское медицинское обозрение, 2010.
- А.В. Мордык, Е.А. Цыганкова, Л.В. Пузырёва, А.А. Турица. Туберкулез у детей Российской Федерации на современном этапе // Педиатрическая фармакология, 2014, т.11, №3, с.27-30.
- https://www.ncbi.nlm.nih.gov/pubmed/24548085 Marais BJ. Tuberculosis in children // J Paediatr Child Health. 2014 Oct;50(10):759-67. doi: 10.1111/jpc.12503. Epub 2014 Feb 19.
- В.Н. Кривохиж. Современные методы раннего выявления туберкулеза среди детей и подростков // Здоровье – основа человеческого потенциала: проблемы и пути решения, 2013, с.570-585.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Первичный туберкулез кожи
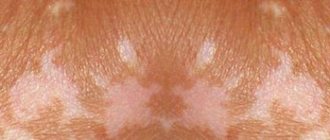
Данная форма заболевания встречается чрезвычайно редко. Болезнь развивается в период развития первичного туберкулеза. Чаще болеют дети в возрасте до 10-и лет. Вначале появляется папула красновато-коричневатого цвета. Далее в центре папулы появляется язва (туберкулезный шанкр). Периферические лимфоузлы увеличиваются в размерах. Часто изъязвляются. Язвы заживают длительно. На их месте появляются тонкие рубцы. При ослабленном иммунитете заболевание вновь возвращается, обезображивая тело рубцами и шрамами.
Виды и формы патологии
По периоду протекания в медицине выделяют стадии:
- инфильтрации;
- распада;
- обсеменения;
- рассасывания;
- уплотнения;
- появления рубцов;
- обызвествления.
| Форма | Особенности |
| Хроническая и ранняя | Протекает на фоне температуры тела до 40℃, кашля, болей в легких, наблюдается неоднородное дыхание, хрипы, сниженный аппетит, упадок сил. |
| Поражение дыхательных органов | Включает патологии:
|
| Другие локализации | Могут быть поражения:
|
Вторичный туберкулез кожи
Заболевание представлено разнообразием локализованных и диссеминированных форм, которые появляются у ранее инфицированных людей. До 75% всех случае занимает туберкулезная волчанка.
В последние 10 лет отмечается преобладание диссеминированных форм туберкулеза кожи.
Обычная или вульгарная туберкулезная волчанка (Lupus vulgaris)
В недалеком прошлом туберкулезная волчанка была самой распространенной формой туберкулеза кожи. Сегодня чаще регистрируются диссеминированные формы. МБТ проникают в кожу из региональных лимфоузлов по лимфатическим путям и гематогенно (с током крови). Зачастую болезнь возникает в детском возрасте, протекает длительно, с периодическими обострениями, распространяется медленно.
Симптомы заболевания
При болезни поражаются кожные покровы носа, лица, шеи, красной каймы губ, слизистые оболочки полости рта и глаз. Кожа конечностей поражается редко. Туберкулезные бугорки сливаются и образуют люпомы. Их цвет желтовато-ржавый. Размер – до 0,75 мм. Вначале люпомы располагаются глубоко, а потом начинают выступать над кожей.
Форма люпом округлая, консистенция мягкая, при значительном надавливании зондом элементы люпомы разрываются, появляется боль и кровотечение. Люпомы часто сливаются. Поверхность их гладкая и блестящая. Если нажать предметным стеклом на пораженный участок, люпомы приобретают цвет «яблочного желе» (симптом «яблочного желе»). При благоприятном исходе в центре бугорков начинается рассасывание и замещение повреждения тонкой кожей в виде папиросной бумаги.
Рис. 5. Фото люпомы.
Рис. 6. Симптом «яблочного желе» при туберкулезной волчанке
Рис. 7. Lupus vulgaris.
Рис. 8. Последствия Lupus vulgaris.
Формы туберкулезной волчанки
Туберкулезная волчанка слизистых оболочек
Самая тяжелая форма Lupus vulgaris. При заболевании поражаются слизистые оболочки носа, глаз и полости рта. Вначале на них появляются красно-желтые образования (бляшки). Их поверхность имеет зернистый вид, напоминающий рыбную икру. Со временем процесс поражает хрящи носа и ушей. Далее наступает самопроизвольное отторжение поврежденных мертвых тканей, которое заканчивается стойким обезображиванием лица.
Рис. 9. На фото поражение языка при туберкулезной волчанке.
Рис. 10. Поражение слизистой оболочки полости рта.
Опухолевая форма туберкулезной волчанки
Туберкулезные бугорки сливаются, образуя опухолевидное образование до 3-х см в диаметре. При прогрессировании процесса появляется распад подлежащих тканей, сопровождающийся повреждением хрящей и лимфоузлов.
Рис. 11. На фото опухолевая форма туберкулезной волчанки.
Плоская форма туберкулезной волчанки
Туберкулезные очаги сливаются, но участок поражения не выступает над уровнем кожных покровов. При прогрессировании заболевания появляются язвочки, у которых неровные края и зернистое дно.
Рис. 12. Плоская форма Lupus vulgaris.
Псориатическая форма туберкулезной волчанки
Туберкулезные очаги сливаются. Поверхность повреждения покрывается множеством мелких чешуек.
Рис. 13. Псориатическая форма Lupus vulgaris.
Рис. 14. Псориатическая форма Lupus vulgaris.
Эксфолиативная (чешуйчатая) форма туберкулезной волчанки
Туберкулезные очаги сливаются. Поверхность повреждения покрывается множеством крупных чешуек белесоватого цвета, которые плотно прилегают к подлежащим тканям. Внешний вид поражения напоминает бабочку.
Рис. 15. Эксфолиативная (чешуйчатая) форма Lupus vulgaris.
Рис. 16. Эксфолиативная (чешуйчатая) форма туберкулезной волчанки.
Рис. 17. Эксфолиативная (чешуйчатая) форма туберкулезной волчанки.
Саркоидоподобная форма туберкулезной волчанки
Сливаясь, туберкулезные очаги образуют опухолевидные образования красноватого цвета – люпус-карциномы. Процесс склонен к озлокачествлению.
Туберкулезная волчанка — наиболее частая форма туберкулеза кожи. Она характеризуется хроническим медленным прогрессирующим течением и склонностью к расплавлению тканей. Заболевание обычно начинается в детстве и тянется годами или десятками лет,иногда в течение всей жизни.
Клиническая картина
Туберкулезная волчанка локализуется чаще всего на лице,особенно на носу (в 80% случаев),щеках,верхней губе,реже — на шее,туловище,конечностях,нередко на слизистых оболочках (70% больных). У 5-10% больных волчанкой обнаруживают туберкулез легких,и с той же частотой встречается туберкулез костей и суставов. Заражение кожи происходит преимущественно гематогенным или лимфогенным путем.
Заболевание начинается с появления люпом — бугорков размером от булавочной головки до горошины,коричнево-красноватого цвета с желтовато-бурым оттенком,мягкой,тестоватой консистенции с гладкой,слегка блестящей поверхностью. Люпомы высыпают группой,вначале располагаются изолировано,затем сливаются; по их периферии всегда имеется застойно-гиперемированная зона.
Феномен «яблочного желе» (диаскопия, обфельмус). Если надавить предметным стеклом на очаг поражения, то появляются желто-бурые пятна. Этот симптом объясняется выдавливанием крови из расширенных кровеносных капилляров и просвечиванием сквозь эпидермис люпом, имеющих гранулематозное строение
Симптом «зонда» (признак Поспелова). Если надавить пуговчатым зондом на бугорок (люпому), то происходит его легкое погружение в глубину ткани. При этом появляется легкое кровотечение и незначительная болезненность. Симптом более выражен при свежей люпоме. Это происходит за счет казеозного некроза, сопровождающегося гибелью коллагеновых и эластических волокон.
Существует несколько клинических форм туберкулезной волчанки: пятнистая (Lupus planus maculosus),бугорковая (Lupus planus tuberculosus),опухолевидная волчанка (Lupus tumidus),эритематозная,сквамозно-гиперкератотическая,веррукозная и язвенная.
- В ряде случаев деструктивные язвенные изменения вовлекают в процесс глубоко подлежащие ткани (хрящи,кости,суставы) с образованием мутиляций,фиброзных,келоидных рубцов и обезображиванием носа,ушных раковин,пальцев,век,конечностей (Lupus mutilans).
- При поражении слизистых (Tuberculosis luposa mucosae) образуются мелкие бугорки синюшно-красного цвета величиной с просяное зерно,которые из-за тесной группировки придают пораженному участку своеобразный зернистый вид. Диагностика облегчается при одновременном наличии проявлений на коже. При поражении слизистых оболочек носа образуется мягкий бугристый инфильтрат синюшного цвета,распадающийся с образованием легкокровоточащей язвы.
- Питириазиформная волчанка (Lupus vulgaris pityriasiformis),характеризуется питиаризиформным шелушением,а псориазиформная волчанка (Lupus vulgaris psoriasiformis) — серебристо-белыми чешуйками.
- Существуют и другие разновидности заболевания: серпигинирующая,эксфолиативная,рупиоидная,крустозная и др.
Туберкулезная волчанка может осложняться рожистым воспалением,лимфангитами,пиодермией,развитием рака кожи (Lupus carcinoma).
Гистологически в дерме выявляют эпителоидные и гигантские клетки,окруженные лимфоцитами. Гигантские клетки Лангханса располагаются в центральной части бугорка,в периферической зоне — лимфоциты и плазматические клетки в большом количестве; казеозный некроз выражен слабо. Микобактерии туберкулеза обнаруживаются с трудом и в небольшом количестве.
Диагностика и дифференциальная диагностика
Дифференциальную диагностику проводят с бугорковым сифилисом,туберкулоидной формой лепры,туберкулоидной формой кожного лейшманиоза,актиномикозом,дискоидной формой красной волчанки.
Туберкулез кожи колликвативный (скрофулодерма)
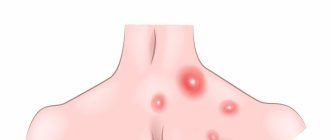
После туберкулезной волчанки эта форма туберкулеза кожи стоит на втором месте по частоте заболевания. Свое название она получила от латинского scrofulae — набухшие лимфатические узлы шеи и colliquescere — растопляться. МБТ попадают в кожу из пораженных инфекцией лимфоузлов по лимфатическим путям. Над областью увеличенных лимфоузлов появляются трещины и изъязвления. Процесс локализуется на боковых частях шеи, груди и ключиц. Преимущественно заболевают молодые женщины.
Симптомы заболевания
Вначале заболевания появляются плотные безболезненные узелки, которые быстро увеличиваются в размере, образуя, плотно спаянные с подлежащими тканями узлы. Их размеры от 3-х до 5 см. Кожные покровы над лимфатическими узлами приобретают синюшный оттенок. Со временем узел становится мягкой консистенции и вскрывается. Образуется холодный абсцесс (нагноение без каких либо проявлений воспалительной реакции). Из свищевых ходов начинает выделяться гной с кровяными сгустками и кусочками разрушенных (некротизированных) тканей. Язва имеет мягкие края. Дно язвы покрыто желтоватым налетом. Видны многочисленные грануляции. При заживлении язвы появляются рубцы неправильной формы, которые соединяются между собой перемычками и мостиками. Сверху рубцы покрыты сосочковыми выростами.
Рис. 18. Скрофулодерма.
Рис. 19. Скрофулодерма.
Рис. 20. Скрофулодерма.
Сочетание лихеноидного и колликвативного туберкулеза кожи (скрофулодермы)
Туберкулез (от лат. tuberculum – бугорок, англ. tuberculosis) – инфекционное заболевание, вызываемое микобактериями туберкулеза, характеризующееся выраженной клинической гетерогенностью и развитием в органах и тканях организма человека специфической воспалительной реакции [1]. Угроза пандемии, высокий уровень летальности, рост случаев мультирезистентного туберкулеза и экономический ущерб, наносимый заболеванием, делают заболеваемость туберкулезом одной из важнейших проблем мирового здравоохранения [2, 3]. Наиболее часто активная форма туберкулеза поражает лиц трудоспособного возраста от 18 до 44 лет (в 2014 г. – 62,3% от общего числа больных) [4]. По данным Всемирной организации здравоохранения, при туберкулезе наблюдаются самые высокие показатели заболеваемости и смертности: ежегодно регистрируется 8 млн новых случаев заболевания туберкулезом и 3 млн смертей, связанных с туберкулезом [5]. В Российской Федерации в ХХI в. пик заболеваемости наблюдался в 2008 г. Однако к 2014 г. снижение заболеваемости туберкулезом по сравнению с 2008 г. составило 30,1% (85,1 на 100 000 населения) [4]. По данным литературы, показатель смертности от туберкулеза в РФ в 2014 г. снизился более чем наполовину за счет увеличения смертности больных сочетанной инфекцией ВИЧ и туберкулеза [4]. Следует также отметить рост мультирезистентного туберкулеза во всем мире [5]. РФ по-прежнему занимает 1–е место по выявлению случаев мультирезистентного туберкулеза: 24,2 на 100 000 населения в 2013 г. и 24,8 на 100 000 населения в 2014 г. [4]. В связи с актуализацией проблемы туберкулеза в целом за последние годы возрос интерес к внелегочной его форме [6, 7], в том числе туберкулезу кожи (ТК). Однако в силу меньшей контагиозности, особенностей патогенеза показатели заболеваемости внелегочным туберкулезом находятся на значительно более низком уровне по сравнению с туберкулезом органов дыхания [2]. Убедительных данных об увеличении количества случаев ТК нет [6, 7]. Общепринятой классификации ТК не существует. Согласно Национальному руководству по фтизиатрии 2014 г., туберкулез кожи разделяют на 2 основные группы (табл.1) [1]: • истинный туберкулез кожи (локализованный, гранулематозный или бактериальный); • поражение кожи в результате аллергического иммунного (параспецифического) воспаления, преимущественно в виде аллергического васкулита, называемое диссеминированным, гиперергическим кожным туберкулезом и классифицированное Дарье как «туберкулиды».
В Национальном руководстве по дерматовенерологии 2013 г. милиарный туберкулез, лихеноидный туберкулид относят к диссеминированным формам [8]. По данным литературы, ТК стоит на 5-м месте среди всех локализаций внелегочного туберкулеза (костно-суставной, мочеполовой и пищеварительной систем, лимфатических узлов) [9]. Подобное распределение связывают с тем, что в подавляющем большинстве случаев ТК является вторичным по отношению к туберкулезу внутренних органов [1], что дает основание предположить возможность патоморфоза туберкулезной инфекции и появления стертых и атипичных, труднодиагностируемых форм поражения кожи [6, 7, 10]. Так, по данным литературы, пациенты с недиагностированным ТК длительное время получают лечение по поводу хронической пиодермии, аллергического васкулита, красной волчанки, периорального дерматита, красного плоского лишая, почесухи, экземы, саркоидоза Бека, руброфитии, герпетиформного дерматита Дюринга, мигрирующего тромбофлебита [10]. Усложняют диагностический поиск и возникающие в ответ на туберкулезную инфекцию так называемые параспецифические тканевые реакции или «маски» туберкулеза, характеризующиеся различными неспецифическими изменениями в органах и тканях. Поражения кожи и слизистых оболочек при этом часто представлены узловатой эритемой и кератоконъюнктивитом, редко – геморрагическим васкулитом, панникулитом. Данный феномен наблюдается преимущественно при первичном и диссеминированном туберкулезе [11]. Произошли изменения и в общей структуре заболеваемости ТК. Так, в середине ХХ в. наиболее часто встречались туберкулезная волчанка и колликвативный ТК, в настоящее время, напротив, регистрируются преимущественно диссеминированные формы ТК [3, 10]. По материалам клиники кожных болезней Первого МГМУ им. И.М. Сеченова провели анализ динамики клинических форм туберкулеза за 70 лет, с 1895 по 1964 г. и выявили, что за этот период в клинике находились 525 больных различными формами туберкулеза кожи. Из них 70,2% страдали вульгарной волчанкой, 5,3% – скрофулодермой, 10,2% – папулонекротическим туберкулезом, 11,6% – индуративной эритемой, прочие формы составили 2,7% [12]. С 1991 по 2000 г. в клинике было зафиксировано только 2 больных ТБ, один из которых – житель Дальнего Востока. После длительного периода отсутствия больных как ТК, так и параспецифическими тканевыми реакциями за 6 мес. 2015 г. в клинике было зафиксировано 5 случаев ТК, из них в 1 случае – скрофулодерма, в 1 – папулонекротический туберкулез, ассоциированный с туберкулезом легких, в 2–х – индуративная эритема, в 1 – ТК, ассоциированный с туберкулезом почки как осложнение иммуносупрессивной терапии циклоспорином; в 1 – вульгарная волчанка. Больной папулонекротическим туберкулезом кожи – житель Дагестана, больная индуративной эритемой – жительница Астрахани, остальные 3 больных проживают в Москве. Таким образом, проблема ТК остается актуальной и требует дальнейшего изучения. Возбудители туберкулеза кожи: M. tuberculosis, M. bovis, в редких случаях – бациллы Кальметта – Герена (БЦЖ). Передается ТК через кожу – первичное инфицирование, а также распространяясь лимфогенным или гематогенным путем при поражении внутренних органов – вторичное инфицирование. Наиболее контагиозной формой ТК является скрофулодерма (колликвативный ТК). Термин «скрофулодерма» впервые был введен Ядассоном. Французские авторы называли это заболевание «gommes scrophuleuses» или «gommes tuberculeux». Особенностью данной патологии является развитие в подкожной клетчатке гуммозных узлов, подвергающихся казеозному размягчению и изъязвлению с исходом в мостикообразный рубец. Различают две клинические разновидности: первичную, характеризующуюся изначальным формированием в коже туберкулезных гранулем, и вторичную, как результат распространения патологического процесса с регионарных лимфатических узлов [6, 7]. Первичная скрофулодерма может локализоваться на любом участке кожного покрова, вторичная – преимущественно в околоушной, поднижнечелюстной и надключичной областях, на боковых поверхностях шеи [6, 7]. Высыпания представлены вначале небольшими плотными подвижными безболезненными бугорками цвета нормальной кожи, которые, быстро увеличиваясь в объеме, превращаются в резко отграниченные узлы, не спаянные с окружающими тканями. Постепенно узлы приобретает синюшный оттенок, размягчаются, кожа над ними теряет подвижность. В таком состоянии они могут оставаться долгое время, формируя «холодные абсцессы», или вскрываться с образованием глубоких язв, выделением гнойно-некротического содержимого, формированием свищей и карманов. Элементы разрешаются с исходом в мостикообразные обезображивающие рубцы [8, 9], по периферии которых образуются новые бугорки и узлы, в результате чего поражение принимает серпенгирующий характер. Отмечается резко выраженный эволюционный полиморфизм [6, 7]. Патоморфология первичной и вторичной скрофулодермы сходна. Эпидермис интактен, в верхних отделах дермы изменения неспецифические: очаги некробиоза, инфильтрат из мононуклеарных клеток, в нижних отделах дермы и подкожной жировой клетчатке – туберкулоидные гранулемы, состоящие из эпителиоидных, гигантских клеток и лимфоцитов, с казеозным некрозом в центре, при окраске по Романовскому – Гимзе обнаруживаются микобактерии [9, 13, 14]. Для подтверждения туберкулезного поражения используют новейшие методы диагностики, такие как Диаскин-тест, ультразвуковое исследование мягких тканей, эпилюминесцентная дерматоскопия, полимеразная цепная реакция, иммуногистохимическое выявление антигенов микобактерий туберкулеза [2]. Лечение ТК проводится совместно с фтизиатрами специфическими противотуберкулезными средствами, прогноз благоприятный. Особенностью данной формы туберкулезного поражения кожи является длительное хроническое рецидивирующее течение с тенденцией к самопроизвольному рубцеванию язв [9]. Дифференциальный диагноз ТК проводится с саркоидозом, папулонекротическим ангиитом, вторичным и третичным сифилисом, лимфоцитомой, В-клеточной лимфомой кожи, лепрой, дискоидной красной волчанкой, глубокими микозами, лейшманиозом и другими дерматозами в зависимости от клинической формы ТК. Прогноз относительно благоприятный при отсутствии резистентности к противотуберкулезной терапии [9]. Учитывая редкость патологии, приводим собственное клиническое наблюдение случая колликвативного туберкулеза кожи.
Клинический случай
Больная Б., 67 лет, находилась в ГБУЗ ДЗМ «Московский городской научно-практический центр борьбы с туберкулезом» с жалобами на высыпания на коже верхней части туловища, умеренную общую слабость, сопровождающуюся повышением температуры тела в вечернее время до 37,5° С, потерей аппетита. За последние 2 года больная отмечает потерю веса на 22 кг.
Из анамнеза жизни
известно, что до ухода на пенсию работала в горячем цехе, имела контакт с кислотами, пылью. Сопутствующие заболевания: варикозная болезнь подкожных вен обеих нижних конечностей, хроническая венозная недостаточность II–III степени; двусторонняя ангиопатия сетчатки, начальная катаракта, хронический блефароконъюнктивит; хроническая железодефицитная анемия; сосудистая (токсическая) гипоакузия; гипертоническая болезнь II стадии, I степени, риск 2-й степени.
Из анамнеза заболевания.
Около 3-х лет назад больная впервые отметила появление опухолевидного образования в надключичной области слева. Хирургом по месту жительства образование было расценено как абсцесс, произведено его вскрытие. Рубцевания язвы не наблюдалось. В последующем на месте вскрывшихся узлов отмечалось появление глубоких язвенных дефектов по типу свищей в подмышечной области слева, на передней грудной стенке слева. Периодически проводилась антибактериальная терапия. Через 1,5 года от начала заболевания произведена компьютерная томография органов грудной клетки, при которой выявлены экссудат в левой плевральной полости, деструкция II ребра слева. Консультирована в ГБУЗ ДЗМ «Московский городской научно-практический центр борьбы с туберкулезом», произведена лечебно-диагностическая пункция левой плевральной полости, при которой процесс идентифицировать не удалось, роста вторичной флоры не получено. Произведена пункция абсцесса передней грудной стенки, обнаружены кислотоустойчивые микобактерии методом люминесцентной микроскопии.
Объективно
. Сознание ясное, телосложение астеническое. Температура тела повышается в вечернее время до 37,5° С. Кожные покровы вне очагов поражения бледные; видимые слизистые оболочки бледно-розовые, чистые. Состояние мышечной системы соответствует возрасту. Активные и пассивные движения в суставах сохранены в полном объеме. При аускультации над правым легким дыхание жесткое, слева – ослаблено преимущественно в нижних отделах, хрипов нет. Перкуторно звук с коробочным оттенком в нижних отделах справа, слева – укорочение перкуторного звука в нижних отделах. Частота дыхания – 20 в минуту. Тоны сердца ясные, ритмичные, шумов нет; частота сердечных сокращений – 72 удара в минуту. Артериальное давление – 120/80 мм рт.ст. Живот мягкий, безболезненный. Печень на 1 см выступает из-под края реберной дуги. Селезенка не пальпируется. Почки: симптом Пастернацкого отрицательный с обеих сторон. Мочеиспускание свободное, безболезненное. Очаговой неврологической симптоматики не выявлено.
Локальный статус.
Кожный процесс носит хронический воспалительный характер. Высыпания множественные, локализуются преимущественно на коже туловища и конечностей. Представлены буровато-розовыми плотными лихеноидными бугорками, с четкими границами, фестончатыми очертаниями, располагающимися в форме дуг или колец, оставляя центральный участок непораженным. На месте регрессировавших высыпаний – пигментация с поверхностной атрофией, рубцы отсутствуют. На передней грудной стенке слева в области прикрепления III ребра к грудине определяется узел шаровидной формы диаметром 2 см, плотноватой консистенции, подвижный, безболезненный, кожа над ним не изменена. В надключичной области слева, в левой подмышечной области и на передней грудной стенке слева имеются многочисленные втянутые мостикообразные рубцы до 3 см в длину и глубокие язвенные дефекты со скудным густым отделяемым. Периферические группы лимфатических узлов увеличены, узлы не спаяны с кожей, подвижны. Особенно крупные конгломераты определяются в левой подмышечной области. Ногтевые пластины кистей, стоп не изменены. Субъективных ощущений нет (рис. 1). Предварительный диагноз: сочетание лихеноидного и колликвативного ТК. С целью верификации диагноза проведено гистологическое исследование пораженного участка кожи, а также обследование для выявления сопутствующей патологии. Результаты гистологического исследования продемонстрировали следующие изменения: в дерме множественные, местами сливающиеся макрофагально-гигантоклеточные гранулемы без некрозов. Морфология укладывается в картину гранулематозного воспаления (рис. 2).
В результате проведенных лабораторных анализов грубой патологии не выявлено. Электрокардиограмма, результаты исследования функции внешнего дыхания – без особенностей. Рентгенологически
. В левой плевральной полости тень экссудата до переднего отрезка IV ребра, окутывающего все легкое, на уровне II ребра утолщение плевры гомогенной структуры, толщиной до 15 мм; локальный пневмосклероз в S1-2 слева и S4-5 справа; отмечается увеличение внутригрудных лимфоузлов. Компьютерная томография органов грудной клетки: КТ-признаки узлового образования? При ультразвуковом исследовании щитовидной железы обнаруживаются диффузные изменения ткани щитовидной железы, лимфаденопатия. Комплексное обследование позволило диагностировать сочетание лихеноидного и колликвативного ТК (вторичная скрофулодерма). Таким образом, выявлено, что у больной Б. в прошлом был первичный ТБ легких, о чем свидетельствует локальный пневмосклероз в S1-2 слева и S4-5 справа. Подобные индуративные участки как проявление перенесенного ТБ легких являются биологически активными. Известно, что подобные остаточные туберкулезные изменения, диаметр которых более 1 см и количество которых превышает 5, и прикорневая локализация процесса являются потенциально опасными, особенно у лиц старше 60 лет [15, 16]. Это связано с тем, что в этих индуративных участках персистируют типичные и измененные варианты микобактерий, особенно L-формы [17]. В возрасте 67 лет у больной Б. произошла эндогенная реактивация туберкулезной инфекции в условиях благоприятной эпидемиологической ситуации; возник острый прогрессирующий туберкулез легких с поражением лимфатических узлов, плевропневмонией и лимфогематогенной генерализацией заболевания в кожу. В коже процесс характеризуется сочетанием лихеноидного и колликвативного туберкулеза кожи (вторичная скрофулодерма).
Язвенный туберкулез кожи (Tuberculosis cutis ulcerosa)
Болезнь чаще поражает мужчин, у которых уже имелся туберкулез внутренних органов. Туберкулезные палочки попадают на кожу из мочи, кала или мокроты самого больного, поражая области естественных наружных отверстий: кожу вокруг ануса, головки полового члена, носа, области вокруг рта, слизистая языка.
Симптомы заболевания
Сливаясь, туберкулезные бугорки образуют небольшого размера узелки желтоватого цвета. Со временем узелки нагнаиваются и вскрываются с образованием болезненных язв, затрудняющих естественные акты.
У язв мягкие, подрытые края. Цвет язв бледно-красный. Размер язв до 1,5 см, дно зернистое. Явы часто кровоточат. Резко болезненные. При прогрессировании заболевания на дне язв и вокруг вновь появляются туберкулезные бугорки. Ткани разрушаются, образуя микроабсцессы желтоватого цвета, так называемые «зерна Трела», содержащие большое количество МБТ. Болезнь протекает тяжело. Язвы заживают медленно. На их месте образуются тонкие шрамы, располагающиеся ниже уровня кожи (атрофические рубцы).
Рис. 21. Язвенный туберкулез.
Бородавчатый туберкулез кожи (Tuberculosis cutis verrucosa)
Бородавчатый туберкулез кожи возникает у ветеринаров и рабочие боен, контактирующих с трупами животных, больных туберкулезом. Данная форма заболевания встречается редко. Поражаются кожные покровы тыла кисти или стоп. Кожные покровы поражаются туберкулезом у больных от постоянного контакта с инфицированной мокротой.
Симптомы заболевания
Вначале появляются бугорки, кожа над которыми приобретает синюшный цвет. Постепенно бугорки сливаются друг с другом, образуя плотные инфильтраты синюшного цвета. Со временем сверху они покрываются бородавчатыми разрастаниями, плотными чешуйками и трещинами. Окружает очаг поражения синевато-красный вал, за которым идет зона блестящей кожи. В процессе излечения роговые массы отторгаются, а на месте инфильтрата появляются рубцы. Течение болезни многолетнее.
Симптомы и первые признаки туберкулеза у детей
В первую очередь туберкулез у детей проявляется такими клиническими признаками, как:
- слабость;
- остановка прибавки в весе;
- раздражительность;
- быстрая утомляемость во время школьных занятий;
- рассеянность;
- отставание от сверстников по учебе;
- температура тела – до 37,5°С;
- увеличение лимфоузлов;
- потливость;
- озноб.Источник: Н.М. Корецкая Туберкулез у детей и подростков в современных условиях // Сибирское медицинское обозрение, 2010
Формы туберкулеза и ранние признаки
| Форма | Симптомы |
| Туберкулез бронхиальных желез | Кашель, повышенная температура тела на протяжении длительного времени, вялость, быстрая утомляемость, бледность, худоба. |
| Легочная форма | Кашель, одышка, слабость после сна, апатия, снижение успеваемости, рассеянность, нездоровый румянец, худоба, бледность кожи, потливость, озноб, сухой (а затем и «мокрый») кашель более 3 недель, мокрота с кровью. |
| Поражение лимфоузлов | Увеличение лимфоузлов в размере, их размягчение, нагноение (содержимое вытекает наружу), формирование свищей в местах выхода гноя, скрофулодермы (поражения кожи в виде опухолей с последующим выходом содержимого). |
| Вовлечение в процесс костей и суставов | Медленное развитие, боли при движении, изменение походки, хромота. |
| Поражение мозговых оболочек (туберкулезный менингит) | Беспокойство, вялость, потеря аппетита, плохое настроение, головные боли, повышение температуры тела, рвота, судороги. |
| При поражении ЖКТ | Запоры или понос, повышение температуры тела, кровь в каловых массах, болевой синдром.Источник: А.В. Мордык, Е.А. Цыганкова, Л.В. Пузырёва, А.А. Турица Туберкулез у детей Российской Федерации на современном этапе // Педиатрическая фармакология, 2014, т.11, №3, с.27-30 |
Клинические проявления по возрастам детей
| Возраст | Симптомы |
| Младенчество (до года) | Малая подвижность, апатия, слабость, приступы удушья или кашля, западение части грудной клетки, потеря веса (в т. ч. мышечной массы), утрата аппетита, прекращение плача, бессонница. Раннее выявление и диагностика крайне важны, потому что в этом возрасте такая патология наиболее опасна. |
| 5-8 лет | Снижение активности, слабость, отсутствие сна и аппетита, уменьшение массы тела, кашель, впадение участка грудной клетки. |
| 8-15 лет | Быстрое появление болезненности в легких на фоне апатии и слабости, активные позывы к кашлю, одышка даже в состоянии покоя, истончение или изменение цвета кожи, появление трещин, ран, кровохарканье, изменение лимфоузлов в размерах и по структуре, интоксикация легких (на последней стадии). |
Проявления хронической формы:
- нарушения сна;
- увеличение печени;
- отставание от сверстников в физиологическом развитии;
- сухость и бледность кожи;
- легкая эйфория.
Папулонекротический туберкулез кожи (tuberculosis cutis papulo-nectrotica)
Папулонекротический туберкулез кожи чаще регистрируется у молодых людей. Болезнь проявляется появлением папул, размер которых не превышает 3 см в диаметре. Поражается кожа ягодиц, живота, разгибательных поверхностей конечностей и грудной клетки. Кожа над папулами становится розовато-синюшного цвета. Со временем папулы изъязвляются. На месте язв появляется корочка серовато-белого цвета, которая замещается белесым рубчиком.
Рис. 25. Tuberculosis cutis papulo-nectroticа. Множественные синюшно-багровые инфильтраты и узлы на голенях.
Рис. 26. Папулонекротический туберкулез кожи голеней. Множественные синюшно-багровые инфильтраты и узлы на голенях.
Розацеоподобный туберкулез Левандовского
Данная форма заболевания протекает по типу аллергического васкулита. На кожных покровах лица появляются эритемы (покраснения) и телеангиоэктазии (многочисленные расширенные мелкие сосуды). Постепенно кожа приобретает синюшно-красноватый оттенок. Высыпания (туберкулиды) представляют собой плотные образования до полусантиметра в диаметре, без некротических элементов. При заживлении на месте туберкулидов образуются атрофические рубчики.
Рис. 27. На фото розацеоподобный туберкулез Левандовского.
Лихеноидный туберкулез кожи (Tuberculosis cutis lichenoides seu lichen scrofulosorum)
Лихеноидный туберкулез кожи чаще развивается у ослабленных детей, реже — у взрослых, больных туберкулезом. Болезнь проявляется появлением бугорков, которые покрыты светло-серыми чешуйками. Бугорки располагаются симметрично, чаще на коже живота и конечностей. После излечения на месте высыпаний остается пигментация или небольшие рубчики.
Рис. 28. На фото лихеноидный туберкулез кожи.
Индуративный туберкулез кожи (уплотненная эритема)
Данная форма заболевания проявляется в 2-х разновидностях — узловатой эритемы Базена и язвенной эритемы Гетчинсона. Болезнь часто поражает больных с туберкулезом внутренних органов.
Узловатая эритема Базена
Заболевание чаще регистрируется у женщин в возрасте от 16 до 40 лет. Плотные узлы или плоские обширные инфильтраты, которые появляются на кожных покровах голеней, бедер, ягодиц и верхних конечностей, имеют синюшно-красную окраску. Размер уплотнений 3 – 8 см. Уплотнения и инфильтраты расположены часто симметрично, в глубоких слоях кожи и подкожной жировой клетчатки. При регрессии туберкулезных элементов остаются кольцевидные атрофические участки и пигментация.
Язвенная эритема Гетчинсона
Иногда очаги сливаются, образуя обширное поражение с изъязвлениями в центре и грязно-серыми грануляциями. Эта форма названа по имени английского врача дерматолога, который впервые ее описал — язвенная эритема Гетчинсона. Без лечения протекает длительно, иногда даже годами. После излечения остаются западающие пигментированные рубцы.
Рис. 29. На фото индуративный туберкулез кожи (уплотненная эритема Базена).
Рис. 30. Язвенная эритема Гетчинсона.
Диагностика туберкулёза кожи
Рис. 31. Вид микобактерий туберкулеза в свете люминесцентного микроскопа.
Процесс диагностики складывается из следующих компонентов:
- Бактериологическая диагностика (обнаружение МБТ в отделяемом из язв, и пунктатов лимфоузлов).
- Диагностическая биопсия с последующим гистологическим исследованием, которая позволяет выявить морфологические компоненты туберкулезного бугорка.
- Выявление заболевания туберкулезом внутренних органов.
- Обнаружение рубцов на коже, как следствие перенесенного ранее туберкулезного поражения.
- Туберкулинодиагностика.
- Пробное лечение.
Диагностическая биопсия вместе с бактериологическим исследованием является самым значимым методом при постановке диагноза туберкулеза.
Выявлять туберкулез кожи предписано врачам дерматологам. Знание групп риска, куда входят больные данной категории, ранних симптомов заболевания и методик диагностики помогает врачам своевременно выявлять болезнь.
Выявление возбудителя на ранних стадиях развития заболевания позволит успешно излечить больного.
Туберкулез легких
К каким врачам обращаться
Лечением туберкулеза занимаются врачи-фтизиатры, однако с первыми жалобами чаще всего обращаются к врачу-терапевту, педиатру или пульмонологу, которые после проведенного осмотра и диагностических мероприятий посоветуют консультацию фтизиатра.
Лечение туберкулеза легких
Успех лечения во многом зависит от ранней диагностики заболевания. Терапия туберкулеза длительная и составляет от 4 месяцев до нескольких лет.
Самостоятельное прекращение приема лекарств, пропуск или уменьшение дозировки могут вызвать резистентность, то есть устойчивость микобактерий к антибиотикам. Во время лечения необходимо отказаться от курения и употребления алкоголя.
Терапия туберкулеза подразумевает комбинацию нескольких антибактериальных препаратов. В основном все лекарства принимают в таблетированной форме, однако в начале заболевания или при тяжелом течении требуется их внутривенное введение.
Лечение туберкулеза осуществляется как дома, так и в специализированном стационаре. Госпитализация показана при первичном обнаружении туберкулеза, для лечения тяжелых форм туберкулеза и для хирургического лечения туберкулеза легких.
Во время терапии туберкулеза очень важно полноценно питаться, получая с пищей необходимое количество калорий, витаминов и питательных веществ.
Калорийность пищи должна быть на 10% выше, чем при обычном образе жизни. Молочные продукты, нежирное мясо, рыба, орехи богаты белком, который необходим для укрепления иммунитета. Обязательно нужно включать в меню овощи, зелень, цельнозерновые продукты. Следует избегать фастфуда, жирной, копченой пищи, сахара и сладких газированных напитков.
Осложнения
К неспецифическим осложнениям, характерным для многих легочных заболеваний, врачи относят кровохарканье, легочное кровотечение, спонтанный пневмоторакс. Спонтанный пневмоторакс – это попадание воздуха в плевральную полость вследствие повреждения ткани легкого. Наличие воздуха в плевральной полости сдавливает легкие и мешает нормальному процессу дыхания. Описаны случаи, когда к пневмотораксу приводит образование бронхоплевральных свищей.
К редким, но грозным осложнениям относятся: ателектаз (спадение части легкого, которая перестает участвовать в газообмене и процессе дыхания), абсцесс легкого (образование гнойника в ткани легкого), амилоидоз внутренних органов (в результате длительного воспалительного процесса происходит нарушение белкового обмена, в органах начинает откладываться белок-амилоид, вследствие чего нарушается их нормальная работа), хроническая легочная недостаточность.
К специфическим осложнениям, характерным для туберкулеза легких, относятся: туберкулез бронхов, трахеи, гортани, корня языка; туберкулезный плеврит; туберкулезная эмпиема – скопление гноя в плевральной полости.
Профилактика туберкулеза легких
К специфической профилактике относится вакцинация.
Вакцинацию проводят новорожденным детям в роддоме на 3–7-е сутки при отсутствии противопоказаний.
Вакцину вводят внутрикожно, после чего формируется местный туберкулезный процесс, неопасный для общего здоровья. Впоследствии организм вырабатывает специфический иммунитет против микобактерий. Это значит, что привитой ребенок с хорошим поствакцинальным иммунитетом при встрече с микобактериями либо не инфицируется, либо переносит инфекцию в легкой форме.
Иммунитет, приобретенный после прививки БЦЖ, сохраняется в среднем 5 лет. Повторные вакцинации проводят в 7 и 14 лет.
Профилактика туберкулеза у взрослых включает ежегодную диспансеризацию с выполнением флюорографии легких.
Источники:
- Карачунский М.А. Дифференциальная диагностика туберкулеза легких // Пульмонология и аллергология. – Т.1. – 2005. С. 6–9.
- Федеральные клинические рекомендации по диагностике и лечению туберкулеза органов дыхания. Российское общество фтизиатров. – 2014. – С. 43.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.